Содержание
Лучезапястный сустав и соединения костей кисти
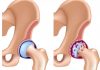
Лучезапястный сустав, articulatio radiocarpalis. Сустав образован запястной суставной поверхностью лучевой кости, с медиальной стороны -суставным диском, discus articularls, и проксимальными поверхностями первого (проксимального) ряда костей запястья: ладьевидной, полулунной, трехгранной (рис. 88).
Кости запястья, располагаясь между костями предплечья, с одной стороны, и пястными костями — с другой, выполняют важную роль связующего звена, обеспечивающего разнообразие движений наиболее сложно устроенного и важного отдела верхней конечности — кисти. Они входят в состав нескольких суставов:
лучезапястного, среднеза пястного, межзапястных и запястнопястного.
По своему строению лучезапястный сустав является сложным, а по форме суставных поверхностей — эллипсоидным с двумя осями движения — фронтальной и сагиттальной.
Суставная капсула тонкая, особенно сзади, прикрепляется по краям суставных поверхностей сочленяющихся костей. С лучевой стороны суставная капсула подкрепляется лучевой коллатеральной связкой запястья, Ug. collaterale carpi radiate, идущей от шиловидного отростка лучевой кости к ладьевидной кости (рис. 89). Расположенная с локтевой стороны локтевая коллатеральная связка, Ug. collaterale carpi ulndre, натянута между шиловидным отростком локтевой кости с одной стороны, трехгранной и гороховидной костями — с другой. На ладонной и тыльной поверхностях лучезапястного сустава находятся соответственно ладонная и тыльная лучезапястные связки.
Ладонная лучезапястная связка, Ug. radiocarpale palmare, начинается от переднего края суставной поверхности лучевой кости, прикрепляется отдельными пучками к костям первого ряда запястья и к головчатой кости второго (дистального) ряда. Тыльная лучезапястная связка, lig. radiocarpale dorsale, идет от лучевой кости исключительно к первому ряду костей запястья.
Среднезапястныи сустав, articulatio mediocarpalis. Он расположен между костями первого и второго рядов запястья и функционально связан с лучезапястным суставом. Сочленяющиеся поверхности этого сустава имеют сложную конфигурацию, а суставная щель S-образной формы. Таким образом, в суставе имеется как бы две головки, одна из которых образована ладьевидной костью, а вторая — головчатой и крючковидной костями. Первая сочленяется с костью-трапецией и трапециевидной костью, вторая — с трехгранной, полулунной и ладьевидной костями. Суставная капсула среднезапястного сустава относительно свободная и очень тонкая с тыльной стороны. Полость среднезапястного сустава продолжается между костями, образующими первый и второй ряды запястья, т. е. соединяется с полостями межзапястных суставов.
Межзапястные суставы, articulationes infercarpales. Эти суставы расположены между отдельными костями запястья. Образованы они обращенными друг к другу поверхностями сочленяющихся костей.
Среднезапястный и межзапястные суставы укреплены ладонными и тыльными связками. На ладонной поверхности расположена лучистая связка запястья, Ug. carpi radiatum, представляющая собой пучки волокон, расходящиеся от головчатой кости к рядом расположенным костям. Здесь находятся также ладонные межзапястные связки, Ugg. intercdrpalia palmdria, а на тыльной — тыльные межзапястные связки, ligg. intercarpalia dorsalia. Они идут от одной кости к другой, преимущественно в поперечном направлении. Отдельные кости запястья соединены между собой также внутрисуставными связками. Это межкостные межзапястные с в я зк и. iigg- intercarpalia interossea.
К межзапястному суставу относится также и сустав между гороховидной и трехгранной костями — сустав гороховидной кости, articulatio ossis pisiformis, подкрепленный гороховидно-крючковой связкой, lig. pisohamdtum, и гороховидно-пястной связкой, lig. pisometacarpale, которая заканчивается на основании IV-V пястных костей. Обе связки представляют собой продолжение сухожилия локтевого сгибателя кисти.
Запястно-пястные суставы, artICulatIOnes carpometacdrpales.
Запястно-пястный сустав большого пальца кисти полностью изолирован от других запястно-пястных суставов и обладает значительной подвижностью. Широкая суставная капсула и седловидные суставные поверхности позволяют производить в этом суставе движения вокруг двух осей: сагиттальной, идущей через основание I пястной кости, и фронтальной, проходящей через кость-трапецию. Фронтальная ось расположена под некоторым углом к фронтальной плоскости, т. е. не строго поперечно. Вокруг нее возможны сгибание и разгибание большого пальца вместе с пястной костью. Вследствие того что ось расположена, не совсем поперечно, большой палец при сгибании смещается в сторону ладони, противопоставляясь остальным пальцам. Обратное движение большого пальца — возвращение пальца в исходное положение. Движение вокруг сагиттальной оси — приведение и отведение большого пальца к указательному (II) пальцу. В этом суставе возможно также круговое движение в результате сочетания движений вокруг двух названных осей.
Запястно-пястные суставы II-V пальцев, articulationes сагpometacarpdies II-V, образуются сочленением суставных поверхностей второго ряда костей запястья с основанием II-V пястных костей. Их общая суставная щель представляет собой поперечную ломаную линию. Суставная капсула относительно тонкая, является общей для всех четырех суставов и туго натянута, а суставная полость соединяется с полостями среднезапястного и межзапястного суставов. С тыльной и ладонной сторон капсула укреплена прочными связками — это тыльные запястно-пястные связки, ligg. carpometacarpalia dorsalia, и ладонные запястно-пястные связки, ligg. carpometacarpalia palmdria.
Межпястные суставы, articulationes intemetawrpales. Суставы образованы прилегающими друг к другу поверхностями оснований II-V пястных костей. Капсула этих суставов общая с капсулой запястно-пястных суставов и укреплена тыльными и ладонными пястными связками, ligg. metacarpdlia dorsalia et palmdria, которые идут поперечно и соединяют рядом расположенные пястные кости. Имеются также межкостные пястные связки, ligg. metacarpalia interossea, лежащие внутри суставов и соединяющие обращенные друг к другу поверхности пястных костей.
В движениях кисти относительно предплечья принимают участие лучезапястный, среднезапястныи, запястно-пястные суставы, а также межзапястные и межпястные суставы. Все эти суставы, объединенные единой функцией, клиницисты нередко называют кистевым суставом. Общий объем движений кисти является суммой движений во всех этих суставах. Лучезапястный суставэто эллипсоидный сустав, в нем возможны движения вокруг фронтальной (сгибание и разгибание кисти) и сагиттальной (отведение и приведение кисти) осей. Среднезапястныи сустав, хотя и состоит из двух, как бы соединенных в один шаровидный сустав, по форме напоминает блоковидный сустав вследствие неправильной формы суставных поверхностей. В этом суставе возможно движение только вокруг фронтальной оси — сгибание и разгибание. Объем движений одновременно в лучезапястном и межзапястном суставах при сгибании равен 75-80°, при разгибании — около 45°, при отведении — 15-20°, приведении 3040°. Круговое движение в этих суставах является результатом сложения последовательных движений вокруг сагиттальной и фронтальной осей. Концы пальцев кисти описывают при этом круг.
Запястно-пястные суставы плоские, укреплены прочными и туго натянутыми связками, имеют крайне незначительную подвижность. В межзапястных и межпястных суставах происходит только небольшое смещение костей относительно друг друга при сгибательных и разгибательных движениях кисти. Прочно соединенные между собой и со II-V пястными костями, кости второго ряда запястья в механическом отношении составляют единое целое — твердую основу кисти. При всех движениях в суставах запястья центром их можно считать головку головчатой кости, а проксимальный ряд костей запястья при этом играет роль костного мениска.
Пястно-фаланговые суставы, articulationes metacarpophalangedles. Суставы образованы суставными поверхностями головок пястных костей и основаниями проксимальных фаланг. Суставные поверхности головок округлые, а суставные впадины проксимальных фаланг — эллипсоидные. Суставные капсулы свободны и укреплены по бокам коллатеральными связками, ligg. collaterdlia. С ладонной стороны капсула утолщена за счет пучков волокон ладонных связок, ligg. palmdria. Кроме того, пястно-фаланговые суставы II-V пальцев укреплены поперечно идущими волокнами, расположенными между головками пястных костей и образующими глубокие поперечные пястные связки, ligg- metacarpalia transversa profunda.
В пястно-фаланговых суставах возможны движения вокруг двух осей. Вокруг фронтальной оси осуществляются сгибание и разгибание при объеме движения около 90°. Вокруг сагиттальной оси совершаются отведенце и приведение пальцев (общий объем движения одного пальца’ равен 45-50°). В этих суставах возможны также круговые движения.
Межфаланговые суставы кисти, articulationes interphaldngeales manus. В образовании сустава участвуют головка и основание соседней фаланги. Все суставы построены одинаково и по форме суставных поверхностей являются типичными блоковидными. Капсула каждого сустава свободна, по бокам ее укрепляют коллатеральные связки, ligg. collateralia. С ладонной стороны, капсула утолщена за счет ладонных связок, ligg. palmdria. В этих суставах возможны движения только вокруг фронтальной оси — сгибание и разгибание (общий объем движений около 90°).
Рентгеноанатомия суставов кисти
При рентгеновском исследовании кисти хорошо видны сочленяющиеся кости и рентгеновские суставные щели всех суставов (рис. 90). Рентгеновская суставная щель лучезапястного сустава расширена у медиального края за счет для рентгеновского излучения суставного диска у головки локтевой кости. Только гороховидная кость накладывается на трехгранную; остальные кости запястья видны отдельно, вследствие чего суставные щели между ними четко контурируются. Рентгеновские суставные щели пястно-фаланговых, межфаланговых суставов выпуклой стороной направлены дистально.
Лучевой сгибатель запястья, т. flexor carpi radialis. Функция: сгибает запастье. Иннервация: n. medianus. Кровоснабжение: a. brachialis,a. ulnaris,a. radialis.
Короткий сгибатель большого пальца кисти, m. flexor pollicis brevis. Функция: сгибает проксимальную фалангу большого пальца кисти и палец в целом. Иннервация: n. ulnaris, n. medianus. Кровоснабжение: r. palmaris superficialis, a. radialis.
Мышца, приводящая большой палец кисти, m. abductor pollicis. Функция: приводит большой палец кисти к указательному, участвует в сгибании большого пальца ксити. Иннервация: n.ulnaris. Кровоснабжение: arcus palmeris superficialis et arcus palmaris profundus.
Длинный сгибатель большого пальца кисти, m. flexor pollicis longus. Функция: сгибает дистальную фалангу большого пальца кисти, сгибает кисть. Иннервация: n. medianus. Кровоснабжение: a. interossea anterior
Лучезапястный сустав и кистьПравить
Источник:
Книга «Наложение повязок и ортезов».
Редактор: Д. Перрин Изд.: Практика, 2011 год.
Кисть состоит из запястья, пясти и фаланг пальцев. Запястье образовано двумя рядами костей: проксимальный ряд содержит ладьевидную, полулунную, трехгранную и гороховидную кости, а дистальный ряд — кость-трапецию, трапециевидную, головчатую и крючковидную кости. Дистальнее запястья лежат пять пястных костей, а за ними — фаланги пальцев, причем у большого пальца их две (проксимальная и дистальная), а у остальных пальцев — три (проксимальная, средняя и дистальная).
Биомеханика пястно-фаланговых суставов на рентгене
Дистальный конец лучевой кости с одной стороны и ладьевидная, полулунная и трехгранная кости запястья с другой образуют лучезапястный сустав. В нем возможны сгибание, разгибание, отведение (отклонение кисти в сторону лучевой кости) и приведение (отклонение кисти в сторону локтевой кости) (рис. 7.1). Дистальный ряд костей запястья и пястные кости образуют запястно-пястные суставы. Дистальные концы пястных костей и проксимальные фаланги пальцев формируют пястно-фаланговые суставы, в которых также возможны сгибание, разгибание, отведение и приведение. На всех пальцах, кроме большого, есть два межфаланговых сустава: проксимальный и дистальный; в них возможны только сгибание и разгибание. Суставы кисти укреплены суставными капсулами и многочисленными связками.
Ведущая роль в функции кисти принадлежит большому пальцу. Запястно-пястный сустав большого пальца обеспечивает его сгибание, разгибание, отведение, приведение и противопоставление остальным пальцам (рис. 7.1). В пястно-фаланговом и межфаланговом суставах большого пальца возможны только сгибание и разгибание. Суставы большого пальца укреплены несколькими связками. Особого внимания заслуживает медиальная коллатеральная связка пястно-фалангового сустава большого пальца, которая предотвращает его вальгусное смещение и довольно часто повреждается при спортивных травмах.
Рисунок 7.1. Объем движений кисти. А. Сгибание и разгибание в лучезапястном суставе. Б. Отведение и приведение в лучезапястном суставе. В. Сгибание пальцев. Г. Разгибание пальцев.
Рисунок 7.1 (окончание). Д. Отведение пальцев. Е. Приведение пальцев. Ж. Разгибание большого пальца. 3. Сгибание большого пальца. И. Приведение большого пальца. К. Противопоставление большого пальца.
Движения кисти осуществляются благодаря ряду мышц, начинающихся на предплечье. Локтевой и лучевой сгибатели запястья сгибают кисть, а локтевой и лучевой разгибатели запястья разгибают ее. Одновременное сокращение локтевого сгибателя и локтевого разгибателя запястья приводит, а одновременное сокращение лучевого сгибателя и лучевого разгибателя запястья отводит кисть. Некоторые мышцы, приводящие в движение кисть, начинаются на плечевой кости и пересекают локтевой сустав, поэтому действуют и на него.
За движение пальцев руки (кроме большого) отвечают три мышцы: глубокий и поверхностный сгибатели пальцев обеспечивают их сгибание, а разгибатель пальцев — разгибание (рис. 7.1). Глубокий сгибатель пальцев прикрепляется к дистальным фалангам и обеспечивает сгибание в проксимальных и дистальных межфаланговых суставах, а поверхностный сгибатель пальцев — к средним фалангам и выполняет сгибание только в проксимальных межфаланговых суставах. Кроме того, обе мышцы участвуют в сгибании самих пальцев (в пястно-фаланговых суставах), а также всей кисти. Разгибатель пальцев разделяется на четыре сухожилия, которые подходят к каждому из четырех пальцев и в месте прикрепления делятся на три пучка, образуя так называемое сухожильное растяжение: центральный пучок прикрепляется к средней фаланге, а два боковых (в которые дополнительно вплетаются сухожилия собственных мышц кисти) — к дистальной фаланге.
Прикрепление мышцы — дистальная точка, в которой мышца соединяется с костью.
Сухожильное растяжение — расположение сухожильных пучков на тыльной стороне пальца.
Удивительную подвижность большого пальца кисти обеспечивают восемь мышц. Длинный и короткий разгибатели большого пальца, короткая мышца, отводящая большой палец, и длинный сгибатель большого пальца начинаются на предплечье. У основания большого пальца, между длинным и коротким его разгибателями, находится углубление — так называемая анатомическая табакерка. Ее клиническое значение состоит в том, что на дне ее лежит ладьевидная кость, поэтому боль при надавливании на эту область часто указывает на перелом ладьевидной кости. Короткий сгибатель большого пальца, мышца, противопоставляющая большой палец, и мышца, приводящая большой палец, начинаются на кисти и образуют мягкотканное возвышение большого пальца.
Возвышение большого пальца — возвышение на ладони, образованное собственными мышцами кисти, которые действуют на большой палец (короткий сгибатель большого пальца, мышца, противопоставляющая большой палец, и мышца, приводящая большой палец).
Пальпируемые анатомические ориентирыПравить
Ладонная поверхность
- Гороховидная кость
- Крючок крючковидной кости
- Возвышение большого пальца
- Возвышение мизинца
Тыльная поверхность
- Кости запястья
- Запястно-пястные суставы
- Пястно-фаланговые суставы
- Межфаланговые суставы
- Медиальная коллатеральная связка пястно-фалангового сустава большого пальца
Латеральная поверхность
- Анатомическая табакерка
- Ладьевидная кость
- Шиловидный отросток лучевой кости
Медиальная поверхность
- Шиловидный отросток локтевой кости
Читайте такжеПравить
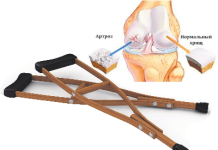
Растяжение связок суставов запястья довольно часто можно получить в результате падения человека на вытянутую руку. Это приводит к чрезмерному сгибанию кисти или переразгибанию. Такие травмы наиболее часто встречаются в среде людей, которые занимаются лёгкой атлетикой, спортивной гимнастикой и контактными видами спорта — хоккеем, футболом или борьбой.
Большое значение имеет умение вовремя отличить это повреждение от перелома костей запястья или лучевой кости. Перелом является более тяжёлой травмой, для которой требуется иная тактика лечения.
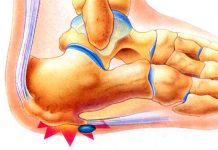
Сустав, с точки зрения анатомии – это сочленение костей, предполагающее наличие небольшого просвета между соединяющимися костями. Полость сустава содержит жидкость, которая уменьшает трение, амортизирует движения.
Анатомия
Кистевой сустав состоит из лучевой кости, костей запястья, суставного хряща и капсулы. Суставной хрящ имеет форму треугольника. Важной составляющей частью этого соединения являются связки.
Они являются объединяющим звеном между костями и обеспечивают стабильность сустава. Связки — это плотные, эластичные тяжи, состоящие из волокон соединительной ткани. Лучезапястный сустав содержит такие связки:
- боковая лучевая связка;
- боковая локтевая связка;
- тыльная лучезапястная связка;
- ладонная связка;
- межзапястная связка.
Объем движений
Сустав является сложным по количеству соединяемых костей. По форме он эллипсовидный с двумя осями вращения. В суставе реализуются движения:
- отведение и приведение кисти;
- сгибание и разгибание.
Благодаря такой форме сустава также возможно вращение. Такая подвижность реализуется из-за большого количества костей, входящих в сустав. Но эта особенность имеет и негативное значение, поскольку увеличивается риск получения травмы.
Травмы
Повреждение может быть легкой степени тяжести (ушибы и растяжения связок) и тяжелой (вывихи и переломы). В зависимости от вида будет определяться выбор между такими методами диагностики, как МРТ, КТ, УЗИ или рентген, а также дальнейшее лечение.
Растяжение связок
Эта травма является результатом надрыва волокнистых структур связки из-за действия большой силы. При этом анатомическая непрерывность волокон может остаться прежней. Для растяжения связок достаточно, чтобы к нему была приложена нагрузка, превосходящая эластичную ткань запястья.
Симптомы
Растяжение связок является результатом сгибания или разгибания выше возможностей связочного аппарата, резкого вращательного движения кистью. Повреждение не всегда проявляется сразу, иногда человек обращает на это внимание спустя какое-то время. Но обычно эта травма сопровождается такими признаками:
- Боль довольно сильная в первый момент после травмирования, позже утихает в условиях покоя, но возникает вновь при малейших движениях. Форма сустава не изменяется. В некоторых случаях болезненность появляется отсрочено. Тогда в первую очередь человек обращает больше внимания на ограничение функции руки.
- Появляются отек и припухлость мягких тканей, расположенных над местом повреждения
- Образуется кровоподтек или, в худшем случае, гематома при повреждении кровеносных сосудов.
- Нарушение объема движений может проявляться полным или частичным нарушением функции пальцев и кисти. В первое время это может произойти из-за нестерпимой боли, а затем ограничение происходит в результате появления отека, который не позволяет двигаться кисти.
- Бывают случаи, когда кожа над повреждением краснеет и становится горячей. Этот признак говорит о серьезности травмы.
В момент травмирования может быть слышен треск, который происходит в результате множественного разрыва волокон связки. В случае полного разрыва сустав становится разболтанным.
Степени повреждения
В медицине повреждение связочного аппарата классифицируется в зависимости от степени тяжести. Это очень важно для определения действий врача при лечении. Травмы делят на:
- I или легкую степень. Она характеризуется микроскопическими надрывами волокон. Боль, возникающая после травмы, не мешает функционированию кисти. Отек обычно отсутствует. Иногда возможно усиление боли при таких движения, как сгибание и разгибание.
- II или умеренную степень, для которой характерен частичный разрыв. Появляются кровоизлияния, становится заметен отек. Боль становится интенсивнее, а движения в суставе уменьшаются.
- III или тяжелую степень, которая диагностируется при полном разрыве связок. Человек чувствует очень интенсивную и резкую боль. Отек становится больших размеров, развивается гематома. Движения в суставе значительно ограничены из-за боли и отека. Становится заметным увеличение пассивной подвижности, так как связка в результате разрыва больше не ограничивает движения.
Ребенок чаще подвержен такой травме, чем взрослый человек, поскольку его связочный аппарат имеет более эластичную структуру и содержит больше воды. Это способствует легкости возникновения повреждения даже при незначительном воздействии. Кроме того, дети ведут более подвижный образ жизни, чем взрослые.
Ушиб
Травма приводит в основном только к повреждению мягких тканей, нервов, кровеносных сосудов. Лучезапястный сустав при этом отечен, может появиться кровоподтек. Человек жалуется на боль слабой интенсивности. Форма сустава при этом не изменяется, движения практически неограниченны.
Вывих
Эта повреждение представляет собой стойкое нарушение анатомии (формы) соединяющих поверхностей сустава в результате действия физической силы. Вывих лучезапястного сустава — это редкая травма.
Классификация вывиха
Вывих классифицируется как полный или неполный (подвывих). Также выделяют вправимые, невправимые и привычные вывихи. По срокам возникновения травмы:
- свежий вывих (травма получена меньше 3 суток назад);
- несвежий вывих (от 3 до 14 дней суток назад);
- застарелый вывих — повреждение произошло более 3 недель назад.
Симптомы
Во время получения повреждения появляется довольно резкая и сильная боль. Лучезапястный сустав значительно отекает, может образоваться гематома. Человек старается уменьшить движения в лучезапястном суставе всеми возможными способами. Вывих характеризуется изменением нормальной формы сустава.
При вывихах в сторону тыла кисти можно прощупать болезненный выступ в месте повреждения.
При ладонных вывихах конец лучевой кости ощущается в области тыльной стороны кисти, она при этом согнута. Основной признак – это отсутствие движений сустава и резкая боль при пальпации.
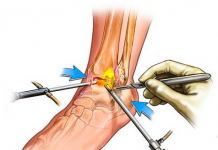
Перелом
Половину всех травм лучезапястного сустава составляют переломы. Отличительным признаком являются прощупывание костных отломков и стойкое, значительное нарушение функции. В этом случае обязательно выполнение рентгена.
Когда нужно обратиться к врачу?
Так как травма может носить серьезный характер, то необходимо с настороженностью относится к симптомам. Обращение к врачу и выполнение рентгена обязательно в следующих случаях:
- Резкой отечности в области лучезапястного сустава.
- Боли, усиливающейся при ощупывании и движении.
- Заметное изменение формы сустава.
- Сильный болевой синдром.
- Наличие гематомы.
- Онемение кисти.
Диагностика травм
Врачом, который занимается данными видами повреждений является травматолог. Основу диагностики составляют клиническое и инструментальное исследования (МРТ, УЗИ, рентген). Методы визуализации сустава помогут полностью установить диагноз.
Клинические исследования
Врач для того чтобы предварительно определить состояние сустава, проводит опрос, осмотр, пальпацию (прощупывание) и определяет объем движений.
Очень важное значение имеют обстоятельства получения травмы, поэтому врач обращает на это особое внимание при расспросе пострадавшего.
Во время проведения осмотра оценивается состояние и цвет кожи, наличие отека или нетипичной формы сустава. При прощупывании обращают внимание на боль, патологическую подвижность костей.
МРТ
Магнитно-резонансная томография (МРТ) травмированной кисти дает послойное изображение тканей в различных ракурсах. Метод предоставляет возможность определить количество поврежденных волокон связки и степень тяжести повреждения. Является наиболее приемлемым методом диагностики для детей.
УЗИ
Ультразвуковое исследование (УЗИ) – это также информативный метод обследования. Его наиболее важным достоинством является более низкая цена по сравнению с МРТ. Используют УЗИ довольно часто для того, чтобы оценить состояния связочного аппарата кисти до и после проведения лечения.
Рентген
После выполнения рентгена врач-травматолог сможет с уверенностью определить характер травмы – перелом или растяжение связок. В некоторых серьезных случаях требуется также проведение компьютерной томографии. Признаки повреждений на рентгене:
- При ушибе и растяжении связок костно-травматические изменения на рентгене отсутствуют.
- Если говорить о вывихах, то можно выявить нарушение сопоставления суставных поверхностей.
- В случае перелома на рентгене будет отмечаться линия перелома, возможно смещение костных отломков.
Ввиду дешевизны этого метода диагностики, рентген можно сделать в любой больнице или травмпункте. Врач без долгого ожидания сможет уточнить диагноз.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Перелом кости – это патологическое состояние, при котором происходит частичное или полное нарушение целостности ее анатомической структуры под воздействием внешней силы.
Переломы предплечья могут развиваться вследствие механических травм (
при падении на руку, ударе по области предплечья, при падении чего-либо тяжелого на руку и др.
) или возникать в результате определенных заболеваний (
остеопороз, рахит, остеомиелит, опухоль кости и др.
), сопровождающихся нарушением встраивания минералов в костную ткань.
Переломы предплечья довольно частая патология, характеризующаяся большим разнообразием клинической симптоматики. При таких переломах могут возникать боли, отек в месте повреждения, наружное кровотечение, синяки, нарушение кожной чувствительности, деформация предплечья, нарушение функции локтевого и лучезапястного суставов с ограничением активных и пассивных движений. При открытых переломах в ране нередко можно разглядеть костные отломки.
При переломах предплечья возможны некоторые серьезные осложнения, такие как остеомиелит, неправильное сращение костных отломков, жировая эмболия (
закупорка кровеносных сосудов капельками жира
), кровотечение, повреждение нервов, нагноение в мягких тканях и др.
Локтевая и лучевая кости образуют костную основу предплечья, поэтому при их повреждении наблюдается стойкое нарушение работы практически всей руки (
кисти, лучезапястного сустава, предплечья, локтевого сустава
). Это очень сильно отражается на повседневной деятельности пациентов. Однако, несмотря на тяжесть таких переломов, они довольно легко диагностируются, а их лечение, в основном, состоит из репозиции ([3]
вправления
) костных отломков и наложения гипсовой лонгеты (
повязки
) на поврежденную руку. Трудоспособность к таким пациентам обычно возвращается в течение нескольких недель или месяцев. Все зависит от вида и тяжести перелома, а также наличия каких-либо осложнений.
Анатомия области предплечья
Предплечье – это средняя область руки, простирающаяся от локтевого сустава и до лучезапястного сустава. Костный остов предплечья формируют две кости – локтевая и лучевая. Эти кости сверху покрыты мышцами, подкожно-жировой клетчаткой и
кожей
. Локтевая и лучевая кости в своей верхней части принимают участие в образовании локтевого сустава, а в нижней – лучезапястного. Поэтому эти суставы можно отнести к области предплечья.
В состав предплечья входят следующие анатомические образования:
- кости предплечья;
- мышцы;
- кожа и подкожно жировая клетчатка;
- сосуды и нервы;
- локтевой сустав;
- лучезапястный сустав.
Кости предплечья В предплечье всего две кости (локтевая и лучевая). Это длинные трубчатые кости, каждая из которых имеет нижнюю, среднюю и верхнюю части. Нижние и верхние участки лучевой и локтевой кости называются дистальными и проксимальными эпифизами соответственно. Средняя часть этих костей называется диафизом (или телом). Между эпифизами и диафизом существуют пограничные участки, которые называются метафизами. Таким образом, каждая кость предплечья имеет два эпифиза (верхний и нижний), два метафиза (верхний и нижний) и один диафиз.
Сверху кости покрыты надкостницей, а внутри содержат желтый костный мозг (
жировая ткань
) и красный костный мозг (
орган кроветворения
). Желтый костный мозг локализуется в средней части костей предплечья, красный – в эпифизарной (
в области эпифизов
). В зоне метафизов находятся костные ростковые слои, позволяющие лучевой и локтевой костям расти в длину. Между красным костным мозгом и надкостницей в эпифизах расположено губчатое костное вещество (
ткань
). В диафизах костей между желтым костным мозгом и надкостницей располагается компактное костное вещество (
ткань
). Компактная костная ткань более плотней и прочней, чем губчатая костная ткань. Поэтому кости предплечья наиболее устойчивы к механическим нагрузкам в своей средней части (
в области диафизов
).
Локтевая кость располагается с внутренней стороны предплечья (
при развороте кисти ладонью к лицу
). Лучевая кость находится возле нее и параллельно ей – с латеральной (
внешней боковой
) стороны предплечья. Длина у них примерно одинаковая. Кости предплечья имеют неодинаковую и неравномерную форму. Верхний эпифиз лучевой кости тоньше, чем верхний эпифиз локтевой кости. Нижний ее эпифиз, наоборот, более толще, по сравнению с нижним концом локтевой кости.
Верхний конец (
эпифиз
) локтевой кости называется локтевым отростком, рядом с ним, на противоположной стороне, находится венечный отросток локтевой кости. Нижний конец (
эпифиз
) локтевой кости состоит из головки локтевой кости и шиловидного отростка. Лучевая кость в верхней ее части представлена головкой лучевой кости и ее шейкой. В нижней ее части имеется костное утолщение, играющее важную роль в формировании лучезапястного сустава (
соединение между кистью и предплечьем
), а также шиловидный отросток лучевой кости.
Мышцы
Мышцы предплечья распределяются на три основные группы. Первая группа мышц помогает кисти приближаться к предплечью, то есть сгибаться в лучезапястном суставе (
локтевой сгибатель запястья, лучевой сгибатель запястья, поверхностный сгибатель пальцев и др.
). Также некоторые из них участвуют в сгибании предплечья в локтевом суставе (
плечелучевая мышца, поверхностный сгибатель пальцев и др.
). Эти мышцы называются мышцами сгибателями.
Вторая группа мышц позволяет предплечью и кисти вращаться вокруг своей продольной оси. Вращению вовнутрь (
кнутри
) помогают мышцы пронаторы (
круглый пронатор, лучевой сгибатель запястья, квадратный пронатор и др.
). Вращение во внешнюю сторону (
кнаружи
) обеспечивается с помощью мышц супинаторов (
плечелучевая мышца, супинатор и др.
). К третьей группе относят мышцы разгибатели. Эти мышцы позволяют кисти разгибаться в лучезапястном (
короткий лучевой разгибатель запястья, длинный лучевой разгибатель запястья и др.
), а предплечью – в локтевом (
локтевой разгибатель запястья, разгибатель пальцев и др.
) суставе.
Кожа и подкожно жировая клетчатка
Кожный покров вместе с подкожно-жировой клетчаткой покрывает всю область предплечья. По своей структуре кожа предплечья ничем не отличается от кожи других участков тела.
Сосуды и нервы
Основными магистральными сосудами предплечья являются лучевая и локтевая артерии. Эти артерии начинаются в области локтя, ответвляясь там от плечевой артерии. Лучевая артерия имеет продольных ход и располагается в глубине мышц с латеральной (
внешней боковой
) стороны предплечья. Большая часть этой артерии на всем протяжении предплечья локализуется очень близко к лучевой кости. Самым крупным сосудом, отходящим от лучевой артерии в предплечье, является лучевая возвратная артерия, которая участвует в образовании локтевой артериальной сети.
Локтевая артерия, в свою очередь, находится ближе к локтевой артерии. Она повторяет ход локтевой кости и локализуется ближе к внутренней поверхности предплечья. В области предплечья от нее отходят локтевая возвратная артерия, которая способствует формированию локтевой артериальной сети, а также общая межкостная артерия. Эта артерия отсоединяется от локтевой артерии в верхней трети предплечья. Чуть ниже она раздваивается и разделяется на переднюю (
расположена спереди от межкостной перепонки
) и заднюю (
локализуется сзади от межкостной перепонки
) межкостные артерии, которые следуют дистально (
вниз
), к кисти руки, находясь в промежутке между костями предплечья.
Венозная сеть предплечья представлена глубокими и поверхностными венами. К глубоким венам предплечья относят лучевые и локтевые вены. Эти вены расположены рядом с магистральными артериями (
лучевой и локтевой
) и полностью повторяют их ход. Начинаются они в области кисти руки, а в зоне локтя переходят в плечевые вены. К поверхностным венам предплечья принадлежат медиальная (
внутренняя боковая
) и латеральная (
внешняя боковая
) подкожные вены, промежуточная вена предплечья и промежуточная вена локтя.
Лимфатическая система предплечья состоит из глубоких и поверхностных лимфатических сосудов. Первые следуют от кисти к локтю вместе с глубокими артериальными и венозными сосудами. Вторые расположены выше и повторяют ход поверхностных вен предплечья.
В области предплечья проходят основные нервные стволы — лучевой, локтевой, срединный нервы, а также дополнительные — латеральный и медиальный кожные нервы предплечья. Лучевой и локтевой нервы расположены ближе к одноименным костям. Срединный нерв занимает в предплечье промежуточную позицию. Все три нерва следуют по передней поверхности предплечья от локтя в сторону кисти. Латеральный кожный нерв предплечья является продолжением мышечно-кожного нерва (
один из нервов плеча
). Медиальный кожный нерв предплечья служит прямым продолжением медиального (
внутреннего бокового
) пучка плечевого сплетения.
Локтевой сустав
Локтевой сустав – это образование, посредством которого объединяются кости предплечья и кость плечевой области руки (
плечевая кость
). В формировании локтевого сустава участвуют верхние части локтевой кости (
локтевой отросток, венечный отросток
), лучевой кости (
головка, шейка
) и нижние части (
блок и головка мыщелка
) эпифиза плечевой кости. Благодаря наличию локтевого сустава предплечье может совершать вращательные (
вращение кнутри и вращение кнаружи
), сгибательные и разгибательные движения.
Внутри локтевого сустава имеется соединение между костями предплечья, которое называется проксимальным (
верхним
) лучелоктевым суставом. Он образован соединением головки лучевой кости и лучевой вырезкой, расположенной на локтевой кости. Движения в этом суставе строго ограниченны и позволяют лучевой кости вращаться вокруг продольной оси локтевой кости.
Лучезапястный сустав
верхнего
) ряда запястья (
полулунная, трехгранная, ладьевидная
). Суставная поверхность нижнего эпифиза лучевой кости соединяется с костями запястья напрямую, в отличие от эпифиза локтевой кости, который стыкуется с ними посредством хрящевого диска. В этом суставе возможны разнообразные движения кисти – сгибание, разгибание, отведение, приведение, вращение.
Чуть выше лучезапястного сустава находится дистальный (
нижний
) лучелоктевой сустав, соединяющий между собой нижние концы локтевой и лучевой костей. Лучезапястный и дистальный лучелоктевой суставы отделены друг от друга хрящевым суставным диском. В дистальном лучелоктевом суставе взаимодействую между собой головка локтевой кости и локтевая вырезка на лучевой кости. Дистальный лучелоктевой сустав относится к цилиндрическим суставам, поэтому в нем возможны только вращательные движения вокруг продольной оси. Данный сустав вместе с верхним лучелоктевым суставом позволяют лучевой кости вращаться вокруг продольной оси локтевой кости.
межкостной перепонкой
) предплечья, которая состоит из плотных и прочных соединительнотканных волокон, заполняющих практически весь промежуток между костями предплечья на всем его протяжении.
Какими могут быть переломы в предплечье?
Переломы в предплечье могут возникать либо в результате
перелома лучевой кости
, либо быть следствием перелома локтевой кости. Встречаются также одновременные переломы обеих костей. В зависимости от количества отломков все переломы могут быть простыми и оскольчатыми. При простых переломах в области перелома имеются два надломившихся участка кости, ограниченных между собой линией надлома. Простые переломы могут быть поперечными (
плоскость излома перпендикулярна диафизу кости
), косыми (
плоскость излома не перпендикулярна диафизу кости
), винтообразными (
спиралеобразными
).
При оскольчатых переломах два надломившихся участка поврежденной кости ограниченны между собой одним более мелким костным осколком (
обломком
В зависимости от локализации все переломы предплечья делятся на следующие виды:
- переломы проксимальных (верхних) сегментов костей предплечья;
- переломы дистальных (нижних) сегментов костей предплечья;
- переломы диафизарных (средних) сегментов костей предплечья.
Переломы проксимальных сегментов костей предплечья Переломы проксимальных (верхних) сегментов (концов) костей предплечья разделяют на три основные группы. В первую группу входят переломы лучевой или локтевой кости (или обеих сразу), которые локализуются ниже суставной капсулы локтевого сустава. Такие переломы еще называются внесуставными переломами. Во вторую группу включают внутрисуставные переломы костей предплечья. К третьей группе относят комбинированные переломы костей предплечья. В этих случаях повреждаются обе кости одновременно, причем одна из костей предплечья ломается вне сустава, а другая внутри полости локтевого сустава.
Виды переломов проксимальных сегментов костей предплечья
| Тип перелома | Первый вид переломов | Второй вид переломов | Третий вид переломов |
| Внесуставной перелом | Перелом только локтевой кости. | Перелом только лучевой кости. | Перелом локтевой и лучевой кости. |
| Внутрисуставной перелом одной кости | Изолированный перелом локтевой кости. | Изолированный перелом лучевой кости. | Внутрисуставной перелом одной кости и внесуставной другой. |
| Внутрисуставной перелом обеих костей | Простой перелом у обеих костей. | Оскольчатый перелом у одной кости и простой перелом у другой кости. | Оскольчатый перелом у обеих костей. |
Переломы дистальных сегментов костей предплечья
Переломы дистальных (
нижних
) сегментов (
концов
) костей предплечья разделяют также на три группы. В первую группу включены внесуставные переломы лучевой и локтевой костей, то есть те переломы, которые возникают на их нижних концах до места присоединения капсулы лучезапястного сустава. К остальным двум группам относят внутрисуставные переломы, появляющиеся внутри лучезапястного сустава. Они, в свою очередь, делятся на полные и неполные переломы.
Неполный перелом отличается от полного тем, что при нем перелом происходит не в поперечном направлении, а в продольном. Таким образом, при неполном переломе линия излома кости проходит через эпифиз, не нарушая в полной мере контакт между суставными поверхностями лучезапястного сустава. Участок эпифиза (
где произошел перелом
) не отделяется при этом, а остается соединенным с диафизом. Среди внутрисуставных переломов могут появиться так называемые метаэпифизарные переломы. Это переломы, при которых нарушение целостности кости возникает в области метафиза и эпифиза кости.
Виды переломов дистальных сегментов костей предплечья
| Тип перелома | Первый вид переломов | Второй вид переломов | Третий вид переломов |
| Внесуставной перелом | Изолированный перелом локтевой кости. | Изолированный перелом лучевой кости. | Перелом локтевой и лучевой кости. |
| Неполный внутрисуставной перелом | Сагиттальный перелом (перелом, раздваивающий кость на правую и левую половины) лучевой кости. | Перелом тыльного края лучевой кости. | Перелом ладонного края лучевой кости. |
| Полный внутрисуставной перелом | Метаэпифизарный простой и внутрисуставной простой перелом. | Метаэпифизарный оскольчатый и внутрисуставной простой перелом. | Внутрисуставной оскольчатый перелом. |
Переломы диафизарных сегментов костей предплечья
Переломы диафизарных (
средних
) сегментов (
участков
) костей предплечья разделяют в зависимости от типа перелома и кости, которая повреждена. При диафизарных переломах могут встречаться три типа перелома – простой, оскольчатый и сложный. О двух первых видах переломов речь шла немного выше. Сложный тип перелома, в целом, схож с оскольчатым переломом, только в данном случае количество костных осколков становиться больше одного. Они (
осколки
) могут принимать неправильную форму и ориентацию в пространстве, что значительно затрудняет их репозицию (
восстановление структуры кости
).
Виды переломов диафизарных сегментов костей предплечья
| Типы перелома | Первый вид переломов | Второй вид переломов | Третий вид переломов |
| Простой перелом | Перелом только локтевой кости. | Перелом только лучевой кости. | Перелом локтевой и лучевой кости. |
| Оскольчатый перелом | Перелом только локтевой кости. | Перелом только лучевой кости. | Перелом обеих костей. |
| Сложный перелом | Перелом только локтевой кости. | Перелом только лучевой кости. | Перелом локтевой и лучевой кости. |
При переломах костей в области предплечья очень часто может происходить смещение обломков относительно друг друга. Происходить это может как вследствие действия травмирующего агента, который вызвал данный перелом, так и в результате патологического сокращения мышц из-за сильных болевых ощущений в месте перелома. Вследствие такого сокращения мышцы тянут в разные стороны костные обломки, что вызывает их смещение. Смещение костных отломков при переломах костей предплечья может происходить по ширине, по длине и под углом.
При смещении костных осколков по ширине происходит их отдаление друг от друга относительно продольной плоскости, которая проходит через ось костей предплечья.
Выделяют следующие степени смещения костных обломков по ширине:
- Нулевая степень. При нулевой степени смещение костных обломков при переломе костей предплечья вообще не происходит. Такой перелом называется переломом без смещения.
- Первая степень. При первой степени костные отломки отдаляются друг от друга на расстояние равное половине диаметра поврежденной кости. Контакт между костными обломками хорошо сохранен.
- Вторая степень. При второй степени костные обломки смещаются на расстояние более одной второй (половины) диаметра пораженной кости. Костные обломки в этом случае еще незначительно соприкасаются между собой.
- Третья степень. При третьей степени происходит полное разобщение между костными обломками. Они не контактируют между собой.
При третьей степени смещения костных обломков по ширине часто встречается их смещение и по длине. В таких случаях обломки кости смещаются относительно друг друга не только в поперечном направлении, но и в продольном. Это часто приводит к деформации и частичному укорочению предплечья (особенно если возникает перелом обеих костей сразу).
При смещении костных обломков под углом между ними возникает определенный угол, значение которого характеризует степень смещения и тяжесть перелома. Смещение отломков в данном случае происходит, в основном, в поперечном направлении. Одни концы костных отломков сильно отдаляются друг от друга, другие (
противоположные им
) обычно либо продолжают взаимодействовать между собой, либо немного отходят друг от друга и образуют вершину угла.
третья степень смещения по ширине
) и частично контактируют с внешней средой. Открытые переломы костей предплечья сопровождаются поражением большого количества тканей предплечья – мышц, сосудов, нервов, подкожно-жировой клетчатки, кожи. При закрытых переломах костные обломки не выходят наружу, хотя поверхностные покровы над ними иногда могут быть повреждены вследствие действия на них травматического фактора.
В зависимости от механизма развития переломов предплечья выделяют травматические и патологические переломы. Травматические переломы наблюдаются в тех случаях, когда на кость действует сила, превышающая резистентность (
прочность
) ее костной ткани. Такое часто можно встретить при различных механических травмах – падениях на руку, прямых ударах по руке, повреждении предплечья при дорожно-транспортных происшествиях. Патологические переломы встречаются тогда, когда у костей предплечья по каким-либо причинам (
остеопороз, рахит, остеомиелит, опухоль кости и др.
Основные признаки перелома предплечья
Основная симптоматика при переломе предплечья всегда зависит от его локализации. При переломах лучевой либо локтевой кости в их верхних отделах значительная часть симптомов связана с нарушением нормальной подвижности в локтевом суставе. Нарушение целостности костей предплечья в области их нижних эпифизов и метафизов приводит к ограничениям в подвижности в лучезапястном суставе. Переломы диафизов лучевой и локтевой костей сопровождаются классическими признаками перелома трубчатых костей (появлением припухлости, болезненности, нарушение непрерывности кости и др.), которые возникают в области середины предплечья.В зависимости от расположения все переломы костей предплечья разделяют на следующие типы:
- переломы верхних концов костей предплечья;
- переломы диафизов костей предплечья;
- переломы нижних концов костей предплечья.
Переломы верхних концов костей предплечья При переломе локтевого отростка локтевой кости возникает резкая болезненность в локтевом суставе. Она особенно выражена в области локтевого отростка при его пальпации. Болевые ощущения часто усиливаются при различных движениях (сгибание, разгибание, вращение) в локтевом суставе. Иногда эти движения сильно ограниченны. Локтевой сустав практически всегда отечен (в некоторых случаях отека сустава может и не быть). Причиной его припухлости нередко служит гемартроз (скопление крови в суставе) либо воспаление суставных тканей, развивающееся при таком переломе.
Отечность также наблюдается в области локтевого отростка локтевой кости. Здесь она более выражена. Пассивные движения в локтевом суставе обычно осуществимы, но болезненны. Активное сгибание в локте возможно, а вот разгибание (
активное
) часто нарушено (
особенно при переломе со смещением
) и очень болезненно. При пальпации в области локтевого отростка часто можно обнаружить западение между отломавшимися костными осколками. При переломе локтевого отростка с его смещением нередко имеет место деформация локтевого сустава.
При переломе венечного отростка локтевой кости наблюдается локальная болезненность и отек в локтевой ямке (
в основном, с внутренней боковой стороны
). Возможно также наличие в ней кровоподтека (
синяка
), обусловленного межтканевым кровотечением. В некоторых случаях может развиваться гемартроз (
скопление крови в суставе
). Активные сгибательные движения в локтевом суставе часто сильно ограничены. При пассивном сгибании в локте снижена максимальная возможность согнуть руку в локтевом суставе. Вращательные движения обычно не нарушены. Активные и пассивные разгибательные движения могут быть ограниченны из-за болевых ощущений.
Перелом головки либо шейки лучевой кости сопровождается появлением местных болей и отека в локтевом сгибе, локализующихся, преимущественно, на латеральной его стороне в области анатомической проекции этих костных образований. Все активные и пассивные движения в локтевом суставе ограниченны. Особенно это касается разгибательных и вращательных (
в частности, ротация предплечья кнаружи
) движений, при которых появляются очень интенсивные болевые ощущения в локтевом суставе.
Переломы диафизов костей предплечья
Перелом диафиза (
средней части
) лучевой кости без смещения костных обломков характеризуется довольно скудной клинической картиной (
боль, легкая припухлость с внешней боковой стороны
), из-за того что она локализуется глубоко в мышцах. Поэтому такой перелом довольно сложно диагностировать без
рентгенографии
звук хруста, возникающий между отломавшимися костными осколками при их трении друг о друга
), кровоподтеки (
синяки
), патологическая подвижность (
присутствие подвижности костных обломков
).
Болевые ощущения в месте перелома усиливаются при пальпации, а также при сдавлении предплечья в месте повреждения с боков (
то есть при компрессии
). Отличительной особенностью такого перелома является резкое ограничение активных и пассивных супинационных (
вращательные движения кнаружи
) и пронационных (
вращательные движения кнутри
) движений в предплечье.
Перелом диафиза локтевой кости обнаруживается значительно проще, чем перелом диафиза лучевой кости (
из-за более поверхностного расположения локтевой кости в тканях предплечья
). Он сопровождается появлением болезненности и отека с внутренней боковой стороны в середине предплечья. При таком переломе нередко возникает подкожное кровотечение, смещение обломков, которые вызывают легкую деформацию пораженной области предплечья.
Из-за смещения обломков часто при пальпации удается обнаружить патологическую подвижность и крепитацию (
звук трения между отломавшимися костными осколками
). Перелом диафиза локтевой кости также характеризуется ограничением подвижности в локтевом суставе во всех направлениях – сгибании, разгибании, пронации (
вращательные движения кнутри
), супинации (
вращательные движения кнаружи
).
При переломе обеих костей появляются выраженные боли в области всего предплечья (
особенно в зоне перелома
). Пациенты с такими переломами часто не могут пошевелить поврежденной рукой, поэтому поддерживают ее здоровой конечностью. Активные и пассивные движения (
сгибание, разгибание, ротация
) в локтевом суставе сильно ограничены. Иногда нарушается функция лучезапястного сустава. Нередко при данных переломах имеет место смещение костных осколков. В таких случаях предплечье может немного укорачиваться в длину. В месте поражения возникает значительная припухлость, патологическая подвижность, крепитация, синяки, деформация анатомической структуры предплечья.
Переломы нижних концов костей предплечья
Основными типами переломов нижних концов костей предплечья являются так называемые «переломы лучевой кости в типичном месте». Эти переломы локализуются в метаэпифизарной зоне (
то есть области, расположенной в эпифизе и метафизе кости
) на 2 — 3 сантиметра проксимальнее (
выше
) суставной поверхности лучевой кости, принимающей участие в образовании лучезапястного сустава. Линия излома у таких переломов часто располагается в поперечном или косопоперечном направлении. Существует два вида «переломов лучевой кости в типичном месте». Первый из них называется разгибательным переломом Коллеса. Второй имеет название сгибательного перелома Смита.
При переломе Коллеса происходит смещение костных отломков (
которые расположены ближе к лучезапястному суставу
) кпереди и иногда в латеральную (
во внешнюю боковую
) сторону. Такой перелом часто возникает при падении на разогнутую в лучезапястном суставе кисть. Он часто (
в 50 – 70% случаев
) ассоциируется с одновременным переломом шиловидного отростка локтевой кости. Основными симптомами перелома Коллеса являются боль и припухлость в области лучезапястного сустава, локализующиеся, преимущественно, с внешней боковой стороны.
При пальпации (
с ладонной или тыльной стороны
) болевые ощущения обычно усиливаются. Также с помощью ощупывания можно выявить дистальный (
нижний
) костный отломок на тыльной стороне кисти. Проксимальный (
верхний
| Видео (кликните для воспроизведения). |
) отломок локализуется сзади него, на ладонной поверхности кисти. Кисть вместе с пальцами нередко обездвижена и смещена в ту же сторону что и дистальный (
нижний
) костный осколок лучевой кости. Активные и пассивные движения в кисти резко ограниченны. Возможна крепитация (
звук хруста между отломавшимися костными осколками
) и патологическая подвижность (
присутствие подвижности костных обломков
), однако не рекомендуется проверять их наличие, из-за высокой опасности повредить нервы и сосуды.
При переломе Смита дистальный (
нижний
) костный обломок (
или обломки
) перемещается кзади и кнаружи (
иногда кнутри
). Проксимальный (
верхний
) отломок смещается кпереди и оказывается спереди нижнего костного отломка лучевой кости. Перелом Смита наблюдается при падении пациентов на согнутую в лучезапястном суставе кисть, которая при переломе смещается туда же куда сместился дистальный (
нижний
) костный обломок лучевой кости (
в ладонную сторону
).
Во время пальпации у пациентов с переломом Смита можно легко обнаружить смещение дистального и проксимального отломков в разные стороны, а также выявить локальную болезненность, припухлость. В некоторых случаях при таком переломе на коже могут появиться синяки. Наряду с ними можно обнаружить деформацию зоны лучезапястного сустава и его отек. При переломе Смита, как и при переломе Коллеса, возникает значительное ограничение подвижности в лучезапястном суставе. Кисть в этих случаях обездвижена, движения пальцев затруднены.
Перелом Смита также может ассоциироваться с перелом шиловидного отростка локтевой кости. Для данного перелома характерно появления дополнительных болей и припухлости, которые возникают в области его анатомической проекции. При таком совместном переломе боли и отек становятся еще более диффузными (
распространенными
) и охватывают весь лучезапястный сустав.
Диагностика перелома предплечья
Диагностика перелома предплечья основана на клинических (
анамнез, внешний осмотр
) и лучевых (
рентгенография, компьютерная томография
) методах исследований. Первые помогают заподозрить такой перелом, вторые — подтвердить его и помочь в установлении его вида, оценить степень его тяжести. Диагностические методы также могут выявить возможные осложнения и помочь врачу выбрать правильную тактику лечения.
Для диагностики перелома в предплечье используются следующие методы:
- анамнез;
- внешний осмотр;
- рентгенография и компьютерная томография.
Анамнез Анамнез представляет собой совокупность вопросов, которые врач задает пациенту при его обращении в медицинское учреждение. В первую очередь, он расспрашивает пациента о беспокоящих его симптомах, о том, как и когда они появились. Этот этап клинического обследования очень важен, так как помогает лечащему врачу заподозрить наличие или отсутствие перелома предплечья. При таком переломе пациент может сообщить врачу о наличии определенных симптомов, которые, в свою очередь, могут принадлежать к двум группам признаков.
Первая группа признаков называется достоверными признаками перелома предплечья. К ней относят крепитацию (
звук хруста, возникающий при трении друг о друга костных отломков
) костных обломков, патологическую подвижность (
подвижность в том месте, где она в норме не должна быть
) и изменение длины предплечья. При наличии этих признаков можно сразу заподозрить перелом костей предплечья. Эти признаки чаще всего обнаруживаются при внешнем осмотре. Пациент может иногда сообщить о наличии таких признаков.
Ко второй группе признаков относят вероятные признаки перелома. К ним относят боль и отек в месте повреждения, наличие гематом (
синяков
), анормальное положение конечности (
предплечья, кисти
), деформация области предплечья, ограничение подвижности рядом расположенного сустава. Нередко пациент в своих жалобах говорит именно об этих признаках.
Вероятные признаки, прежде всего, указывают только на возможное наличие перелома, но не свидетельствуют о его присутствии в отличие от достоверных признаков перелома предплечья. Поэтому не всегда при появлении вероятных признаков стоит преждевременно паниковать. Довольно часто причиной вероятных признаков может быть обычный ушиб предплечья.
Во вторую очередь, лечащий врач обычно задает пациенту вопросы, которые касаются причин возникновения перелома. В основном, он спрашивает об обстоятельствах, при которых появились эти симптомы (
при ударе по области предплечья, при падении на руку, при механической компрессии предплечья, при падении чего-либо тяжелого на руку и др.
). Чаще всего после таких обстоятельств развиваются переломы костей предплечья.
В некоторых случаях перелом предплечья может наблюдаться при легких травмах, которые у обычных людей редко могут его спровоцировать. Поэтому при отсутствии у пациента каких-либо серьезных травм в прошлом врач может его расспросить о наличии дополнительных патологий, которые могут вызывать деминерализацию (
снижение минерализации
В большинстве случаев, деминерализация костей может быть вызвана следующими основными причинами:
- Рахит. Рахит представляет собой патологию, при которой в организме возникает дефицит витамина Д, регулирующего фосфорно-кальциевый обмен и полноценность минерализации костной ткани.
- Опухоли костей предплечья. При опухолях костей предплечья очень часто возникает разрастание патологической ткани, которая нарушает их нормальную анатомическую структуру.
- Недостаток кальция в пище. Кальций – это основной минеральный компонент костной ткани. При его недостаточном поступлении с пищей в организме нарушаются процессы минерализации костной ткани в костях предплечья.
- Синдром мальабсорбции. При данном синдроме возникает снижение всасывания полезных веществ (белков, минеральных веществ, витаминов) в кишечнике в связи с какой-либо патологией желудочно-кишечного тракта (хронический энтерит, кишечная лимфангиэктазия, болезнь Крона и др.).
- Эндокринные заболевания. При эндокринных заболеваниях очень часто наблюдается нарушение обмена фосфора и кальция в организме, которые являются незаменимыми компонентами костной ткани. Деминерализация костей предплечья, в основном, может наблюдаться при гиперкортицизме (усиление работы надпочечников), гиперпаратиреозе (избыточный выброс паратгормона паращитовидными железами), сахарном диабете и др.
- Длительное использование медикаментов. Деминерализацию костей предплечья может вызвать длительное употребление цитостатиков, антибиотиков, глюкокортикоидов, противосудорожных препаратов и др.
Внешний осмотр При внешнем осмотре у пациентов с переломом предплечья без смещения костных отломков обычно можно обнаружить отек пораженной области, наличие одной или нескольких гематом, ограничение подвижности рядом расположенного сустава, с которым взаимодействует поврежденная кость. При пальпации места перелома обнаруживается выраженная локальная болезненность. Достоверные признаки (крепитация, патологическая подвижность, укорочение предплечья) в таких случаях отсутствуют или очень слабо выражены, поэтому для подтверждения такого перелома всегда необходимы лучевые исследования (рентгенография, компьютерная томография).
У тех пациентов, кто обратился в медицинское учреждение с переломом предплечья со смещением костных отломков, при внешнем осмотре чаще всего выявляют множество признаков перелома. Ими являются как достоверные (
крепитация, патологическая подвижность, укорочение предплечья
чаще всего поврежденное предплечье поддерживается здоровой рукой
), деформацию анатомической структуры предплечья, отсутствие или ограниченность активных и пассивных движений в локтевом или лучезапястном суставе. Лучевые исследования (
рентгенографию, компьютерную томографию
) в этом случае также делают, однако здесь они необходимы, в большей степени, для оценки тяжести перелома, выявления осложнений и выбора тактики лечения.
Рентгенография и компьютерная томография
Рентгенография – это метод лучевой диагностики, который основан на применении рентгеновского излучения. Его использование позволяет просветить руку пациента и отобразить на рентгенограмме (
снимок, получаемый в результате рентгенологического исследования
) структуру костей предплечья (
лучевой и локтевой
), их расположение, толщину, размеры, взаимосвязь с другими костями (
кисти, плеча
).
Костная ткань является идеальной структурой для рентгеновского излучения, которое с высокой степенью ей поглощается, так как она обладает наибольшей плотностью по сравнению с другими тканями организма (
легочной, печеночной, сердечной, суставной и др.
). Поэтому рентгенологический метод (
как и компьютерная томография
) диагностики считается золотым стандартом диагностики различных переломов.
При переломе одной или обеих костей предплечья делают рентгенографию в двух взаимно перпендикулярных проекциях. Это позволяет более детально разглядеть место перелома, выявить костные отломки и направление их смещения. На рентгенограммах кости предплечья выглядят как белые продольные образования, соединяющиеся (
посредством локтевого сустава
) в верхней части с плечевой костью, а снизу – с костями запястья (
через лучезапястный сустав
).
Перелом костей предплечья выглядит как серая или черная полоска с неровными краями, которая полностью или частично обрывает (
разъединяет
) их анатомическую структуру. Эта полоска называется линией излома (
или линией перелома
). Она может иметь различное направление (
поперечное, продольное, косое
), которое зависит от типа перелома. Линий перелома может быть несколько при множественных переломах или при оскольчатых переломах (
где образуются более двух костных отломков
) предплечья. Помимо линии перелома при переломе предплечья (
со смещением костных обломков
) на рентгенограмме также можно разглядеть смещение костных обломков, деформацию оси конечности, мелкие костные осколки.
При компьютерной томографии используется то же рентгеновское излучение, что и при рентгенографии. Однако методика ее проведения полностью отличается от рентгенологического исследования. При компьютерной томографии производится послойное сканирование пораженного участка предплечья, которое дает намного больше полезной информации. Это исследование более точнее, чем простая рентгенография. Оно позволяет выявить дополнительные линии излома, незамеченные при рентгенографии костные осколки, положение и углы отклонения всех осколков, что является очень важным при планировании и выборе тактики лечения.
Как выглядит перелом лучевой кости на рентгене?
Лучевая кость на рентгенограмме выглядит как белое продолговатое образование, сверху соединяющееся с плечевой костью, а снизу — с более мелкими костями кисти (
полулунной, ладьевидной
). На снимке она находится с левой стороны. Сверху она тоньше, а снизу – толще, чем соседние участки локтевой кости. В случае перелома лучевой кости в области нее можно разглядеть одну или несколько линий излома (
перелома
), которые выглядят как темные полоски, имеющие разную толщину, направление и края. Эти полоски разъединяют костные отломки.
При обычном переломе их (
костных отломков
) два – проксимальный (
верхний
) и дистальный (
нижний
). При оскольчатом переломе – три – проксимальный (
верхний
), средний, дистальный (
нижний
). Сложные переломы сопровождаются образованием большего количества костных отломков. Смещение костных отломков можно легко визуально распознать по довольно понятному разъединению или раздроблению лучевой кости на несколько костных фрагментов и деформации ее анатомической структуры.
Как выглядит перелом локтевой кости на рентгене?
Локтевая кость на рентгене расположена справа. Она несколько толще, чем лучевая кость в верхней ее части. Нижний эпифиз локтевой кости намного тоньше, чем эпифизарная часть лучевой кости. Локтевая кость на рентгенограмме также как и лучевая кость похожа на белое продолговатое образование. По интенсивности цвета, в большинстве случаев, они друг от друга не отличаются. При переломе локтевой кости можно визуально выявить присутствие затемненной линии (линии перелома), которая обрывает ее костную структуру. Ход линии определяется видом перелома (косой, поперечный, винтообразный). При множественных, сложных и оскольчатых переломах таких линий может быть несколько. В некоторых случаях при переломе локтевой кости можно вывить смещение костных отломков, а также деформацию продольной оси локтевой кости.Что делать, если сильно ударил предплечье и есть подозрение на перелом?
При сильных ударах предплечья всегда высока вероятность возникновения переломов костей предплечья. Однако в таких случаях не стоит сильно паниковать и думать сразу о переломе. Довольно часто такие удары могут сопровождаться лишь значительным ушибом мягких тканей предплечья, который по своим клиническим проявлениям (
сильная боль, отек, деформация предплечья, ограничение подвижности в суставах и др.
) схож с переломом костей предплечья.
При сильных ударах предплечья, в первую очередь, категорически не рекомендуется проверять кости предплечья на наличие у них перелома. В частности, в таких случаях не нужно пытаться выявить достоверные признаки перелома (
патологическая подвижность, крепитация костных обломков
). Также желательно не ощупывать то место, где случилась травма. Если пациент все-таки уверен, что травма предплечья повлекла за собой перелом одной или обеих костей предплечья, то ему ни в коем случае не стоит вправлять его, так как, в большинстве случаев, это сделать невозможно без специальных навыков.
Во вторую очередь, не стоит судить о тяжести повреждения области предплечья по клинической симптоматике. Так как даже незначительные травмы предплечья могут привести к переломам лучевой либо локтевой кости, хотя симптомы при этом окажутся довольно скудными. Особенно часто это случается при патологических переломах, когда устойчивость костей к механическим нагрузкам снижается из-за наличия в организме патологии, связанной с нарушением их минерализации. И, наоборот, сильные травмы предплечья, при которых появляется выраженная клиническая симптоматика, не всегда могут послужить причиной переломов лучевой или локтевой кости. Такое неправильное суждение часто заставляет пациента долгое время не обращаться к врачу и думать, что травма предплечья привела лишь к его ушибу.
В третью очередь, следует принять
обезболивающие средства
. Их применение не обязательно в случаях легких и терпимых болей. Но обычно переломы костей предплечья сопровождаются выраженными болевыми ощущениями. Препаратами выбора должны быть медикаменты, принадлежащие к группе
нестероидных противовоспалительных средств
. Ими могут быть фламадекс (
взрослым 12,5 — 25 мг 1 раз в день
),
ибупрофен
(
взрослым до 1000 – 1200 мг в сутки в несколько приемов
),
кеторолак
(
взрослым 10 мг 1 — 3 раза в сутки
) и др.
В-четвертых, для подстраховки, стоит иммобилизовать (
обездвижить
) поврежденное предплечье. Для этого необходим жесткий, твердый и прямой предмет (
доска, палка и др.
но не туго, таким образом, чтобы после наложения на лучевой артерии вблизи запястья прощупывался ее пульс
) укрепить его к нему (
предмету
) с помощью стерильного бинта. Рука, где повреждено предплечье, при этом должна быть согнута в локте под углом в 90 – 100 градусов. Наклон предплечья должен быть такой, чтобы при нем пациент чувствовал минимальную болезненность в месте травмы. При наличии ссадин, царапин, ран, возникших вместе с травмой предплечья, рекомендуется перед иммобилизацией руки положить на эти места стерильные салфетки, смоченные в каком-либо антисептике (
йод, зеленка, спирт и др.
).
Иммобилизация предплечья обеспечит минимальную подвижность костей предплечья (
это понизит риск смещения костных осколков при переломах предплечья без смещения
), снизит риск болевых ощущений и предотвратит нежелательные осложнения (
повреждение нервов, сосудов, мягких тканей, которое может развиваться при смещении костных отломков
). После иммобилизации на поврежденное предплечье рекомендуется приложить холод (
мешок со льдом
) и подвесить его на висячей косыночной повязке, укрепленной сзади за шею. Также после обездвиживания следует постараться не двигать рукой в локтевом и лучезапястном суставе и предоставить полный покой предплечью.
В-пятых, для того что бы подтвердить наличие перелома (
или опровергнуть его присутствие
) необходимо сразу же отправится на консультацию к врачу-травматологу в ближайшее отделение травматологии или травмпункт. Если такой возможности нет, то нужно вызвать скорую помощь, посредством которой пациента доставят в травматологию. В отделении травматологии врачи-травматологи выявят причину болевых ощущений в предплечье, а также помогут быстро от нее избавиться.
Лечение перелома лучевой кости
Основной задачей лечебных мероприятий, осуществляемых при переломе лучевой кости, является восстановление ее нормальной костной структуры. При простых неосложненных переломах лучевой кости для восстановления ее анатомической структуры врач вручную производит репозицию (
вправление
), не производя при этом никаких хирургических вмешательств (
за исключением обезболивания
К открытой репозиции врачи-травматологи прибегают при оскольчатых, тяжелых либо осложненных переломах лучевой кости, когда количество осколков не позволяет воссоединить первоначальную структуру кости, не прибегая к хирургическим методам лечения. При закрытой репозиции врачи предпринимают некоторые хирургические манипуляции, позволяющие получить непосредственный доступ к костным отломкам. После чего врачи производят их (
костных отломков
) сборку, восстанавливают структуру лучевой кости и фиксируют отломки к металлическим спицам или пластинам для предотвращения их повторного смещения.
В редких случаях участки костной ткани частично резецируют (
удаляют
). Довольно часто это осуществляют при некрозе головки лучевой кости, когда после сильного ее травмирования часть ее суставной поверхности не может нормально участвовать в движениях в локтевом суставе. Поэтому в таких случаях ее удаляют.
При переломах лучевой кости без смещения костных отломков (
и после осуществления вправления переломов с их смещением
) необходима обычная иммобилизация поврежденной конечности на непродолжительный срок. Иногда пациентам могут быть назначены обезболивающие (
ибупрофен, кеторолак и др.
), антибактериальные препараты (
антибиотики
), а также иммунобиологические средства (
вакцины, иммуноглобулины
). Последние две группы средств, в основном, назначаются для профилактики инфекционных осложнений в месте перелома. В частности, при открытых переломах предплечья показано применение противостолбнячного иммуноглобулина. После снятия гипса всем пациентам нужно обязательно производить лечебную гимнастику для постепенной разработки поврежденной области предплечья и нормального восстановления работы локтевого и лучезапястного суставов.
Сроки лечения при различных видах переломов лучевой кости
| Вид перелома лучевой кости | Сроки иммобилизации (обездвиживания) поврежденной конечности | Сроки восстановления полноценной подвижности в предплечье (после снятия гипса) | |
| Перелом головки или шейки лучевой кости | Без смещения костных отломков. | 14 – 21 день. | 14 – 21 день. |
| Со смещением костных отломков. | 28 – 35 дней. | 14 – 28 дней. | |
| Перелом диафиза (средней части) лучевой кости |
Без смещения костных отломков. | 56 – 70 дней. | 14 – 28 дней. |
| Со смещением костных отломков. | 56 – 112 дней. | 28 – 42 дня. | |
| Переломов нижнего эпифиза (нижней части) лучевой кости |
Без смещения костных отломков. | 21 – 35 дней. | 7 – 14 дней. |
| Со смещением костных отломков. | 35 – 56 дней. | 14 – 28 дней. | |
Лечение перелома локтевой кости
Перелом локтевой кости без смещения костных осколков лечится консервативно. Для этого поврежденный участок руки обездвиживают с помощью гипсовой лонгеты на 14 – 112 дней в зависимости от вида перелома. При смещении костных отломков очень часто врачи прибегают к их открытой (
с помощью оперативного вмешательства
) репозиции (
вправлению
). В некоторых случаях эти отломки удается вправить без хирургической операции, это бывает при очень простых и незначительных переломах локтевой кости. Ниже в таблице приведены ориентировочные сроки ношения гипсовой повязки и время реабилитации, в течение которого обычно происходит полное восстановление утраченной функции предплечья, возникшей после перелома.
Сроки лечения при различных видах переломов локтевой кости
| Вид перелома локтевой кости | Сроки иммобилизации (обездвиживания) поврежденной конечности | Сроки восстановления полноценной подвижности (после снятия гипса) | |
| Перелом локтевого отростка локтевой кости | Без смещения костных отломков. | 28 – 35 дней. | 21 – 35 дней. |
| Со смещением костных отломков. | 35 – 56 дней. | 28 – 42 дня. | |
| Перелом венечного отростка локтевой кости | Без смещения костных отломков. | 14 – 21 день. | 21 – 28 дней. |
| Со смещением костных отломков. | 28 – 42 дня. | 28 – 42 дня. | |
| Перелом диафиза (средней части) локтевой кости |
Без смещения костных отломков. | 56 – 84 дня. | 14 – 35 дней. |
| Со смещением костных отломков. | 84 – 112 дней. | 28 – 42 дня. | |
| Переломов нижнего эпифиза (нижней части) локтевой кости |
Без смещения костных отломков. | 21 – 35 дней. | 7 – 14 дней. |
| Со смещением костных отломков. | 35 – 56 дней. | 14 – 28 дней. | |
Лечение перелома лучевой кости в типичном месте
При переломах лучевой кости в типичном месте (
перелом Коллеса или перелом Смита
) без смещения костных обломков всем пациентам после рентгенографии накладывают гипсовую лонгету для обездвиживания пораженного участка предплечья. Гипсовая лонгета должна охватывать как минимум участок руки, расположенный от кончиков пальцев и до верхней трети предплечья. Руку при таких переломах иммобилизуют (
обездвиживают
) на срок равный 30 – 37 дням. После снятия гипса необходима лечебная физкультура для разработки движений в лучезапястном суставе. Длительность восстановления функции этого сустава обычно составляет 7 – 14 дней.
При простом переломе Коллеса или Смита со смещением костных отломков производят их тракционную репозицию (
вправление костей путем натяжения руки
) под местной или проводниковой анестезией (
обезболиванием
). Суть такого вправления заключается в том, что один из помощников врача тянет кисть руки на себя, а второй помощник врача в это время создает противотягу на противоположном конце руки и придерживает пораженную руку за локоть. Таким образом, получается, что оба помощника постепенно вытягивают и немного отдаляют друг от друга дистальный и проксимальный костные отломки. В это время врач вручную правильно соединяет (
вправляет
) костные отломки, оказывая на них давление, противоположное направлению смещения.
Сразу же после проведения репозиции (
вправления
) на поврежденную руку врач должен наложить гипсовую лонгету (
от верхней трети предплечья до оснований пальцев на кисти
). Натяжение руки при этом должно оставаться прежним, так как еще существует риск повторного смещения костных обломков. Это натяжение постепенно ослабляют после высыхания гипса.
При отсутствии удачной репозиции, наличии сложных многооскольчатых переломов, появлении повторных смещений либо чрезмерном повреждении суставной поверхности дистального эпифиза лучевой кости переломы Коллеса или Смита лечат хирургически путем остеосинтеза. Остеосинтез – это хирургическая манипуляция, при которой костные обломки соединяют между собой посредством встраивания в лучевую кость специальных пластин или спиц, удерживающих эти обломки друг возле друга после их репозиции. После хирургической репозиции на предплечье накладывают гипс.
Сроки гипсовой иммобилизации при переломах лучевой кости в типичном месте (
перелом Коллеса или перелом Смита
) со смещением костных обломков составляют от 30 до 45 дней. Длительность реабилитации (
восстановления
) суставной подвижности после таких переломов занимает 14 – 30 дней.
Лечение перелома головки лучевой кости
При переломе головки лучевой кости без смещения костных отломков прибегают к консервативным методам лечения, которые включают в себя временную иммобилизацию (
обездвиживание
) и физиотерапевтические методы лечения. Иммобилизация конечности при таком переломе проводится при помощи гипсовой лонгеты, которую накладывают от пястно-фаланговых суставов кисти и до локтевого сустава.
Перед наложением гипса при сильных болях пациенту могут провести обезболивание в места перелома. Также перед накладыванием гипса пациенту необходимо согнуть руку в локтевом суставе, таким образом, чтобы образовался угол в 90 – 100 градусов. Предплечье должно находиться в промежуточном положении между супинацией (вращением кнаружи) и пронацией (вращением кнутри), то есть оно не должно быть чересчур повернуто наружу либо внутрь. Срок обездвиживания, в среднем, составляет 14 – 21 день от момента наложения гипса. После снятия гипсовой лонгеты необходимо проводить восстановительные процедуры в виде лечебной гимнастики для разработки движений в локте. Трудоспособность пораженной руки восстанавливается через 42 – 56 дней.
При простом переломе головки лучевой кости со смещением костных отломков производят их мануальную (
ручную
) репозицию (
вправление
) под наркозом. При оскольчатых, сложных переломах, сопровождающихся появлением большого числа костных отломков, а также при неудачном вправлении показано проведение операции для их открытой репозиции. В течение этой процедуры врач вручную восстанавливает структуру лучевой кости и фиксирует костные обломки специальными спицами.
Бывают такие случаи, когда головку лучевой кости вправить не удается при операции. Обычно такое встречается при многооскольчатых сложных переломах. Это служит показанием к ее удалению. Удалить головку лучевой кости могут и при сильном повреждении (
возникшем при переломе
) ее суставной поверхности.
После закрытого либо открытого вправления головки лучевой кости обязательно необходима временная иммобилизация (
наложение гипсовой лонгеты от кисти до локтевого сустава
) предплечья на срок от 21 до 35 суток. После снятия гипса производят лечебную гимнастику в локтевом суставе. Поврежденное предплечье сможет полноценно восстановить свою функцию в течение 40 – 60 дней.
Лечение перелома локтевой и лучевой кости без смещения
Переломы локтевой и лучевой кости без смещения костных отломков самый лучший вид переломов с точки зрения безопасности для пациента, а также сроков восстановления трудоспособности поврежденной конечности. Этот вид переломов сопровождается меньшей травматизацией тканей, по сравнению с переломами, у которых смещение происходит, так как, смещаясь, костные осколки часто повреждают окружающие ткани, что часто приводит к поражению нервов или артерий предплечья.
сроком на 8 — 10 недель
). После снятия гипса пациентам рекомендуется в течение нескольких недель проводить лечебную гимнастику для разрабатывания различных движений в предплечье. Полная трудоспособность восстанавливается через 10 – 12 недель.
Лечение перелома локтевой и лучевой кости со смещением
При переломе локтевой и лучевой кости со смещением лечебные мероприятия состоят в репозиции (
вправлении
) костных обломков и временном обездвиживании предплечья при помощи гипсовой лонгеты. Вправление такого перелома обычно осуществляется хирургическим путем, реже это делают консервативно через закрытое вправление. Все зависит от типа перелома (
косой, поперечный и др.
), направления и дистанции расхождения костных осколков, их количества, а также от наличия каких-либо осложнений (
кровотечение, повреждение нерва и др.
).
Сроки обездвиживания поврежденного предплечья, в основном, зависят от локализации перелома и степени его тяжести (в среднем, это занимает 10 – 12 недель). После обездвиживания пациент должен пройти курсы лечебной гимнастики для постепенной реабилитации утраченной функции предплечья. Полная трудоспособность должна вернуться через 12 – 14 недель.
Какие могут быть последствия у перелома предплечья?
После перелома предплечья могут возникнуть различные последствия. Их появление в полной мере зависит от вида и места перелома, а также от его тяжести. При легких переломах (например, простом закрытом переломе костей предплечья без смещения), как правило, место повреждения быстро и незаметно заживает. Осложнения в таких случаях крайне редки. Другое дело, когда возникают переломы со смещением костных отломков (и, особенно, это касается открытых переломов). В таких случаях обычно и развиваются разнообразные последствия.У перелома предплечья могут быть следующие последствия:
- кровотечение;
- повреждение нервов;
- остеомиелит;
- патологическое сращение;
- жировая эмболия.
Кровотечение При закрытых переломах предплечья довольно часто может появиться межтканевое (внутреннее) кровотечение (которое с внешней стороны субъективно воспринимается пациентом как синяк). Это обычно связано с тем, что костные отломки, смещаясь в разные стороны, задевают и травмируют окружающие сосуды и ткани. Стоит отметить, что внутренние кровотечения чаще бывают при закрытых переломах со смещением костных обломков и очень редко при таких же переломах, но без их смещения. При открытых переломах ткани (в том числе и сосуды) повреждаются намного сильнее, чем при закрытых, потому что происходит выраженное смещение отломков поврежденной кости, поэтому в таких случаях нередко бывают сильные наружные кровотечения.
Повреждение нервов При переломах костей предплечья нередки повреждения нервных стволов (нервов), проходящих поблизости от них. Обычно это случается при открытых либо закрытых переломах со смещением костных отломков. В момент перелома костные отломки механически задевают рядом находящиеся нервы и вызывают нарушение их нормальной функции. Это сопровождается нарушением чувствительности (тактильной, температурной, болевой и др.) кожи в месте перелома и за его пределами, нарушением подвижности пальцев, кисти, появлением онемения конечности, блокированием функции локтевого или лучевого сустава и др.
Остеомиелит Остеомиелит – это воспаление костной ткани, возникающее чаще всего при ее инфицировании различными вредоносными бактериями. Остеомиелит может развиться в костях предплечья после их открытого перелома, при котором костные отломки данных костей контактируют некоторое время с внешней средой (воздухом, землей и др.), через которую и происходит внедрение инфекции в поврежденные кости. В таких случаях инфицируется не только костная ткань, но и все остальные ткани, окружающие ее, после чего развивается посттравматическое нагноение костей предплечья. Поэтому при появлении открытых переломов предплечья в целях профилактики инфицирования необходимо обработать поврежденные участки предплечья каким-нибудь антисептиком (йодом, зеленкой, спиртом и др.) до прибытия скорой помощи или до обращения в медицинское учреждение.
Патологическое сращение При переломах локтевой или лучевой кости может возникнуть патологическое сращение костных обломков, если не обратиться своевременно к врачу-травматологу за помощью. Такое сращение часто вызывает дискомфорт в движениях предплечья, периодические болевые ощущения в области перенесенного перелома, а также оно ограничивает функциональные возможности суставных движений.
Жировая эмболия Эмболия – это закупорка кровеносных сосудов различными телами. Ее могут вызывать пузырьки газа (воздушная эмболия), жировые капли (жировая эмболия), тромбы (тромбоэмболия). Довольно редко при переломах костей предплечья может развиться жировая эмболия. Она возникает из-за выхода в кровь капелек жира из желтого костного мозга (совокупность жировых клеток, расположенных в толще трубчатых костей), локализующегося в диафизах этих костей. Попавшие в кровоток жировые капли транспортируются в легкие и закупоривают их сосуды, что приводит к нарушению дыхания либо к его полной остановке. Жировая эмболия может развиться после тяжелых и серьезных переломов костей предплечья (возникающих преимущественно в их средней части), при которых имеет место их раздробление на множество костных осколков.
Нужна ли операция при переломе предплечья?
При переломе предплечья операция не всегда необходима. При простых и неосложненных переломах ее обычно не назначают, так как при них не наблюдается смещение костных отломков (
или они незначительно смещаются
), не поражаются нервы и сосуды. В этих случаях применяют только иммобилизацию (
обездвиживание
) пораженной конечности с помощью гипсовой лонгеты, для того чтобы эти костные отломки правильно срослись между собой.
При незначительном смещении костных обломков, которое бывает при простых закрытых переломах предплечья, перед иммобилизацией конечности врач-травматолог прибегает к их ручной репозиции (вправление). Оперативные вмешательства, как правило, нужны в более тяжелых клинических ситуациях, когда возникает сильное смещение костных обломков, раздробление участка кости (лучевой или локтевой) и др. В таких ситуациях врач просто вынужден производить репозицию отломков интраоперационно (с помощью оперативного вмешательства).
Операция может быть применена в следующих клинических ситуациях:
- неудачная репозиция (вправление) при закрытом переломе;
- открытый перелом костей предплечья;
- закрытый оскольчатый перелом предплечья;
- множественный закрытый перелом предплечья (перелом, при котором возникают переломы в нескольких местах одной или обеих костей предплечья);
- наличие повреждений крупных сосудов или нервов при переломе предплечья;
- повторное смещение костных отломков после успешной репозиции закрытого перелома;
- патологический перелом костей предплечья;
- одновременный перелом лучевой и локтевой костей;
- простой перелом костей предплечья со смещением при позднем обращении пациента в отделение травматологии (в этих случаях возникает неправильное сращение костных отломков, и травматолог их уже не может вправить руками без использования оперативных мер).
Как проходит реабилитация после перелома предплечья?
После снятия гипса многим пациентам после перелома предплечья приходится проходить так называемую реабилитацию. Она необходима для полноценно и стойкого восстановления нарушенных или утраченных функций предплечья, возникших после перелома. Нарушение функциональности при таких травмах наиболее часто вызвано повреждением нервов, регулирующих сокращение мышц предплечья, а также спровоцирована расстройством микроциркуляции в венозной, лимфатической и артериальной системах, которые эти мышцы питают.Реабилитация пациентов с переломами предплечья проходит обычно амбулаторно (
в домашних условиях
). После снятия гипса у пациента, врач-травматолог отправляет его домой, прописывая ему посещение специальных физиотерапевтических процедур, тренингов, массажа и др. Стоит отметить, что выбор того или иного метода реабилитации в полной мере зависит от вида, тяжести перелома, наличия осложнений. Поэтому не всегда один и тот же метод может быть использован в восстановительных целях при разных переломах предплечья.
Выделяют следующие основные группы восстановительных мероприятий, которые могут потребоваться пациентам с переломом предплечья:
- лечебная физкультура;
- физиотерапевтические методы;
- массаж.
Лечебная физкультура Лечебная физкультура назначается при большинстве переломов предплечья в не зависимости от их вида. Осуществляется лечебная физкультура посредством разнообразных движений (активных, пассивных, активно-пассивных и др.) в поврежденной конечности, которые выполняет пациент под присмотром методиста (инструктора). Лечебная физкультура необходима для постепенной разработки подвижности в локтевом и лучезапястном суставах, укрепления мышц, восстановления их тонуса, возвращения полной амплитуды движений в предплечье, улучшения кровоснабжения, нормализации нервной регуляции.
Физиотерапевтические методы После переломов предплечья довольно часто применяются физиотерапевтические процедуры. Ими могут быть электрофорез, ультравысокочастотная терапия (УВЧ-терапия), сверхвысокочастотная терапия (СВЧ-терапия), индуктотермия, импульсотерапия и др. Эти процедуры оказывают противовоспалительное, миостимулирующее (стимулируют мышцы), заживляющее, сосудорасширяющее, трофическое (повышение метаболизма в тканях) действие на место перелома.
Массаж Массаж предплечья необходим для улучшения микроциркуляции в месте перелома, расширения мелких сосудов, восстановления мышечного тонуса, повышения обменных процессов в тканях. Все это помогает быстро устранить застойные явления в месте повреждения, вывести из тканей воспалительные вещества, ускорить процессы восстановления мышечных движений в предплечье, улучшить кровоснабжение и нервную регуляцию поврежденных костей, мышц и других тканей.
Как оказать первую помощь при открытом переломе предплечья?
При открытом переломе предплечья сразу же стоит вызвать скорую помощь (
если такой возможности нет, сначала нужно оказать первую помощь, а затем идти в отделение травматологии
кровь имеет ярко красный цвет и бьет струей из раны
) у пострадавшего нужно провести остановку кровотечения. Делается это путем наложения жгута на нижнюю поверхность плеча (
где проходит плечевая артерия
), таким образом, жгут должен находиться выше места перелома. Перед наложением жгута кожу нужно обвернуть тряпкой или бинтом. Это уменьшит жесткое сдавление жгутом и предотвратит появление синяков.
Об удачном установлении жгута должно свидетельствовать отсутствие пульса на лучевой артерии ниже места перелома и значительное уменьшение кровотечения из раны. Также после наложения жгута необходимо написать на бумаге время его установки. Эту бумагу затем следует отдать врачу скорой помощи (
или врачу-травматологу
), для того чтобы он знал приблизительное время дефицита поступления крови к поврежденной конечности. Если скорая помощь не прибудет на место вызова в течение одного часа, место пережатия жгутом следует ослабить на 5 – 10 минут. Это необходимо, для того чтобы не вызвать преждевременный некроз (
омертвление
) тканей руки, расположенных дистальнее (
ниже
) установленного жгута.
Далее на место перелома нужно положить (
не касаясь раны
) несколько стерильных тампонов (
сделанных из бинта
). Они могут быть смочены в растворах антисептиков (
спирте, йоде, зеленке и др.
). После накладывания тампонов следует легко укрепить их к месту перелома бинтом. Стоит отметить, что установка тампонов на рану является средством остановки сильного венозного кровотечения (
кровь темно-красная
). При таком кровотечении накладывать на плечо жгут не нужно.
Следующее мероприятие предусматривает установку шины (
любой продолговатый предмет – палка, доска
) под поврежденное предплечье. Шина устанавливается для иммобилизации (
обездвиживания
) предплечья и для профилактики нежелательных осложнений. Длина шины должна быть больше, чем длина всего предплечья. Также нужно, что бы она охватывала локтевой сустав и лучезапястный сустав вместе с кистью. Перед подкладыванием шины под руку ее нужно замотать бинтом для профилактики дискомфорта у пострадавшего, а также для предотвращения нежелательных ранений в виде заноз, царапин и др.
Следует отметить, что шина должна размещаться с противоположной от места перелома стороны. Для укрепления шины к предплечью необходим тот же бинт. Чрезвычайно важно прикрепить шину с помощью бинта на протяжении всего предплечья — от локтевого до лучезапястного сустава, минуя при этом место открытого перелома (
то есть бинт, используемый при установке шины, нельзя накладывать на место открытого перелома
). Это необходимо, для того чтобы не вызвать дополнительные боли, связанные с компрессией либо смещением (
может происходить при наматывании бинта
) костных отломков.
После прикрепления шины предплечье нужно согнуть в локте и привести к грудной клетке (шина в этот момент должна находиться ниже предплечья) вместе с плечом и кистью. После этого поврежденную руку можно подвесить за косыночную повязку для облегчения транспортировки пострадавшего.
Звоните и записывайтесь! Всегда будем рады помочь Вам!
Болью в области лучезапястного сустава проявляют себя различные заболевания – стилоидит, болезнь де Кервена, синдром запястного (карпального) канала, артрит лучезапястного сустава, артроз лучезапястного сустава и др.
| Консультация хирурга на первичном приеме | 1300 |
| Прием врача артролога, (к.м.н.) повторный | 800 |
| Пункция сустава с введением препарата | 2500 |
Болезнь Де Кервена
Или стенозирующий тендовагинит — воспаление сухожилия мышцы, отводящей большой палец.
Причины болезни де Кервена
Перенапряжение сухожилия, чаще при постоянных определенных движениях в лучезапястном суставе. Поэтому наиболее чато этим заболеванием болеют люди определенных профессий – швеи, штукатуры, шлифовщики, домработницы.
Диагностика болезни де-Кервена
Ведущим симптомом является боль в области шиловидного отростка лучевой кости (по боковой поверхности лучезапястного сустава со стороны большого пальца). Боль больше выражена при движениях в кисти и большом пальце. В некоторых случаях боли беспокоят и ночью, отдают в кисть, предплечье. Пальпация области шиловидного отростка лучевой кости болезненна. Важное значение имеет симптом Финкельштейна: больной прижимает большой палец к ладони, а сверху прижимает его остальными пальцами (рука сжата в кулак, но первый палец не над, а под остальными). В таком положении пациент отводит кисть в локтевую сторону, что при положительном симптоме сопровождается резкой болью.
Лечение болезни де-Кервена: применяются нестероидные противовоспалительные средства (вольтарен, нимесил и т.п.) внутрь и местно, физиотерапия, покой. Хороший эффект дают блокады с дипроспаном или кеналогом.
Стилоидит
Боль в области шиловидного отростка лучевой или локтевой костей – связана с воспалением связок, прикрепляющихся к этим отросткам.
Причины, диагностика, лечение стилоидита
– те же, что и при болезни де Кервена (кроме симптома Филькенштейна).
Синдром запястного (карпального) канала
– заболевание, связанное со сдавлением срединного нерва в фиброзном канале на ладонной поверхности запястья.
Причины синдрома запястного (карпального) канала
Болезнь чаще возникает у лиц, деятельность которых связана с частым сгибанием и разгибанием кисти – работа с компьютерной мышью, игра на фортепиано, ремонтно-строительные работы и др. Может развиваться при некоторых системных заболеваниях – ревматоидный артрит, сахарный диабет и др. Болеют чаще женщины.
Диагностика синдрома запястного (карпального) канала
Заболевание проявляет себя болью по ладонной поверхности запястья, сопровождающейся онемением, покалыванием, болью и другими ощущениями в 1 – 4 пальцах кисти – тех, иннервацию которых осуществляет срединный нерв. Вначале данные явления могут носить преходящий характер, позже становятся постоянными, нередко усиливающимися ночью, изнуряющими больного.
Лечение синдрома запястного (карпального) канала
Заболевание лечат совместно с невропатологом. Обычно назначают противовоспалительные препараты (вольтарен, мовалис и др.) внутрь и местно, витамины группы В, никотиновую кислоту, физиотерапию. Хороший эффект приносят блокады с дипроспаном.
Консервативная терапия эффективна только при начальных стадиях болезни. На более поздних стадиях делают операцию – рассечение сдавливающего нерв фиброзного кольца.
Артроз лучезапястного сустава
– встречается довольно редко, в основном после травм (посттравматический артроз). Симптомы, лечение – как и для артроза других суставов.
Артрит лучезапястного сустава
– воспалительное заболевание, является проявлением многих состояний – ревматоидный артрит, реактивный артрит, подагра и др.
Диагностика артрита лучезапястного сустава
Основным проявлением является боль в суставе, отек. Нередко в области сустава бывает легкое покраснение, иногда – утренняя скованность. Клиническая картина может быть довольно разнообразной, в зависимости от причины артрита. При рентгенологическом исследовании изменений может не быть. В анализах – повышение СОЭ, С-реактивного белка (это характерно для всех артритов). При артрите, вызванном определенным заболеванием, могут меняться другие показатели (повышение мочевой кислоты крови при подагре, повышение ревматоидного фактора при ревматоидном артрите и др.).
Лечение артрита лучезапястного сустава
— зависит от причины. При остром артрите, независимо от причины (кроме гнойного артрита), применяют нестероидные противовоспалительные препараты (вольтарен, мовалис, целебрекс и др.). По показаниям делают блокады с глюкокортикоидными гормонами (дипроспан, кеналог). Проводится и другое лечение, в зависимости от причины артрита.
Также цены на лечение плече-лопаточного периартрита можно посмотреть здесь.
|
г. Москва, Милютинский пер. д. 15 |
Чистые пруды Тургеневская |
Запись на прием: +7(495) 532-57-12; Вызов врача на дом: +7(926) 231-73-63; |
| Видео (кликните для воспроизведения). |
Источники:
- Здоровье без аптеки. Гипертония, гастрит, артрит, диабет. — М. : Газетный мир, 2013. — 160 c.
- Родионова, О. Н. Самое важное об артрите / О. Н. Родионова. — М. : Вектор, 2013. — 160 c.
- П. В. Евдокименко Артроз тазобедренных суставов. Исцеляющая гимнастика / П. В. Евдокименко. — М. : Оникс, Мир и Образование, 2013. — 701 c.
Позвольте представиться на нашем портале. Я Алексей Вдовин. Я уже более 8 лет работаю травматологом. В настоящее время являюсь профессионалом в своей области, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны для того чтобы донести как можно доступнее всю нужную информацию. Однако чтобы применить все, описанное на сайте всегда необходима обязательная консультация у специалистов.