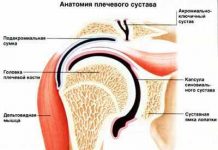
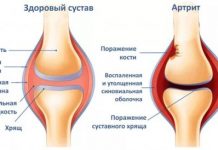
В настоящее время термином ОСТЕОМИЕЛИТ обозначают гнойный воспалительный процесс, поражающий все элементы кости как органа: костный мозг, собственно кость и надкостницу.
В подавляющем большинстве случаев в процесс в той или иной мере вовлекаются мягкие ткани, окружающие пораженную кость.
Гнойные остеомиелиты делятся на две большие группы, значительно различающиеся по способу проникновения инфекционных возбудителей в кость и по патогенезу. В случаях, когда инфекционные возбудители попадают в кость (костный мозг) гематогенным путем, остеомиелит называют 1)гематогенным при открытой травме (открытом переломе), остеомиелит называют 2)травматическим (при переломе вследствие огнестрельного ранения — остеомиелит называют огнестрельным, при развитии остеомиелита после оперативного лечения — остеосинтеза — его называют послеоперационным), 3)остеомиелит вследствие перехода гнойного воспаления на кость с прилегающих тканей и органов.
Гематогенный остеомиелит
Гематогенный остеомиелит представляет собой весьма тяжелое заболевание, которым, как правило, заболевают дети и подростки, причем мальчики приблизительно втрое чаще девочек. Больные гематогенным остеомиелитом составляют от 3 до 10% всех пациентов детских хирургических отделений.
Этиопатогенез
а) Этиология
В 1880 г. Луи Пастер из гноя больной остемиелитом выделил микроб, который назвал стафилококком. Возбудителем гематогенного остеомиелита в подавляющем большинстве случаев является золотистый стафилококк (60-80%), несколько реже — стрептококк (5-30%), пневмококк и кишечная палочка (приблизительно 10%). Для гематогенного остеомиелита характерна моноинфекция.
б) Патогенез
Как следует из названия, гематогенному остеомиелиту обязательно должна предшествовать бактериемия. Местом внедрения возбудителя в кровь может быть небольшой, иногда малозаметный гнойный очаг (ссадина, фурункул или гнойник в лимфоидном фолликуле при ангине), который к моменту возникновения клинически выраженного процесса в кости может быть излечен и забыт.
Гематогенный остеомиелит является заболеванием периода роста — наиболее часто болеют дети в возрасте от 7 до 15 лет.
Возникновение гематогенного очага инфекции в кости связано с особенностями строения детской кости в зоне ее роста, выявленными еще Лексером в 1894г. Эти особенности следующие:
• У детей метафиз на границе с активно функционирующим эпифизарным хрящом имеет чрезвычайно обильную сеть сосудов, отличающуюся весьма широкими капиллярами с замедленным кровотоком.
• Сосудистая сеть метафиза не сообщается с сосудистой сетью эпифизарного хряща. Вследствие этого многие сосуды (артериолы) метафиза на границе с ростковым хрящом заканчиваются слепо. Они замкнуты, конечны и отходят под острым углом, благодаря чему создаются условия для задержки и фиксации в них микроорганизмов.
Позже в юношеском возрасте по мере редукции эпифизарного хряща устанавливаются сосудистые связи между эпифизом и метафизом, слепо оканчивающиеся сосуды исчезают, кровообращение в метафизе вообще становится более скудным.
Попавшие в капилляры метафиза ребенка и зафиксировавшиеся там возбудители могут вызвать процесс не сразу или не вызывают его вообще.
Эмболическая теория – вследствии эмболии внутренних артерий бактериями. Лекстер (1894г.) говорил о том, что раздельное кровоснабжение играет решающую роль , но экспериментальную проверку это предложение не выдержало. Попытка воссоздать модель острого гематогенного остеомиелита путем введения культуры стафилококка растущим животным вызвало появление биогенных очагов, где угодно, в том числе и в костях, но с одинаковой частотой. Патогенез острого гематогенного остеомиелита был раскрыт перед самой войной в 1939 году молодым, талантливым смоленским хирургом С.М.Дерижановым, который доказал, что острый гематогенный остеомиелит возникает при наличии нескольких условий.
Это 1) конечно, то о чем говорил Лекстер. Это продолжение роста, сохранность метафизарных хрящей;
2 Второе, пожалуй, более важное – наличие в организме дремлющего очага стафилококковой инфекции. И действительно, всегда, практически без исключения, обследуя больного острым гематогенным остеомиелитом мы находим у него в организме какой-то дремлющий очаг: или хронический тонзиллит, или хронический отит, или скажем, наличие большого количества кариозных зубов.
3 Третье условие –аллергический фактор, организм заболевшего должен быть сенсибилизирован к этой культуре возбудителя к стафилококку- чаще всего. При длительном существовании очага инфекции обязательно сенсибилизируется организм к той инфекции, которая существует хронически или длительно в дремлющем очаге, в организме.
4 Последнее условие изученное С.М. Дерижановым, которое всегда должно иметь место – это появление в той или иной кости, как говорят места наименьшего сопротивления.
Предрасполагающие факторы, способствующие развитию остеомиелита, включают в себя:
—травму кости, способствующую развитию аллергического состояния в очаге внедрения микроорганизмов, в котором они находят благоприятные условия для своей жизнедеятельности;
—Общее истощение, охлаждение организма, авитаминоз и пр., ведущие к снижению защитных сил больного и обеспечивающие условия для активной деятельности микробного фактора.
Такое патофизиологическое понятие известно как снижение иммунитете. Такое место наименьшего сопротивления появляется в кости в следствие небольшой травмы. Внимательно опрашивая больного с острым гематогенным остеомиелитом, устанавливаем, что за день, за два, за три до заболевания была какая-то травма, может быть небольшой ушиб, упал, или его ударили по ноге.
в) Патологоаватомическая картина
При развитии гематогенного остеомиелита наблюдается ряд последовательных изменений. Небольшой гнойник, образовавшийся на границе эпифизарного хряща в метафизе, вызывает омертвление близлежащих костных балок и тромбоз сосудов. Эти изменения распространяются в направлении диафиза (эпифизарный хрящ довольно устойчив к нагноению).
Костный мозг омертвевает и подвергается гнойному расплавлению, вследствие чего кортикальный слой кости лишается питания изнутри.
Через систему гаверсовых каналов гной распространяется под надкостницу, отслаивая ее от кости (у детей она связана рыхло) и образуя субпериостальный гнойник .
Благодаря этому кость лишается питания и со стороны надкостницы и омертвевает с образованием большего или меньшего участка остеонекроза секвестры костные. Высокое давление гноя внутри замкнутой костномозговой полости ведет к обильному всасыванию в кровь токсических продуктов и микроорганизмов, что обычно обусловливает тяжелую гнойную интоксикацию и даже сепсис. Высокое давление внутри костномозгового канала вызывает к тому же жестокие боли.
В конце концов гной, расплавляя надкостницу, прорывается в мягкие ткани, вызывая развитие межмышечной флегмоны. В последующем гной может прорваться и наружу с образованием свища.
Прорывом гноя или оперативным дренирование гнойного очага заканчивается острый период, характеризующийся тяжелым гнойно-некротическим процессом, захватывающим все основные элементы кости и сопровождающимся тяжелой интоксикацией.
При гематогенном остеомиелите чаще всего поражаются метафизы длинных трубчатых костей, наиболее часто — метафизы, прилежащие к коленному суставу. Диафизарные поражения наблюдаются втрое реже метафизарных. Из плоских костей чаще всего поражаются кости таза.
КЛИНИЧЕСКАЯ КАРТИНА
Клиника острого гематогенного остеомиелита может протекать в виде 3-х клинических форм:
1гипертоксическая форма – протекает как тяжелейшее общее инфекционное заболевание, все умирают и диагноз ставят на вскрытии.
2острая форма – наиболее частая.
3 местно-очаговая форма.
Заболевание начинается с внезапного подъема температуры до 39-40°С, сильного озноба, что сопровождается резким ухудшением общего самочувствия, иногда бредом. У детей младшего возраста нередко возникает обильная рвота, заставляющая думать о заболевании желудочно-кишечного тракта. В ряде случаев как уже сказано – гипертоксическая форма заболевания течет чрезвычайно тяжело, злокачественно и заканчивается летальным исходом при явлениях молниеносного сепсиса в течение нескольких дней.
Одновременно или несколько позже развития тяжелой интоксикации появляются жалобы на сильные распирающие» усиливающиеся при движении, перекладывании, боли в соответствующей кости, однако ни припухлости, ни красноты в этой области в первые дни, как правило, нет. Отсутствует болезненность и при пальпации, особенно на бедре, где надкостница располагается глубоко под мышцами. Обнаружить местные симптомы в первые дни болезни особенно трудно. Правильной постановке диагноза помогают целенаправленное выявление местных симптомов, в частности мышечной контрактуры в близлежащих суставах, локальной болезненности, болей при нагрузке конечности по оси и др.
Лишь через 7-10 дней, когда гнойный процесс распространяется под надкостницу, начинает определяться более четкая болезненность и припухлость. Через несколько суток после распространения процесса в мышечные пространства давление в очаге падает, вследствие чего боли несколько ослабевают. Наблюдаются клинические симптомы, характерные для глубокой флегмоны. В дальнейшем гной может прорваться наружу с образование свища, после чего острые явления могут стихнуть.
Лабораторные данные свидетельствуют о наличии в организме очага гнойной инфекции (лейкоцитоз, сдвиг формулы влево и пр.).
Рентгенологические данные в первые две недели заболевания отрицательные. В дальнейшем появляется вначале слабая тень отслоенной надкостницы, начинающей продуцировать костное вещество (периостит). Еще позже появляются зоны разрежения и смазывания структуры губчатой кости в области метафиза. Отчетливое образование секвестров (отдельно лежащих участков некротизированной костной ткани) и секвестральной полости удается обнаружить лишь через 2-4 месяца после начала заболевания, когда процесс уже перешел в хроническую форму. В этот период при наличии свищей в рентгенологической диагностике полостей и секвестров помогает фистулография, а также томография, изотопное и ультразвуковое исследование, тепловидение, радиотермометрия .
При обследовании костей необходимо обращать внимание на их форму (искривление, деформация), поверхность и болезненность. Однако следует помнить, что незначительные изменения и болезненность костей можно определить только путем пальпации. Во время осмотра можно выявить искривление болышеберцовых костей (саблевидные ноги; результат перенесенных сифилиса, рахита), утолщения по ходу кости (при остеодистрофии), деформацию, главным образом в области эпифиза, с Рубцовыми изменениями кожи, спаянной с костью, иногда — со свищами и гнойным отделяемым (туберкулез костей, остеомиелит), неровную, бугристую, болезненную поверхность (при воспалении надкостницы). При ощупывании и постукивании кости у больных с заболеваниями крови можно выявить болезненность, особенно в области грудины, ребер, большеберцовой кости. В случае перелома кости в этом месте отмечается припухлость, выраженная болезненность, иногда смещение отломков.
Рис. 16. Патологические изменения пальцев рук (а).
При хронических заболеваниях бронхолегочного аппарата (хроническая пневмония, бронхоэктазы, абсцессы, туберкулез), при врожденных пороках сердца, при септическом эндокардите пальцы на руках и ногах приобретают вид «барабанных палочек» (колбовидное утолщение концевой фаланги; рис. 16, а).
При исследовании суставов необходимо обращать внимание на форму (конфигурацию) и объем движений, как активных (выполняет сам больной), так и пассивных (выполняет с посторонней помощью), на наличие в них выпота, на изменение над ними цвета кожи и температуры. Кроме того, следует выявлять причину ограничения или отсутствия движения в суставе, что может быть обусловлено болезненностью, сращением суставных поверхностей, их тугоподвижностью, контрактурой (стойкое ограничение движений в суставе).
Исследование состояния суставов имеет диагностическое значение при ревматизме, ревматоидном артрите, обменно-дистрофическом полиартрите, туберкулезном поражении сустава, при саркоме и т. д.
В случае ревматизма отмечается множественное поражение крупных суставов — припухлость, болезненность при движении, гиперемия кожи и повышение температуры над ними. При затихании процесса все явления исчезают без последствий.
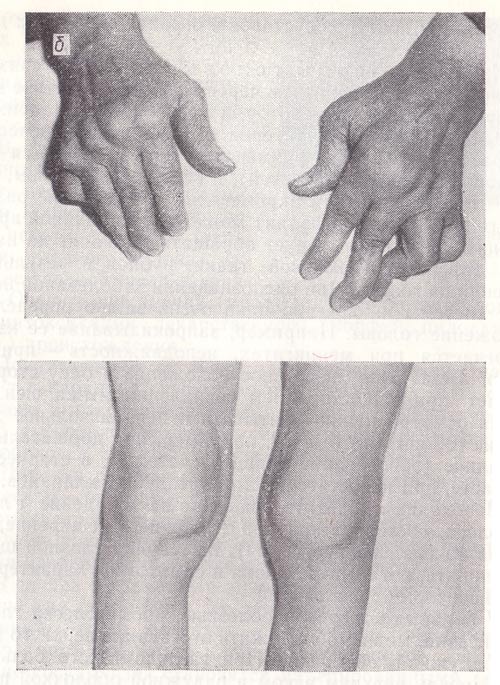

Рис. 16. Патологические изменения суставов (б).
Когда больной страдает обменным поражением суставов, движения их сопровождаются хрустом и при подагре на концевых фалангах пальцев наблюдаются утолщения (геберденовские узелки; см. рис. 16, а). Если больной страдает ревматоидным артритом, он испытывает скованность в суставах, особенно по утрам. При деформирующем полиартрите процесс протекает медленно, но постоянно прогрессирует и приводит к выраженной деформации контуров суставов и ограничению в них движений (16, б).
При обследовании костей необходимо обращать внимание на их форму (искривление, деформация), поверхность и болезненность. Однако следует помнить, что незначительные изменения и болезненность костей можно определить только путем пальпации. Во время осмотра можно выявить искривление болышеберцовых костей (саблевидные ноги; результат перенесенных сифилиса, рахита), утолщения по ходу кости (при остеодистрофии), деформацию, главным образом в области эпифиза, с Рубцовыми изменениями кожи, спаянной с костью, иногда — со свищами и гнойным отделяемым (туберкулез костей, остеомиелит), неровную, бугристую, болезненную поверхность (при воспалении надкостницы). При ощупывании и постукивании кости у больных с заболеваниями крови можно выявить болезненность, особенно в области грудины, ребер, большеберцовой кости. В случае перелома кости в этом месте отмечается припухлость, выраженная болезненность, иногда смещение отломков.
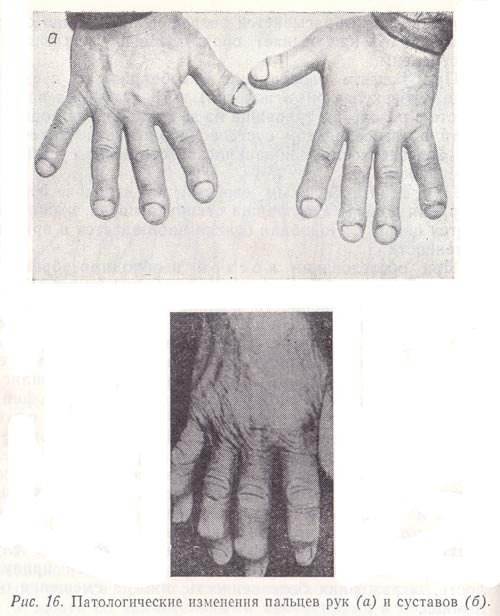

Рис. 16. Патологические изменения пальцев рук (а).
При хронических заболеваниях бронхолегочного аппарата (хроническая пневмония, бронхоэктазы, абсцессы, туберкулез), при врожденных пороках сердца, при септическом эндокардите пальцы на руках и ногах приобретают вид «барабанных палочек» (колбовидное утолщение концевой фаланги; рис. 16, а).
При исследовании суставов необходимо обращать внимание на форму (конфигурацию) и объем движений, как активных (выполняет сам больной), так и пассивных (выполняет с посторонней помощью), на наличие в них выпота, на изменение над ними цвета кожи и температуры. Кроме того, следует выявлять причину ограничения или отсутствия движения в суставе, что может быть обусловлено болезненностью, сращением суставных поверхностей, их тугоподвижностью, контрактурой (стойкое ограничение движений в суставе).
Исследование состояния суставов имеет диагностическое значение при ревматизме, ревматоидном артрите, обменно-дистрофическом полиартрите, туберкулезном поражении сустава, при саркоме и т. д.
В случае ревматизма отмечается множественное поражение крупных суставов — припухлость, болезненность при движении, гиперемия кожи и повышение температуры над ними. При затихании процесса все явления исчезают без последствий.


Рис. 16. Патологические изменения суставов (б).
Когда больной страдает обменным поражением суставов, движения их сопровождаются хрустом и при подагре на концевых фалангах пальцев наблюдаются утолщения (геберденовские узелки; см. рис. 16, а). Если больной страдает ревматоидным артритом, он испытывает скованность в суставах, особенно по утрам. При деформирующем полиартрите процесс протекает медленно, но постоянно прогрессирует и приводит к выраженной деформации контуров суставов и ограничению в них движений (16, б).
Остеохондропатия, или асептический некроз, – это хроническое дегенеративно-некротическое заболевание, в основе которого лежит сосудисто-дистрофический процесс субхондральных отделов эпифизов некоторых костей. Заболевание чаще встречается в детском и юношеском возрасте, имеет хроническое доброкачественное клиническое течение и благоприятный исход.
Этиология остеохондропатий неизвестна, но существует мнение, что болезнь может развиваться в результате травмы, инфекции, наследственного предрасположения, нарушенной нервной трофики и обмена.
Патогенез. Остеонекроз развивается в результате местного нарушения сосудистого питания костной ткани и костного мозга в области эпифиза или апофиза.
Дистрофически-некротический процесс, происходящий при этом заболевании, условно делится на пять стадий:
I стадия некроза – результат нарушенного кровообращения какого-либо участка эпифиза или апофиза;
II стадия вторичного импрессионного перелома возникает при малейшей нагрузке по типу патологического перелома;
III стадия фрагментации развивается на фоне рассасывания отдельных участков некротизированного губчатого вещества кости;
IV стадия репарации возникает вследствие разрастания соединительной ткани;
Остеохондропатия головки бедренной кости
Остеохондропатия головки бедренной кости (болезнь Легг-Кальве-Пертеса) является одной из наиболее часто встречающихся остеохондропатий. Возраст – от 5 до 12 лет, но нередки случаи заболевания до 18–19 лет. Мальчики и юноши страдают в 4–5 раз чаще, чем девочки.
Клиника. Процесс односторонний. В анамнезе указаний на травму нет. После ходьбы в тазобедренном суставе появляются незначительные и нестойкие боли, усиливающиеся в дальнейшем. Возникают контрактура сустава, атрофия мышц, постоянная хромота и в запущенных случаях – укорочение пораженной конечности на 1–2 см.
Рентгенологические проявления диагностируются только через 6 месяцев, т. е. во II стадии заболевания, когда возникает равномерное затемнение головки бедра вследствие некроза и импрессионного перелома. Головка сплющивается, суставная щель расширяется.
Через 1,5 года от начала заболевания на рентгенограммах определяются отдельные фрагменты головки, еще большее ее сплющивание, и только через 2–3 года она приобретает нормальную костную структуру и форму, если проводилось правильное лечение, или грибовидную форму.
В лечении важнейшее значение имеет ранняя разгрузка пораженной конечности для сохранения нормальной формы головки с применением ортопедических аппаратов и костылей. В некоторых случаях применяют хирургические вмешательства, направленные на улучшение кровообращения головки бедра (туннелизацию шейки бедра, пересадку мышечного лоскута в заранее подготовленный канал в шейке бедра).
Остеохондропатия бугра большеберцовой кости
Остеохондропатия бугра большеберцовой кости (болезнь Осгуд-Шлаттера). Поражение бугристости большеберцовой кости носит обычно односторонний характер.[3]
Клиническая картина. В области бугристости большеберцовой кости появляются спонтанные боли, которые усиливаются при надавливании на бугристость и при сгибании коленного сустава. Определяются припухлость, небольшая отечность мягких тканей, при пальпации – твердый костный нарост.
Рентгенологически определяются фрагментация или отделение бугристости от кости.
Лечение заключается в ограничении ходьбы, бега, занятий физкультурой. Назначаются физиотерапевтические процедуры: теплые местные ванны, массаж, эластическая повязка на коленный сустав.
Заболевание заканчивается через 1–1,5 года полным выздоровлением, если проводились физиотерапевтическое лечение и бальнеологические процедуры.
Остеохондропатия ладьевидной кости стопы
Остеохондропатия ладьевидной кости стопы (болезнь Келера-I) встречается редко и возникает после травмы. Болеют дети 3–7 лет, чаще мальчики.
Клинические проявления. На тыле у внутреннего края стопы без видимых причин появляются припухлость, умеренные боли, иногда заставляющие детей прихрамывать, ходить на наружных сводах стопы.
На рентгенограммах выявляются фрагментация и уплощение ладьевидной кости в сагиттальном направлении в форме серпа или чечевицы.
Лечение заключается в создании длительного покоя стопе с помощью гипсового сапожка и проведении физиотерапевтических процедур. Оперативное лечение противопоказано.
Общая продолжительность заболевания составляет около года. Восстанавливается функция стопы, а иногда и анатомия ладьевидной кости.
Остеохондропатия головки II и III плюсневых костей
Клиника. Боли в стопе постепенно прогрессируют, усиливаясь во время ходьбы. Смена обуви, умеренная ходьба приводят к клиническому выздоровлению, однако асептический некроз головки плюсневой кости продолжается до образования деформирующего артроза.
На рентгенограммах выявляется уплотненная головка плюсневой кости, затем – ее фрагментация, сплющивание и частичное или полное рассасывание. Суставная щель расширена, растут остеофиты по типу деформирующего артроза.[1]
Лечение проводится консервативно: уменьшается нагрузка на ногу, проводится физиотерапевтическое лечение, рекомендуется ношение супинаторов, разгружающих передний отдел стопы. Резекция головки плюсневой кости показана только для устранения обширных костных разрастаний в области головки.
Остеохондропатия полулунной кости запястья
Остеохондропатия полулунной кости запястья (болезнь Кинбека). Заболевание встречается довольно часто у мужчин в возрасте 20–30 лет после тяжелого физического ручного труда и у спортсменов.[2]
Клиника проявляется длительными неисчезающими болями в области лучезапястного сустава, нарушением его функции, резким усилением болей при надавливании на тыл кисти.
На рентгенограммах видно уплотнение кости (некроз), затем пятнистое просветление, со временем кость принимает треугольную форму.
Лечение. Лучшие результаты дает выскабливание некротических масс острой ложечкой без удаления утолщенной хрящевой части кости. Из консервативных методов лечения могут быть применены длительная иммобилизация гипсовой повязкой, физиотерапия.
Остеохондропатия тела позвонка
Остеохондропатия тела позвонка (болезнь Кальве). Преимущественно поражаются позвонки нижнегрудного и верхнепоясничного отделов, т. е. позвонки, несущие самую большую нагрузку.
Возникает чаще после травмы. Причина – эмболический инфаркт а. nutricia.
При обследовании спины обнаруживаются напряжение мышц и выступание остистого отростка пораженного позвонка вследствие клиновидной компрессии его тела.
На рентгенограммах отмечается равномерное сплющивание тела обычно одного позвонка, иногда с небольшим клином кпереди. Смежные межпозвоночные диски увеличены. По выражению Кальве, «кости слишком мало, а хряща – слишком много».
Лечение. Требуется полная разгрузка позвоночника с помощью постельного режима и реклинации (на все время регенерации позвонка).
Прогноз заболевания благоприятный. Полного восстановления формы позвонка обычно не наступает – сохраняется деформация в виде «рыбьего позвонка».
Остеохондропатия апофизов позвонков
Остеохондропатия апофизов позвонков (юношеский кифоз, остеохондропатический кифоз), или болезнь Шейермана-Мау, встречается довольно часто.
| Видео (кликните для воспроизведения). |
Чаще страдают юноши. Иногда заболевание определяется только при осмотре призывников. Описаны семейные формы остеохондропатии позвоночника. Поражаются, как правило, средний и нижнегрудной отделы позвоночника.
В возрасте 10–12 лет в межпозвонковых хрящевых дисках появляются добавочные апофизарные точки окостенения тела позвонка, или «краевые костные каемки».
В основе этой типичной остеохондропатии лежат, вероятнее всего, множественные мелкие некрозы с последующими восстановительными явлениями.
Значительная деформация – остеохондропатический кифоз – дает плохой прогноз в смысле восстановления формы. Обычно кифоз остается на всю жизнь.
При этом наибольшей деформации подвергаются VIII–IX позвонки, в меньшей степени – VII и X позвонки грудного отдела позвоночника.
Клиника. Больной обращает внимание на усталость в позвоночнике вначале после физической нагрузки, затем – после ходьбы и длительного сидения. Постепенно усталость позвоночника переходит в боль, появляются сутулость и кифоз. Болезнь протекает медленно, годами.
Рентгенологически Мау различает три стадии заболевания.
Начальная стадия заболевания характеризуется тем, что апофизы разрыхляются и на рентгенограммах имеют пестрый вид.
В начальной стадии эпифизы принимают зубчатый вид, а контуры передней части тела позвонков становятся остеопорозными.
В деструктивной стадии возникает деформация позвонков – тело пораженного позвонка сдавливается сверху вниз и с середины тела по направлению вперед заостряется в виде усеченного клина.
В восстановительной стадии структура позвонков восстанавливается и наступает слияние апофизов с телами позвонков.
В тяжелых случаях процесс приводит к деформирующему спондилезу.
Лечение симптоматическое. Больные должны соблюдать постельный режим на жесткой кровати со щитом в положении на спине.
Назначается гимнастика для укрепления мышц спины и живота.
В острой стадии с выраженными клиническими проявлениями в виде болей прибегают к положению в гипсовой кроватке.
При легких формах заболевания рекомендуется ношение реклинирующего спинодержателя для исправления кифоза.
Частичные клиновидные остеохондропатии суставных поверхностей
Отсекающий остеохондроз, или болезнь Кенига, выражается в асептическом некрозе и отделении клиновидного участка головки или суставного эпифиза медиального мыщелка бедра. Заболевание наблюдается у детей и у взрослых.
Типичная локализация заболевания – коленный сустав, но могут поражаться и другие (локтевой, реже – плечевой, тазобедренный, голеностопный).
Клиника. Отделившийся костно-хрящевой кусочек эпифиза выпадает в полость сустава, где свободно перемещается, а при ущемлении – блокирует сустав.
Возникает острейшая боль в суставе, от которой больной избавляется самостоятельно, осторожно сгибая и разгибая бедро или голень.
Клиника болезни Кенига до ущемления выражается в болях в суставе во время ходьбы; при пальпации медиального мыщелка бедра определяется локальная болезненная точка. После блокады в суставе появляется выпот.
В клиническом течении определяются две стадии.
I cтадия – хронический артрозо-артрит – протекает в течение 1–1,5 лет. Медленно идет отграничение очага, затем он держится еще не поврежденным хрящом на своем месте.
II стадия – стадия «внутрисуставных мышей». Возникает ущемление внутрисуставного тела, сопровождающееся блокадой сустава и сильной болью. Хрящ медленно меняет свою структуру и под действием небольшой травмы разрушается.
Рентгенологическая картина очень характерна. Первоначально определяется небольшое овальное разрежение в медиальном мыщелке.
После отторжения секвестра в мыщелке виден небольшой и неглубокий дефект – «ниша», а в полости сустава – бобовидный секвестр, называемый суставной мышью.
Размеры ниши и внутрисуставного тела могут не соответствовать друг другу. Суставное свободное тело ведет к хроническому раздражению сустава и является причиной вторичных обезображивающих явлений.
Лечение. В I стадии заболевания операция технически сложна. Пораженное место может быть малозаметным, хрящ остается живым и имеет обычный вид, что затрудняет локализацию и удаление очага. Во II стадии операция заключается в удалении внутрисуставных тел «суставной мыши».
Остеохондропатия, или асептический некроз, – это хроническое дегенеративно-некротическое заболевание, в основе которого лежит сосудисто-дистрофический процесс субхондральных отделов эпифизов некоторых костей. Заболевание чаще встречается в детском и юношеском возрасте, имеет хроническое доброкачественное клиническое течение и благоприятный исход.
Этиология остеохондропатий неизвестна, но существует мнение, что болезнь может развиваться в результате травмы, инфекции, наследственного предрасположения, нарушенной нервной трофики и обмена.
Патогенез. Остеонекроз развивается в результате местного нарушения сосудистого питания костной ткани и костного мозга в области эпифиза или апофиза.
Дистрофически-некротический процесс, происходящий при этом заболевании, условно делится на пять стадий:
I стадия некроза – результат нарушенного кровообращения какого-либо участка эпифиза или апофиза;
II стадия вторичного импрессионного перелома возникает при малейшей нагрузке по типу патологического перелома;
III стадия фрагментации развивается на фоне рассасывания отдельных участков некротизированного губчатого вещества кости;
IV стадия репарации возникает вследствие разрастания соединительной ткани;
Остеохондропатия головки бедренной кости
Остеохондропатия головки бедренной кости (болезнь Легг-Кальве-Пертеса) является одной из наиболее часто встречающихся остеохондропатий. Возраст – от 5 до 12 лет, но нередки случаи заболевания до 18–19 лет. Мальчики и юноши страдают в 4–5 раз чаще, чем девочки.
Клиника. Процесс односторонний. В анамнезе указаний на травму нет. После ходьбы в тазобедренном суставе появляются незначительные и нестойкие боли, усиливающиеся в дальнейшем. Возникают контрактура сустава, атрофия мышц, постоянная хромота и в запущенных случаях – укорочение пораженной конечности на 1–2 см.
Рентгенологические проявления диагностируются только через 6 месяцев, т. е. во II стадии заболевания, когда возникает равномерное затемнение головки бедра вследствие некроза и импрессионного перелома. Головка сплющивается, суставная щель расширяется.
Через 1,5 года от начала заболевания на рентгенограммах определяются отдельные фрагменты головки, еще большее ее сплющивание, и только через 2–3 года она приобретает нормальную костную структуру и форму, если проводилось правильное лечение, или грибовидную форму.
В лечении важнейшее значение имеет ранняя разгрузка пораженной конечности для сохранения нормальной формы головки с применением ортопедических аппаратов и костылей. В некоторых случаях применяют хирургические вмешательства, направленные на улучшение кровообращения головки бедра (туннелизацию шейки бедра, пересадку мышечного лоскута в заранее подготовленный канал в шейке бедра).
Остеохондропатия бугра большеберцовой кости
Остеохондропатия бугра большеберцовой кости (болезнь Осгуд-Шлаттера). Поражение бугристости большеберцовой кости носит обычно односторонний характер.[3]
Клиническая картина. В области бугристости большеберцовой кости появляются спонтанные боли, которые усиливаются при надавливании на бугристость и при сгибании коленного сустава. Определяются припухлость, небольшая отечность мягких тканей, при пальпации – твердый костный нарост.
Рентгенологически определяются фрагментация или отделение бугристости от кости.
Лечение заключается в ограничении ходьбы, бега, занятий физкультурой. Назначаются физиотерапевтические процедуры: теплые местные ванны, массаж, эластическая повязка на коленный сустав.
Заболевание заканчивается через 1–1,5 года полным выздоровлением, если проводились физиотерапевтическое лечение и бальнеологические процедуры.
Остеохондропатия ладьевидной кости стопы
Остеохондропатия ладьевидной кости стопы (болезнь Келера-I) встречается редко и возникает после травмы. Болеют дети 3–7 лет, чаще мальчики.
Клинические проявления. На тыле у внутреннего края стопы без видимых причин появляются припухлость, умеренные боли, иногда заставляющие детей прихрамывать, ходить на наружных сводах стопы.
На рентгенограммах выявляются фрагментация и уплощение ладьевидной кости в сагиттальном направлении в форме серпа или чечевицы.
Лечение заключается в создании длительного покоя стопе с помощью гипсового сапожка и проведении физиотерапевтических процедур. Оперативное лечение противопоказано.
Общая продолжительность заболевания составляет около года. Восстанавливается функция стопы, а иногда и анатомия ладьевидной кости.
Остеохондропатия головки II и III плюсневых костей
Клиника. Боли в стопе постепенно прогрессируют, усиливаясь во время ходьбы. Смена обуви, умеренная ходьба приводят к клиническому выздоровлению, однако асептический некроз головки плюсневой кости продолжается до образования деформирующего артроза.
На рентгенограммах выявляется уплотненная головка плюсневой кости, затем – ее фрагментация, сплющивание и частичное или полное рассасывание. Суставная щель расширена, растут остеофиты по типу деформирующего артроза.[1]
Лечение проводится консервативно: уменьшается нагрузка на ногу, проводится физиотерапевтическое лечение, рекомендуется ношение супинаторов, разгружающих передний отдел стопы. Резекция головки плюсневой кости показана только для устранения обширных костных разрастаний в области головки.
Остеохондропатия полулунной кости запястья
Остеохондропатия полулунной кости запястья (болезнь Кинбека). Заболевание встречается довольно часто у мужчин в возрасте 20–30 лет после тяжелого физического ручного труда и у спортсменов.[2]
Клиника проявляется длительными неисчезающими болями в области лучезапястного сустава, нарушением его функции, резким усилением болей при надавливании на тыл кисти.
На рентгенограммах видно уплотнение кости (некроз), затем пятнистое просветление, со временем кость принимает треугольную форму.
Лечение. Лучшие результаты дает выскабливание некротических масс острой ложечкой без удаления утолщенной хрящевой части кости. Из консервативных методов лечения могут быть применены длительная иммобилизация гипсовой повязкой, физиотерапия.
Остеохондропатия тела позвонка
Остеохондропатия тела позвонка (болезнь Кальве). Преимущественно поражаются позвонки нижнегрудного и верхнепоясничного отделов, т. е. позвонки, несущие самую большую нагрузку.
Возникает чаще после травмы. Причина – эмболический инфаркт а. nutricia.
При обследовании спины обнаруживаются напряжение мышц и выступание остистого отростка пораженного позвонка вследствие клиновидной компрессии его тела.
На рентгенограммах отмечается равномерное сплющивание тела обычно одного позвонка, иногда с небольшим клином кпереди. Смежные межпозвоночные диски увеличены. По выражению Кальве, «кости слишком мало, а хряща – слишком много».
Лечение. Требуется полная разгрузка позвоночника с помощью постельного режима и реклинации (на все время регенерации позвонка).
Прогноз заболевания благоприятный. Полного восстановления формы позвонка обычно не наступает – сохраняется деформация в виде «рыбьего позвонка».
Остеохондропатия апофизов позвонков
Остеохондропатия апофизов позвонков (юношеский кифоз, остеохондропатический кифоз), или болезнь Шейермана-Мау, встречается довольно часто.
Чаще страдают юноши. Иногда заболевание определяется только при осмотре призывников. Описаны семейные формы остеохондропатии позвоночника. Поражаются, как правило, средний и нижнегрудной отделы позвоночника.
В возрасте 10–12 лет в межпозвонковых хрящевых дисках появляются добавочные апофизарные точки окостенения тела позвонка, или «краевые костные каемки».
В основе этой типичной остеохондропатии лежат, вероятнее всего, множественные мелкие некрозы с последующими восстановительными явлениями.
Значительная деформация – остеохондропатический кифоз – дает плохой прогноз в смысле восстановления формы. Обычно кифоз остается на всю жизнь.
При этом наибольшей деформации подвергаются VIII–IX позвонки, в меньшей степени – VII и X позвонки грудного отдела позвоночника.
Клиника. Больной обращает внимание на усталость в позвоночнике вначале после физической нагрузки, затем – после ходьбы и длительного сидения. Постепенно усталость позвоночника переходит в боль, появляются сутулость и кифоз. Болезнь протекает медленно, годами.
Рентгенологически Мау различает три стадии заболевания.
Начальная стадия заболевания характеризуется тем, что апофизы разрыхляются и на рентгенограммах имеют пестрый вид.
В начальной стадии эпифизы принимают зубчатый вид, а контуры передней части тела позвонков становятся остеопорозными.
В деструктивной стадии возникает деформация позвонков – тело пораженного позвонка сдавливается сверху вниз и с середины тела по направлению вперед заостряется в виде усеченного клина.
В восстановительной стадии структура позвонков восстанавливается и наступает слияние апофизов с телами позвонков.
В тяжелых случаях процесс приводит к деформирующему спондилезу.
Лечение симптоматическое. Больные должны соблюдать постельный режим на жесткой кровати со щитом в положении на спине.
Назначается гимнастика для укрепления мышц спины и живота.
В острой стадии с выраженными клиническими проявлениями в виде болей прибегают к положению в гипсовой кроватке.
При легких формах заболевания рекомендуется ношение реклинирующего спинодержателя для исправления кифоза.
Частичные клиновидные остеохондропатии суставных поверхностей
Отсекающий остеохондроз, или болезнь Кенига, выражается в асептическом некрозе и отделении клиновидного участка головки или суставного эпифиза медиального мыщелка бедра. Заболевание наблюдается у детей и у взрослых.
Типичная локализация заболевания – коленный сустав, но могут поражаться и другие (локтевой, реже – плечевой, тазобедренный, голеностопный).
Клиника. Отделившийся костно-хрящевой кусочек эпифиза выпадает в полость сустава, где свободно перемещается, а при ущемлении – блокирует сустав.
Возникает острейшая боль в суставе, от которой больной избавляется самостоятельно, осторожно сгибая и разгибая бедро или голень.
Клиника болезни Кенига до ущемления выражается в болях в суставе во время ходьбы; при пальпации медиального мыщелка бедра определяется локальная болезненная точка. После блокады в суставе появляется выпот.
В клиническом течении определяются две стадии.
I cтадия – хронический артрозо-артрит – протекает в течение 1–1,5 лет. Медленно идет отграничение очага, затем он держится еще не поврежденным хрящом на своем месте.
II стадия – стадия «внутрисуставных мышей». Возникает ущемление внутрисуставного тела, сопровождающееся блокадой сустава и сильной болью. Хрящ медленно меняет свою структуру и под действием небольшой травмы разрушается.
Рентгенологическая картина очень характерна. Первоначально определяется небольшое овальное разрежение в медиальном мыщелке.
После отторжения секвестра в мыщелке виден небольшой и неглубокий дефект – «ниша», а в полости сустава – бобовидный секвестр, называемый суставной мышью.
Размеры ниши и внутрисуставного тела могут не соответствовать друг другу. Суставное свободное тело ведет к хроническому раздражению сустава и является причиной вторичных обезображивающих явлений.
Лечение. В I стадии заболевания операция технически сложна. Пораженное место может быть малозаметным, хрящ остается живым и имеет обычный вид, что затрудняет локализацию и удаление очага. Во II стадии операция заключается в удалении внутрисуставных тел «суставной мыши».
| Видео (кликните для воспроизведения). |
Источники:
- Давид, М. Рэйд Справочник по остеопорозу / Давид М. Рэйд. — М. : Практическая медицина, 2015. — 128 c.
- Кирпичникова, М. П. Биосовместимые материалы / Под редакцией В. И. Севастьянова, М. П. Кирпичникова. — М. : Медицинское информационное агентство, 2011. — 560 c.
- Давид, М. Рэйд Справочник по остеопорозу / Давид М. Рэйд. — М. : Практическая медицина, 2015. — 128 c.
- Жолондз, Марк Новый взгляд на остеохондроз. Причины и лечение / Марк Жолондз. — М. : Питер, 2010. — 160 c.
- Кучанская, Анна Артрит / Анна Кучанская. — М. : ИГ «Весь», 2003. — 194 c.
- Каплан, А. В. Гнойная травматология костей и суставов / А. В. Каплан, И. Е. Махсон, В. М. Мельников. — М. : Медицина, 2007. — 384 c.


Позвольте представиться на нашем портале. Я Алексей Вдовин. Я уже более 8 лет работаю травматологом. В настоящее время являюсь профессионалом в своей области, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны для того чтобы донести как можно доступнее всю нужную информацию. Однако чтобы применить все, описанное на сайте всегда необходима обязательная консультация у специалистов.