Санкт-Петербургский Национальный Исследовательский Университет
Информационных технологий, Механики и Оптики.
Институт холода и биотехнологий.
Реферат на тему:
«Суставы. Их классификация и общая характеристика»
Студенки 326 группы
Красногоровой Екатерины Витальевны
Санкт-Петербург, 2013
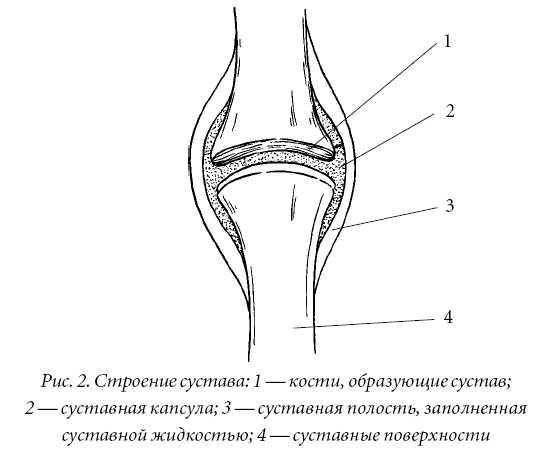
Сустав представляет прерывное, полостное, подвижное соединение, или сочленение.
В каждом суставе различают:
— суставные поверхности сочленяющихся костей,
— суставную капсулу, окружающую в форме муфты сочленяющиеся концы костей,
— суставную полость, находящуюся внутри капсулы между костями.
Схема строения синовиального соединения (сустава): 1 — сухожилие и мышца; 2 — нерв; 3 — сосуд; 4 — синовиальная мембрана; 5 — жировая складка; 6 — синовиальная жидкость в суставной полости; 7 — суставной хрящ; 8 — синовиальная сумка; 9 — сочленяющиеся кости; 10 — мениск
1. Суставные поверхности, покрыты суставным хрящом, гиалиновым, реже волокнистым, толщиной 0,2 — 0,5 мм. Вследствие постоянного трения суставной хрящ приобретает гладкость, облегчающую скольжение суставных поверхностей, а вследствие эластичности хряща он смягчает толчки и служит буфером.
2. Суставная капсула, окружая герметически суставную полость, прирастает к сочленяющимся костям по краю их суставных поверхностей или же несколько отступая от них. Она состоит из наружной фиброзной мембраны, и внутренней синовиальной.
Синовиальная мембрана покрыта на стороне, обращенной к суставной полости, слоем эндотелиальных клеток, вследствие чего имеет гладкий и блестящий вид. Она выделяет в полость сустава липкую прозрачную синовиальную жидкость — синовию, наличие которой уменьшает трение суставных поверхностей. Синовиальная мембрана оканчивается по краям суставных хрящей. Она часто образует небольшие отростки, называемые синовиальными ворсинками. Кроме того, местами она образует то большей, то меньшей величины синовиальные складки, вдвигающиеся в полость сустава. Иногда синовиальные складки содержат значительное количество врастающего в них снаружи жира, тогда получаются так называемые жировые складки, примером которых могут служить складки коленного сустава.
Иногда в утонченных местах капсулы образуются мешковидные выпячивания или вывороты синовиальной мембраны — синовиальные сумки, вокруг сухожилий или под мышцами, лежащими вблизи сустава. Будучи выполнены синовией, эти синовиальные сумки уменьшают трение сухожилий и мышц при движениях.
3. Суставная полость, представляет герметически закрытое щелевидное пространство, ограниченное суставными поверхностями и синовиальной мембраной. В норме оно не является свободной полостью с синовиальной жидкостью, которая увлажняет и смазывает суставные поверхности, уменьшая трение между ними. Кроме того, синовия играет роль в обмене жидкости и в укреплении сустава благодаря сцеплению поверхностей. Она служит также буфером, смягчающим давление и толчки суставных поверхностей, так как движение в суставах — это не только скольжение, но и расхождение суставных поверхностей. Между суставными поверхностями имеется отрицательное давление (меньше атмосферного). Поэтому их расхождению препятствует атмосферное давление.
В ряде суставов встречаются добавочные приспособления, дополняющие суставные поверхности — внутрисуставные хрящи; они состоят из волокнистой хрящевой ткани и имеют вид:
— сплошных хрящевых пластинок — дисков,
— несплошных, изогнутых в форме полумесяца образований – менисков,
— хрящевых ободков (суставные губы).
Все эти внутрисуставные хрящи по своей окружности срастаются с суставной капсулой. Они возникают в результате новых функциональных требований как реакция на усложнение и увеличение статической и динамической нагрузки. Они развиваются из хрящей первичных непрерывных соединений и сочетают в себе крепость и эластичность, оказывая сопротивление толчкам и содействуя движению в суставах.
Биомеханика суставов.
В организме живого человека суставы играют тройную роль:
1) они содействуют сохранению положения тела;
2) участвуют в перемещении частей тела в отношении друг друга;
3) являются органами передвижения тела в пространстве.
Так как в процессе эволюции условия для мышечной деятельности были различными, то и получились сочленения различных формы и функции.
По форме суставные поверхности могут рассматриваться как отрезки геометрических тел вращения:
— цилиндра, вращающегося вокруг одной оси;
— эллипса, вращающегося вокруг двух осей,
— шара — вокруг трех и более осей.
В суставах движения совершаются вокруг трех главных осей.
Различают следующие виды движений в суставах:
1. Движение вокруг фронтальной оси — сгибание, т. е. уменьшение угла между сочленяющимися костями, и разгибание — увеличение этого угла.
2. Движения вокруг сагиттальной оси — приведение — приближение к срединной плоскости, и отведение — удаление от нее.
3. Движения вокруг вертикальной оси — вращение: кнутри и кнаружи.
4. Круговое движение — движение при котором совершается переход с одной оси на другую, причем один конец кости описывает круг, а вся кость — фигуру конуса.
Возможны и скользящие движения суставных поверхностей, а также удаление их друг от друга, как это, например, наблюдается при растягивании пальцев.
Закономерности расположения связок.
Укрепляющей частью сустава являются связки, которые направляют и удерживают работу суставов.
Их делят на направляющие и удерживающие.
Число связок в теле человека велико, поэтому, чтобы лучше их изучить и запомнить, необходимо знать общие законы их расположения:
. Связки направляют движение суставных поверхностей вокруг определенной оси вращения данного сустава и потому распределяются в каждом суставе в зависимости от числа и положения его осей.
2. Связки располагаются:
а) перпендикулярно данной оси вращения,
б) преимущественно по концам ее.
3. Они лежат в плоскости данного движения сустава.
Так, в межфаланговом суставе с одной фронтальной осью вращения направляющие связки располагаются по бокам ее и вертикально.
В локтевом двуосном суставе также идут вертикально, перпендикулярно фронтальной оси, по концам ее, aрасполагается горизонтально, перпендикулярно вертикальной оси.
В многоосном тазобедренном суставе связки располагаются в разных направлениях.
Классификацию суставов можно проводить по следующим принципам:
1) по числу суставных поверхностей,
2) по форме суставных поверхностей,
3) по функции.
По числу суставных поверхностей различают:
1. Простой сустав, имеющий только 2 суставные поверхности, например межфаланговые суставы.
2. Сложный сустав, имеющий более двух сочленовных поверхностей, например локтевой сустав. Сложный сустав состоит из нескольких простых сочленений, в которых движения могут совершаться отдельно. Наличие в сложном суставе нескольких сочленений обусловливает общность их связок.
3. Комплексный сустав, содержащий внутрисуставной хрящ, который разделяет сустав на две камеры (двухкамерный сустав). Деление на камеры происходит или полностью, если внутрисуставной хрящ имеет форму диска (например, в височно-нижнечелюстном суставе), или не полностью, если хрящ приобретает форму полулунного мениска (например, в коленном суставе).
4. Комбинированный сустав представляет комбинацию нескольких изолированных друг от друга суставов, расположенных отдельно друг от друга, но функционирующих вместе. Например, оба височно-нижнечелюстных сустава, проксимальный и дистальный лучелоктевые суставы и др. Так как комбинированный сустав представляет функциональное сочетание двух или более анатомически отдельных сочленений, то этим он отличается от сложного и комплексного суставов, каждый из которых, будучи
Анатомо-физиологическую классификацию суставов.
Одноосные суставы.
1. Цилиндрическая суставная поверхность (Цилиндрический сустав).
Цилиндрическая суставная поверхность, ось которой располагается вертикально, параллельно длинной оси сочленяющихся костей или вертикальной оси тела, обеспечивает движение вокруг одной вертикальной оси — вращение, такой сустав называют также вращательным.
2. Блоковидный сустав, (пример — межфаланговые сочленения пальцев).
Блоковидная суставная поверхность его представляет собой поперечно лежащий цилиндр, длинная ось которого лежит поперечно, во фронтальной плоскости, перпендикулярно длинной оси сочленяющихся костей; поэтому движения в блоковидном суставе совершаются вокруг этой фронтальной оси (сгибание и разгибание). Направляющие бороздка и гребешок, имеющиеся на сочленовных поверхностях, устраняют возможность бокового соскальзывания и способствуют движению вокруг одной оси.
Если направляющая бороздка блока располагается не перпендикулярно к оси, а под некоторым углом к ней, то при продолжении ее получается винтообразная линия. Такой блоковидный сустав рассматривают как винтообразный (пример — плечелоктевой сустав). Движение в винтообразном суставе такое же, как и в чисто блоковидном сочленении.
Двухосные суставы
1. Эллипсовидный сустав (пример — лучезапястный сустав).
Сочленовные поверхности представляют отрезки эллипса: одна из них выпуклая, овальной формы с неодинаковой кривизной в двух направлениях, другая соответственно вогнутая. Они обеспечивают движения вокруг 2 горизонтальных осей, перпендикулярных друг другу: вокруг фронтальной — сгибание и разгибание и вокруг сагиттальной — отведение и приведение. Связки в эллипсовидных суставах располагаются перпендикулярно осям вращения, на их концах.
2. Мыщелковый сустав (пример — коленный сустав).
Мыщелковый сустав имеет выпуклую суставную головку в виде выступающего округлого отростка, близкого по форме к эллипсу, называемого мыщелком, отчего и происходит название сустава. Мыщелку соответствует впадина на сочленовной поверхности другой кости, хотя разница в величине между ними может быть значительной.
3. Седловидный сустав (пример — запястно-пястное сочленение I пальца).
Сустав этот образован 2 седловидными сочленовными поверхностями, сидящими «верхом» друг на друге, из которых одна движется вдоль и поперек другой. Благодаря этому в нем совершаются движения вокруг двух взаимно перпендикулярных осей: фронтальной (сгибание и разгибание) и сагиттальной (отведение и приведение).
В двухосных суставах возможен также переход движения с одной оси на другую, т. е. круговое движение.
Многоосные суставы
1. Шаровидный сустав (пример — плечевой сустав).
Шаровидный сустав — самый свободный из всех суставов. Так как величина движения зависит от разности площадей суставных поверхностей, то суставная ямка в таком суставе мала сравнительно с величиной головки. Вспомогательных связок у типичных шаровидных суставов мало, что определяет свободу их движений.
Одна из суставных поверхностей шаровидного сустава образует выпуклую, шаровидной формы головку, другая — соответственно вогнутую суставную впадину.
Теоретически движение может совершаться вокруг множества осей, соответствующих радиусам шара, но практически среди них обыкновенно различают три главные оси, перпендикулярные друг другу и пересекающиеся в центре головки:
1) поперечную (фронтальную), вокруг которой происходит сгибание, когда движущаяся часть образует с фронтальной плоскостью угол, открытый кпереди, и разгибание, extensio, когда угол будет открыт кзади;
2) переднезаднюю (сагиттальную), вокруг которой совершаются отведение, и приведение;
3) вертикальную, вокруг которой происходит вращение, внутрь и наружу.
При переходе с одной оси на другую получается круговое движение.
Разновидность шаровидного сочленения — чашеобразный сустав. Суставная впадина его глубока и охватывает большую часть головки. Вследствие этого движения в таком суставе менее свободны, чем в типичном шаровидном суставе (пример – тазобедренный сустав, где такое устройство способствует большей устойчивости сустава).
2. Плоские суставы.
Имеют почти плоские суставные поверхности. Их можно рассматривать как поверхности шара с очень большим радиусом, поэтому движения в них совершаются вокруг всех трех осей, но объем движений вследствие незначительной разности площадей суставных поверхностей небольшой.
Связки в многоосных суставах располагаются со всех сторон сустава.
3. Тугие суставы — амфиартрозы.
Под этим названием выделяется группа сочленений с различной формой суставных поверхностей, но сходных по другим признакам:
Они имеют короткую, туго натянутую суставную капсулу и очень крепкий, нерастягивающийся вспомогательный аппарат, в частности короткие укрепляющие связки (пример — крестцово-подвздошный сустав).
Вследствие этого суставные поверхности тесно соприкасаются друг с другом, что резко ограничивает движения.
К этим суставам можно отнести также плоские суставы, у которых, как отмечалось, плоские суставные поверхности равны по площади. В тугих суставах движения имеют скользящий характер и крайне незначительным.
Вывод.
В целом, благодаря наличию суставов, кости скелета имеют возможность двигаться друг относительно друга, что обеспечивает главную функцию – движение животного, а также являются относительно стабильными, что обусловлено наличием множественных связок, окружающих суставы и фиксирующих их в определенном положении, не давая увеличивать амплитуду движения.
Дифференциальный диагноз заболеваний суставов.
Согласно квалификационной характеристике врача — терапевта он должен владеть диагностикой следующих заболеваний: ревматический полиартрит, ревматоидный полиартрит, анкилозирующий спондилоартрит (болезнь Бехтерева), псориатический артрит, болезнь Рейтера, инфекционные артриты, подагра, псевдоподагра, первичный остеоартроз, межпозвонковый остеохондроз. Все эти заболевания объединены в группу ревматических заболеваний. Отечественная “Классификация и номенклатура ревматических болезней” (1991 г.) содержит 13 групп ревматических заболеваний и синдромов (более 100 нозологий). В настоящее время считают, что большинство полиартритов имеют этиологический фактор. Полиартриты распространены в Западной Сибири. Особенно часто встречаются заболевания опорно-двигательного аппарата в Томской области. Инфекционные полиартриты развиваются у лиц с генетической настроенностью — у носителей HLA — В27 и DR2 — DR4, с субтипом В27(05) у людей белой расы (кавказоидов), у монголоидов — с субтипом В27(04). В Тюменской области в лесах высокая опасность заражения бореллиозом (болезнь Лайма), Тюменская область эндемична по глистной инвазии — описторхозу (заражение происходит при употреблении рыбы карповых пород). Острый описторхоз может сопровождаться развитием аллергического полиартрита.
Классификация заболеваний суставов:
1. Воспалительные заболевания суставов (могут вызвать все 5 классов известных возбудителей: бактерии, вирусы, грибки, простейшие, глисты). Инфекционные воспаления суставов, вызванные бактериями, могут быть неспецифической этиологии (ревматический полиартрит, палиндромный ревматизм, ревматоидный полиартрит, реактивные артриты и др.) и специфической этиологии (туберкулезный, сифилитический, гонорейный, бруцеллезный, дизентерийный, токсоплазмозный, менингококковый и др.). Вирусные артропатии наблюдаются при сывороточном гепатите, краснухе, оспе, ветряной оспе, инфекционном мононуклеозе и др. Кандидозные полиартриты наблюдаются при споротрихозе (артрит “садовника”), кандидозе и др.
2. Дегенеративно-дистрофические поражения суставов: деформирующий остеоартроз, болезнь Бехтерева, остеохондропатии (врожденная — болезнь Пертеса).
3. Метаболические поражения суставов: подагра, псевдоподагра.
4. Вторичные артропатии: при заболевании крови (гемофилия, лейкозы, капилляротоксикоз и др.), при онкозаболеваниях (как паранеопластический процесс), при заболеваниях соединительной ткани (коллагенозы), при эндокринных заболеваниях (сахарный диабет, синдром или болезнь Иценко-Кушинга), при заболеваниях кожи (псориаз), при заболеваниях печени (агрессивный гепатит), вибрационной болезни, нарушении обмена витамина С (скорбут), при психических заболеваниях
5. Травматические и посттравматические артиты.
6. Сочетанные формы.
7.
Воспалительные заболевания суставов.
Бактериальные полиартриты делят на гонококковые и негонококковые (специфические и неспецифические). Бактериальные негонококковые полиартриты могут вызвать золотистый стафилококк, стрептококки (?-гемолитический тип А, эпидермальные — через поврежденную кожу, мочевые пути), из грамотрицательных негонококковых палочек вызывают полиартриты кишечные бактерии (у пожилых людей в условиях стационара), neisseria menengitidis — диплококк (попадает через дыхательные пути). Вторичные бактериальные артриты развиваются при деформирующем остеоартрозе, ревматоидном артрите, при внутривенном введении наркотиков (у наркоманов), при внутрисуставном введении препаратов, при вторичных иммунодефицитах, при СПИД — ВИЧ- инфекции, при протезах суставов. Для этиологической диагностики бактериальных негонококковых полиартритов необходимо исследование синовиальной жидкости с окраской по Граму и дифференциацией лейкоцитов (большой цитоз с 90% нейтрофилов свидетельствует о бактериальном артрите), посев микрофлоры синовиальной жидкости на чувствительность к антибиотикам. Необходимы бактериологические исследования: посев крови на стерильность (дважды), мочи, мокроты, кала, мазков из носоглотки.
Ревматический полиартрит.
Ревматический полиартрит чаще встречается при первичном ревмокардите, преимущественно у женщин, развитие полиартрита при возвратном ревмокардите подозрительно на присоединение инфекционного эндокардита или реактивного полиартрита.
Диагностика ревматического полиартрита:
1. Поражение крупных суставов (реже мелких), летучесть и отсутствие симметричности поражения. Отсутствуют дегенеративные процессы в суставах.
2. Сочетание полиартрита с миокардитом (перикардитом, панкардитом).
3. Сочетание полиартрита с поражением кожи (аннулярная эритема, узловая эритема, ревматические узелки), поражением глаз (иридоциклит), поражением почек (нефрит).
4. Перенесенная стрептококковая инфекция в анамнезе, наличие продрома (7-14 дней).
5. Положительные лабораторные тесты: высев ?-гемолитического стрептококка группы А (из зева, носа), увеличение титров АСЛ-О (более 250 ед), АСГ (боле 100 ед), повышение сиаловой кислоты, ускорение СОЭ (длительность более 2-х недель), увеличение ?2 — глобулинов и циркулирующих иммунных комплексов.
6. ЭКГ: удлинение PQ интервала более 0,22 сек.
7. Быстрый положительный эффект от противоревматической терапии с полным исчезновением симптомов полиартрита.
Диагностика палиндромного ревматизма:
1. Повторный острый рецидивирующий полиартрит крупных суставов (в определенные дни месяца).
2. Водянка суставов (холодная опухоль).
3. Отсутствие признаков эрозивно-деструктивных процессов.
4. Параартикулярные атаки: припухлость и болезненность подушечек пальцев рук и стоп.
5. Сочетание полиартрита с кожным симптомом (синебагровые синяки возле суставов, быстро исчезающие подкожные узелки).
7. Быстрое исчезновение полиартрита с полной ремиссией (полное обратное развитие) после антиревматической терапии.
Ревматоидный артрит.
Ревматоидный артрит — хроническое воспалительное заболевание неизвестной этиологии с характерным симметричным поражением суставов и внесуставными проявлениями, в крови больных часто определяется ревматоидный фактор. В Тюменской области с одинаковой частотой наблюдается течение ревматоидного артрита с суставными проявлениями и с суставными и висцеральнми проявлениями.
Пересмотренные (1987) критерии диагностики ревматоидного артрита
Американской Ревматологической Ассоциации.
Критерии Значение
1. Утренняя скованность. В суставах и вокруг них не менее 1 часа
2. Артрит 3-х или более суставных групп Полиартрит (с отечностью и выпотом) не менее, чем в 3-х суставах (возможны костные изменения). Суставные зоны: проксимальные межфаланговые, пястнофаланговые, лучезапястные, локтевые, коленные, голеностопные и плюснефаланговые суставы. Характерна симметричность поражения.
3. Артрит суставов кисти. Отечность по меньшей мере в одной из следующих суставных зон: лучезапястные, пястнофаланговые суставы или проксимальные межфаланговые суставы.
4. Симметричность артрита. Одновременное поражение тех же суставных зон справа и слева (двустороннее вовлечение мелких суставов кистей рук и стопы может и не быть абсолютно симметричным).
5. Ревматоидные узелки. Подкожные узелки над костными выступами, на разгибательных поверхностях или вокруг суставов.
7. Ренгенологические изменения. Типичные для ревматоидного артрита изменения кистей и лучезапястных суставов: эрозии или значительная декальцификация кости (остеопороз) в пораженных суставах или в непосредственной близости от них.
Примечание. Диагноз ревматоидного артрита ставится при наличии 4 из 7 критериев. Критерии с 1 по 4 должны присутствовать не менее 6 недель.
Особенности течения ревматоидного артрита:
1. Воспалительный процесс прогрессирующий (фиброзный, затем костный анкилоз суставов). Характерна деформация пальцев типа ”лебединая шея”, ульнарная девиация кисти, латеральная девиация пальцев ног — “ласты моржа”, в подколенной ямке наличие кисты Бейкера
2. Характерено развитие эрозивно-деструктивного процесса.
3. Серопозитивный и серонегативный ревматоидный фактор (РФ). Ревматоидный фактор положительный у носителей антигенов HLA — В27 и DR4. Внесуставные проявления (висцеральные) развиваются чаще у сероположительных по РФ.[1]
4. Вовлечение в процесс висцеральных органов (ревматоидные грануломы могут быть во всех тканях):
поражение сосудов кожи (узелки, васкулитная пурпура, дигитальный ревматоидный артериит);
поражение почек (очаговый, диффузный гломерулонефрит, пиелонефрит, амилоидоз). По нашим данным поражение почек у больных ревматоидным полиартритом в Тюменской области наблюдается в 45,7% случаев с развитием вторичной артериальной гипертонии в 90,5% случаев;
поражение сердца (миокардит, перикардит, эндокардит с недостаточностью митрального клапана, синдром Стилла — вариант ювенильного ревматоидного артрита протекает с высокой лихорадкой, ревматоидной сыпью, лимфоаденопатией, гепатоспленомегалией, перикардитом, иногда миокардитом, плевритом и выраженным лейкоцитозом в крови);
поражение нервной системы (вегетативная дистония, полиневрит, диэнцефальный синдром);
поражение глаз (склерит, эписклерит, сухой кератоконъюнктивит при вторичном синдроме Шегрена);
поражение крови (анемия, синдром Фелти: сочетание ревматоидного артрита с гепатоспленомегалией и лейкопенией).
Реактивные полиартриты.
При реактивных полиартритах (термин определен в 1968 г.) подразумевается наличие инфекции вне полости сустава (в мочеполовой системе, желудочно-кишечном тракте, легких и других органах). Выделяют виды реактивных полиартритов ассоциированные с HLA — В27 и неассоциированные (в зависимости от этиологического фактора).
Ассоциация реактивных полиартритов с антигеном HLA — В27.
Виды полиартрита Ассоциация с HLA — В27 Этиология
Постэнтероколи-тический + иерсиния, сальмонелла, клебсиелла, шигелла, клостридия
Урогенитальный + хламидия, уреоплазма, ВИЧ-СПИД инфекция
Диагностические критерии урогенитального артрита:
(Болезнь Рейтера)
1. Возраст до 40 лет.
2. Острое начало полиартрита (с носоглоточной инфекции).
3. Односторонний полиартрит (“симптом лестницы”). Характерно поражение 1 и 5 пальцев кисти, логтевых, коленных, голеностопных суставов, частое формирование “муляжных” пальцев (в виде “сосисок”) и псевдоподагрическое изменение большого пальца стопы.
4. Эндопериоститы, бурситы, ахиллотендит (боли в пятках), подошвенный энтезит, подпяточные шпоры у мужчин (остеофиты), формирование плоскостопия.
5. Ночные боли в крестце (сакроилеит односторонний).
6. Острая инфекция мочеполового тракта или обострение ее за 1-1,5 месяца до суставного синдрома. Поражение мочеполового тракта у мужчин: уретрит (1-2 дня), паренхиматозный простатит, балонит, баланопостит. У женщин: цистит, вагинит или цервицит, хроническое заболевание яичников.
7. Предшествующий половой контакт или острый энтероколит.
8. Преходящий конъюнктивит.
10. Рентгенологические изменения напоминают деформирующий остеоартроз (с эрозивно-деструктивными изменениями) и тендопериоститами.
11. Лабораторные изменения: острофазовые сдвиги в начале заболевания и при обострении (лейкоцитоз, ускорение СОЭ, повышение фибриногена, сиаловой кислоты, диспротеинемия, увеличение циркулирующих иммунных комплексов в крови).
12. Положительные бактериологические исследования: у женщин — мазок с шейки матки, из уретры; у мужчины: из уретры, желательно ДНК диагностика хламидиаза. Положительные серологические исследования на инфекции (урогенитальную, кишечную и прочие).
Диагностика реактивного полиартрита иерсинеозной этиологии:
1. Начало заболевания с носоглоточной инфекции.
2. Конъюнктивит.
3. Колит (поражение терминального отдела тонкого кишечника и толстого кишечника).
4. Положительное бактериологическое исследование кала на иерсинии.
5. Положительное серологическое исследование крови на иерсинеоз (титр 1:200 и его нарастание).
Гонококковый артрит.
Гонококковый артрит развивается у молодых, ранее здрорвых, сексуально активных людей. Поражение суставов является проявлением диссеминированной гонококковой инфекции примерно у 2-х% больных. По течению бывает острый и хронический.
Диагностика гонококкового артрита:
1. Развитие мигрирующего олигоартрита, тендовагинита и артралгий в первые месяцы заражения гонореей или при обострении хронической латентной гонореи. У женщин развивается в первые месяцы после брака, после менструаций, в послеродовый период. Характерна половая дифференцировка поражения суставов: у женщин — лучезапястного и локтевого суставов, у мужчин — коленного, голеностопного и плюснефаланговых сочленений. Псевдоревматическая форма острого гонококкового артрита (с отсутствием эффекта от противоревматической терапии наблюдается у женщин), синдром Рейтера — у мужчин. Хронический гонококковый полиартрит по клинике напоминает ревматоидный артрит или болезнь Бехтерева.
3. Развитие вторичного плоскостопия.
5. Быстрое развитие остеопороза и анкилозов. Деструктивные процессы в суставах редки.
7. Положительное бактериологическое исследование на гонококк: у женщин мазка с шейки матки, из уретры, прямой кишки и глотки; у мужчин — из уретры, прямой кишки и глотки.
8. Положительная серологическая диагностика на гонококк: исследования крови и синовиальной жидкости.
9. Отмечается хороший эффект от пенициллина.
Туберкулезный артрит.
(Грокко — Понсе)
Очаги костного туберкулеза локализуются в позвоночнике в 50% случаев, реже — в тазоберденном, коленном, голеностопном и лучезапястном суставах. Активный легочный процесс нередко отсутствует (предшествующую инфекцию находят в 40% случаев). При туберкулезном артрите поражаются кости и синовиальные оболочки.
Диагностика туберкулезного артрита:
1. Деструктивный моноартрит (при поражении тазобедренного сустава деструкция развивается в области вертлужной впадины и шейки бедра). В области коленного сустава может формироваться абсцесс (холодный натечник). При артрите краснота кожи в области сустава отсутствует, а сам сустав горячий на ощупь.
2. Характерно длительное течение артрита без тенденции к деформации.
3. Лимфоаденопатия, общие симптомы неспецифичны: субфебрильная температура, похудание.
4. Образование костных каверн при длительном течении заболевания (при томографии суставов).
5. Обнаружение микобактерий туберкулеза при бактериологическом исследовании синовиальной жидкости и посеве материала синовиальной оболочки.
6. При морфологическом исследовании синовии лимфоидно-гистио-цитарная инфильтрация, гранулемы с казеозным распадом.
7. Рефрактерность к салицилатам.
Бруцеллезный артрит.
Наиболее часто возбудителем бруцеллеза у человека является Brucella melitensis. Данная инфекция распространена среди коз, коров и передается посредством прямого контакта или через молоко. Наблюдается часто у доярок и скотников. Инкубационный период 3 недели.
Диагностика бруцеллезного артрита:
1. Анамнестические указания на контакт с больным животным или употребление некипяченого молока.
2. Поражение костей и суставов: полиартрит, остеомиелит позвонков, трубчатых костей, костей таза (развитие гранулем в костном мозге). Деструктивный процесс в костях и межпозвонковых дисках напоминает туберкулез.
3. Положительное бактериологическое исследование синовиальной жидкости, крови, костного мозга. При серологическом исследовании повышение титра антител к Brucella melitensis.
Сифилитический артрит.
Сифилитический артрита развивается при приобретенном и врожденном сифилисе.
1. Диагностика сифилитического артрита при врожденном сифилисе.
Признаки врожденного сифилиса: интерстициальный кератит, глухота, зубы Гетчинсона;
Положительные серологические тесты на сифилис.
2. Диагностика сифилитического артрита при приобретенном сифилисе (на стадии вторичного и третичного сифилиса).
на стадии вторичного сифилиса поражение крупных суставов (коленных), позвоночника, тендовагиниты, периостит, легкие мышечные атрофии; признаки вторичного сифилиса (сыпь, аллопеция, лимфоаденопатия);
на стадии третичного сифилиса — появление периостита большеберцовой кости и ключицы (распространение гуммозной инфильтрации на кости), артропатия Шарко (поражение одного сустава), ассоциированная со спинной сухоткой;
положительные серологические тесты на сифилис при вторичном и третичном сифилисе.
Лаймская болезнь (боррелиоз).
Заболевание вызывают спирохеты-боррелии, переносчиками их являются клещи. Тюменская область является эндемичной по боррелиозу.
Диагностика Лаймской болезни (боррелиоза):
1. Полиартрит преимущественно коленных суставов (моно- или олигоартрит).
2. Анамнестическое указание на отдых или работу в лесной зоне (в весенне-летний период).
3. Общие смптомы: лихорадка, головная боль, скованность в шее.
4. Кожные изменения после укуса клеща: мигрирующая эритема на туловище или конечностях (проходит через 3 недели).
5. Лимфоаденопатия.
6. Поражения висцеральных органов: сердце (нарушение сердечной проводимости), нервной системы (менингит, неврит), поражение черепных нервов (корешковый синдром).
Псориатический артрит.
Псориатический артрит развивается у 6-7% больных псориазом через 6-7 лет после кожных проявлений, иногда предшествует кожным проявлениям заболевания. Существуют эндемичные районы по псориазу. Псориатический артрит ассоциируется с антигенами HLA — В27, В17 (В13) и CW6.
Диагностические критерии псориатического артрита:
(Mathis, 1974)
1. Поражение дистальных межфаланговых суставов пальцев.
2. Одновременное поражение пястно-фалангового (плюстне-фалангового), проксимального и дистального межфаланговых суставов (“осевое поражение”).
3. Раннее поражение суставов стоп, в том числе большого пальца.
4. Боли в пятках (подпяточный бурсит).
5. Наличие псориатических бляшек на коже или типичное для псориаза изменение ногтей (подтверждается дерматологом).
6. Псориаз у ближайших родственников.
7. Отрицательная реакция на ревматоидный фактор (обнаруживается положительный ревматоидный фактор у 5-10% больных).
8. Характерные рентгенологические данные: остеолизис, периостальные наложения, отсутствие эпифизарного остеопороза.
9. Клинические и рентгенологические симптомы одностороннего сакроилеита.
10. Рентгенологические признаки спондилита — грубые паравертебральные оссификаты.
Диагноз достоверен при наличии 3-х критериев, один из которых должен быть 5, 6 или 8. При наличии ревматоидного фактора необходимо 5 критериев (обязательны 9, 10).
Некоторые особенности клинического течения псориатического артрита:
1. Кожные изменения и изменения ногтей:
псориатические бляшки могут локализоваться в волосистой части головы, иногда наблюдаются изолированные поражения кожи, разгибательных поверхностей, локтевых, коленных суставов, ладоней, подошв (форма Барбера), подмышечной или паховой области (пораженные участки окружены по периметру резко отграниченным краем);
при отсутствии поражения кожи диагностическое значение имеют поражения ногтей: точечные поражения ногтевых пластинок (углубления напоминают поверхность наперстка), онихолизис (истончение) и атрофия ногтевых пластинок;
2. Некоторые особенности псориатического артрита:
преимущественное поражение дистальных межфаланговых суставов;
мутилирующий синдром: выраженные деструктивные изменения и остеолиз костей кисти;
Дифференциальный диагноз псориатического артрита:
1. Ревматоидный артрит (формы псориатического артрита, протекаюшей с поражением 1 или 2-х крупных суставов и отсутствием кожных изменений).
2. Болезнь Рейтера (формы псориатического артрита, протекаюшей с поражением глаз — конъюнктивитом и уретритом, особенность — развитие их на фоне заболевания).
3. Вторичная подагра (формы псориатического артрита, протекаюшей с незначительной гиперурикемией, отсутствуют микрокристаллы уратов натрия в синовиальной жидкости).
Дегенеративно-дистрофические поражения суставов.
Остеоартроз.
Остеоартроз (деформирующий остеоартроз) — локальное дегенеративное заболевание суставов с разрушением хряща (его исчезновением), изменением суставных поверхностей и вторичной реакцией костной ткани и отсутствием системных изменений. При остеоартрозе развивается субхондральный остеосклероз, краевые разрастания кости — остеофиты. Заболевание развивается в среднем и пожилом возрасте, соотношение женщин и мужчин 3:1.
Различают остеортрозы первичные (генуинные) и вторичные (на фоне поврежденных травмой, при аномалии развития суставов или на фоне других артритов). Первичный остеоартроз протекает: в виде локальной формы (олиго-моноартрит): преимущественно поражаются кисти, первый плюснефаланговый сустав, коленный и тазобедренный сустав (отсутствует симметричность поражения), редко поражается лучезапястный сустав или в виде генерализованной формы (полиостеоартроз) с вовлечением в процесс 4-х и более суставов. При вторичном остеоартрозе дегенеративные изменения могут возникать в любом суставе.
Kellegren и Moore выделяют основные 2 типа остеоартроза:
узелковый тип, протекающий с поражением дистальных (узлы Гебердена), и проксимальных (узлы Бушера) межфаланговых суставов кистей. Заболевание чаще носит семейный характер и передается по женской линии, реже встречается у мужчин;
безузловой тип протекает с поражением только крупных суставов.
К особой форме остеоартроза относят “эрозивный артрит”, характеризующийся более значительным поражением тазобедренного сустава нежели коленного сустава. Эту форму отличает быстрое развитие костной деструкции, повторные синовиты с изменением синовиальной оболочки как при ревматоидном артрите.
В генезе остеоартроза решающее значение имеют внутренние факторы: наследственность, ожирение, нарушение микроциркуляции и внешние факторы: чрезмерная нагрузка на сустав или группу суставов в связи с особенностями профессиональной деятельности или избыточным весом.
Диагностические критерии остеоартроза:
(Э.Р. Агабабова и соавт., 1977)
1. Боль в суставах при движении и физической нагрузке.
2. Изменение формы суставов вследствие костных разрастаний.
3. Ограничение функции сустава из-за боли и костных разрастаний.
4. Отсутствие признаков местного воспаления, за исключением случаев реактивного синовита с выпотом в полость сустава.
5. Удовлетворительное общее состояние больного.
6. Отсутствие острофазовых лабораторных показателей.
7. Медленное прогрессирование болезни.
Особенностями остеоартроза являются болезненность и крепитация, утренняя скованность в суставах, деформации (варусные и вальгусные искривления).
Характерные рентгенологические изменения суставов при остеоартрозе:
1. Субхондральный остеосклероз.
2. Краевой остеофитоз.
3. Субхондральные кистовидные просветления костной ткани.
4. Сужение межпозвонковой суставной щели.
5. Поздние деструктивные изменения, сопровождающиеся подвывихами.
Нетипичны: околосуставной остеопороз, эрозии суставных поверхностей.
При ультразвуковом исследовании суставов обнаруживается нарушение структуры хряща, при артроскопии — исчезновение хряща.
Осложнения остеоартроза.
1. Ущемление периостальных нервных окончаний при разрастании остеофитов (интенсивный болевой синдром).
2. Развитие реактивного синовита (при присоединении инфекции) или при сочетании с ревматоидным артритом.
3. Поражение капсулы и связок сустава.
4. Спазм мыщц.
5. Переломы.
6. Инвалидизация в резкльтате потери способности самостоятельно передвигаться.
Дифференциальный диагноз остеоартроза:
2. Воспалительные полиартриты.
3. Микрокристаллические полиартриты.
4. Поражения мягких тканей и околосуставных тканей.
5. Псориатический артрит.
6. Посттравматические и травматические артриты.
Болезнь Бехтерева (Штрюмпель-Пьер Мари).
Анкилозирующий спондилоартрит — хроническое заболевание с поражением опорно-двигательного аппарата (костей, суставов, сухожилий, связок, мышц) и внутренних органов.
Диагностика болезни Бехтерева (Штрюмпель-Пьер Мари):
1. Чаще поражаются мужчины, возраст 16-40 лет.
2. Этиологический фактор: очаговая инфекция, инфекция мочеполового тракта или кишечника, у 70% выявляеся клебсиелла.
3. Связь заболевания с HLA — В27 (антиген наследуется у 85-95% больных).
4. Воспалительное поражение опорно-двигательного аппарата (межпозвонковых суставов, дисков, связочного аппарата). Воспалительный процесс приводит к дегенерации хрящей, костному анкилозу с явлениями остеопороза, остеосклероза, реактивному утолщению краевых пластинок позвонков и появлению остеофитов. Оссификация всех видов сочленений позвонков в сочетании с оссификацией продольных связок приводит к ригидности позвоночника (симптом “бамбуковой трости”). Лордоз исчезает в поясничном отделе, переходит в кифоз, усиливается кифоз грудного отдела с перегибом вперед (“поза просителя”), иногда с отклонением в сторону — сколиоз. Развивается экзастоз пяточной кости и костей таза.
При периферическрй форме заболевание начинается с крупных суставов (чаще поражаются коленные, голеностопные, тазобедренные, суставы стопы, реже — локтевые суставы, лучезапястные и суставы кисти).
При генерализованной форме поражается позвоночник и периферические суставы: тазобедренные, плечевые и другие суставы (двусторонний процесс).
5. Поражение висцеральных органов: сердце (кардиомиопатия, перикардит, нарушение проводимости), почки (амилоидоз), легкие (васкулит, апикальный фиброз на поздней стадии).
6. Поражение глаз: острый односторонний передний увеит.
7. Общие симптомы: повышение температуры, астенизация, похудание, острофазовые показатели (ускорение СОЭ, увеличение уровня сиаловой кислоты, фибриногена, диспротеинемия).
8. Рентгенологические изменения: расширение суставных щелей, зазубренность и уплотнение крестцовой и подвздошной костей, остеопороз позвонков поясничного отдела; позднее — сужение суставных щелей, уплотнение продпльных и межосных связок позвоночного ствола, генерализованный остеопороз во всех тазовых костях. Характерен костный анкилоз межпзвонковых сутставов, рентгенологические изменения периферических суставов как при ревматоидном артрите.
| Видео (кликните для воспроизведения). |
9. Бактериологические исследования: у женщин — мазка с шейки матки, из уретры; у мужчины: из уретры, желательно ДНК диагностика хламидиаза. Серологические исследования на инфекции (урогенитальную, кишечную и прочие).
Осложнения болезни Бехтерева (Штрюмпель-Пьер Мари):
1. Декомпрессия спинного мозга (в результате смещения позвонков в шейном отделе).
2. Одышка (вследствие нарушения дыхания при анкилозе реберно-позвонковых суставов).
3. Развитие сердечной или почечной недостаточности (при кардиомиопатии или амилоидозе почек).
4. Присоединение инфекции.
Дифференциальный диагноз болезни Бехтерева (Штрюмпель-Пьер Мари):
2. Спондилез позвоночника.
3. Межпозвонковый остеохондроз.
4. Болезнь Форестье (старческий кифоз, приводящий к горбу).
Межпозвонковый остеохондроз.
Межпозвонковый остеохондроз — дегенеративное поражение позвоночника с первичной дегенерацией дисков и вторичной реакцией костной ткани позвонков в виде субхондрального остеосклероза и краевых разрастаний (остеофиты). Неблагоприятные факторы, способствующие дегенерации дисков: травмы, чрезмерная статическая или динамическая нагрузка на позвоночник, занятия тяжелой атлетикой, акробатикой и др. видами спорта. Наиболее часто развивается в пожилом и старческом возрасте. Клиническая симптоматика остеохондроза зависит от локализации процесса, наблюдаются как местные симптомы, так и корешковые, вегетативно-сосудистые, трофические.
По течению выделяют локальные формы (шейный, грудной, поясничный, крестцовый отеды позвоночника) и генерализованные формы остеохондроза.
Клинические проявления локальных форм остеохондроза.
1. Шейный остеохондроз. Выделяют основные 3 синдрома: болевой, вертебрально-церебральный, кардиальный.
Синдром позвоночной артерии (вертебрально-церебральный) проявляется головной болью, шумом и звоном в голове и ушах, головокружением, двоением в глазах, утренним повышением АД, иногда вестибелярными расстройствами при резких поворотах головы. Возможны вегетативно-сосудистые пароксизмы разных типов: симпатико-адренало-вые (сердцебиение, дрожание, страх, повышение АД), ваго-инсулярные (нехватка воздуха, замирание сердца, частое мочеиспускание, императивные позывы к дефекации) или смешанного типа.
Кардиальный синдром развивается при поражении сегментов СVI и ThI, проявляется кардиалгией (боли в левой половине грудной клетки), иногда развивается рефлекторная стенокардия.
2. Остеохондроз грудного отдела. Для него характерны боли по ходу позвоночника и грудной клетки сковывающего и опоясывающего характера, иногда развивется псевдокоронарный синдром. От стенокардии отличает характер боли при остеохондрозе грудного отдела — она связана с наклоном или ротацией позвоночника, появляется при длительном вынужденном положении (во время сна или в положении сидя). Отмечается болезненность при надавливании на остистые отростки в грудном отделе позвоночника, а при корешковом симптоме — боль в точках Эрба (в межреберных промежутках по паравертебральной, аксилярной и парастернальной линиям). Поражение V — XII грудных позвонков могут сопровождаться нарушениями органов брююшной полости.
3. Остеохондроз поясничного отела. Выделяют 3 типа болевого синдрома: острое и хроническое люмбаго, люмбоишалгия. Характерна боль (или ощущение тяжести) в нижней части спины по утрам, часто “стартовые боли” при хронической форме люмбаго. Надавливание на остистые отростки вызывает болезненность. Острое люмбаго является проявлением внутридискового ущемления пульпозного ядра, провоцируется чрезмерным физическим усилием. Люмбоишалгия начинается с острого люмбаго в пояснично-крестцовом отделе, затем присоединяются корешковые явления (ишиас), чаще обусловлена развитием грыжи межпозвонкового диска на уровне сегментов L4 — L5 или L5 — S1 (чаще односторонний процесс). При поражении на уровне S1 появляется боль при ходьбе на цыпочках, на уровне L5 — боль при ходьбе на пятках. Обязательным симптомом является боль при выпрямлении ноги у лежащего на спине больного за счет натяжения седалищного нерва.
Рентгенологические признаки остеохондроза:
Типичная триада признаков (Ф.Ф. Огненко, 1980 г.):
1. Частичное или навсем протяжении уменьшение высоты диска.
2. Остеосклероз в подхрящевом слое тел позвонков.
3. Краевые разрастания, преимущественно в переднебоковых отделах позвонков (остеофиты).
4.
Дифференциальный диагноз остеохондроза:
Дифференциальный диагноз остеохондроза проводится с висцеральными заболеваниями, которые могут вызвать иррадиирующую боль в том или ином отделе позвоночника, с гинекологическими заболеваниями, с заболеваниями самого позвоночника (анкилозирующий спондилоартрит, туберкулез, опухоль). Локальные формы остеохондроза дифференцируются:
1. шейного отдела позвоночника: с артериальной гипертонией, стенокардией и другими органическими и функциональными заболеваниями сердца.
2. грудного отдела позвоночника: со стенокардией, артериальной гипертонией, плевритом и другими заболеваниями органов грудной клетки.
3. поясничного отдела позвоночника: с люмбалгиями при почечных заболеваниях, желудочно-кишечных заболеваниях и гинекологической патологии; с люмбалгиями при воспалительных и невоспалительных заболеваниях позвоночника, в том числе метаболическими поражениями позвоночника и при некоторых неврологических заболеваниях (невринома).
Метаболические (микрокристаллические) артриты.
В эту группу входят несколько форм воспалительных заболеваний суставов, обусловленных либо выпадением микрокристаллов в синовиальную жидкость (подагра, пирофосфатная артропатия — хондрокальциноз, гидроксиапатитная артропатия), либо отложением пигментов в суставном хряще (алкаптонурия или охроническая артропатия, артропатия при гемохроматозе).
Подагрический артрит.
Подагра — нарушения пуринового обмена. Характерны: повышение содержания мочевой кислоты в крови (гиперурикемия) и отложения уратов в суставах и/или околосуставных тканях. Гиперурикемия — основной фактор, предрасполагающий к образованию кристаллов в организме (нормальные показатели мочевой кислоты в крови: 420 мкмоль/л — для мужчин, 360 мкмоль/л — для женщин). Основные причины повышенного образования мочевой кислоты (конечного продукта распада пуринов): дефект ферментной системы синтеза мочевой кислоты (наследственный), повышенный распад клеток (алкоголизм, заболевания крови, хронический гемолиз, протиоопухолевая терапия), при замедлении выведения мочевой кислоты (хроническая почечная недостаточность, свинцовая нефропатия, голодание). Неблагоприятные факторы нарушения пуринового обмена: ожирение, сахарный диабет, артериальная гипертония, гиперлипидемия, атеросклероз. Главными органами-мишенями являются суставы и почки. Заболеваемость подагрой составляет от 0,1 до 2 % (в старших возрастных группах достигает 4-6 %). Соотношение мужчин и женщин составляет 9:1 (даже 20:1).
По течению различают первичную и вторичную подагру в зависимости от первичной или вторичной гиперурикемии (первичная идиопатическая носит наследственный характер, вторичная — симптоматическая). Формы течения подагрического артрита: острый подагрический артрит, хронический подагрический артрит с тофусами (в области суставов, ушных раковин). Тофус образуют скопления уратных кристалллов, окруженных воспалительными клетками и фиброзными массами.
Клиника подагрической атаки: внезапное начало, обычно ночью, высокой интенсивности боль, быстрое нарастание местных симптомов воспаления, яркая гиперемия кожи над пораженным суставом (с последующим шелушением), полное обратное развитие атаки через 3-7-10 дней. Общие признаки воспаления (лихорадка, лейкоцитоз, ускорение СОЭ не выражены).
Диагностические критерии подагры:
(АРА, 1975)
1. Наличие в анамнезе и наблюдение повторных атак острого артрита.
2. Развитие максимума воспаления в течение 1-х суток.
3. Моноартикулярный характер артрита.
4. Гиперемия кожи над воспаленным суставом.
5. Болезненность и припухлость I плюснефарангового сустава.
6. Одностороннее поражение I плюснефарангового сустава.
7. Одностороннее поражение 2-х плюсневых суставов.
8. Подозрительные на тофусы узелковые образования.
9. Гиперурикемия.
10. Асимметричное поражение суставов на рентгенограмме.
11. Субкортикальные кисты на месте отложения уратов в эпифезах костей (“симптом пробойника” — на рентгенограмме).
12. Отсутствие флоры при посеве суставной жидкости.
Диагностически значимым является комбинация из 6 и более признаков.
Осложнения подагрического артрита:
Поражение почек: нефролитиаз, интерстициальный нефрит, при гиперурикозурии — обструкция мочевых путей с развитием острой почечной недостаточности. Поражение сердца: развитие эндокардита (митральная недостаточность), присоединение ишемической болезни сердца.
Дифференциальный диагноз подагрического артрита:
1. Псевдоподагра — пирофосфатная артропатия (хондрокальциноз). Протекает с приступами острого артрита, в синовиальной жидкости обнаруживают микрокристаллы пирофосфата кальция (пирофосфат вырабатывается хондроцитами хряща).
2. Псевдоподагра — гидроксиапатитная артропатия (часто развивается у женщин). Характерны множественные очаги кальцификации в периартикулярных тканях, особенно в сухожилиях (по данным рентгеновского исследования).
3. Ревматоидный полиартрит (при наличии вторичной подагры).
4. Ревматический полиартрит и другие воспалительные заболевания суставов.
5. Псориатическая артропатия.
6. Деформирущий остеорартроз.
Содержание
Введение……………………………………………………………………..…. 3
1. Повреждение коленного сустава…………………………………………… 5
2. Основные методики лечения………………………………………………. 13
3. Упражнения для коленного сустава (комплекс №1)……………………… 15
4.Упражнения для коленного сустава (комплекс №2)……………………… 19
Заключение……………………………………………………………………… 22
Список использованной литературы…………………………………………. 24
Введение
Заболевания повреждения коленного сустава разнообразны, они часто встречаются в клинической практике. Могут возникнуть поражения сустава на основе травматических инфекционно-воспалительных, дегенеративных и врожденных причин. Чаще всего приходится сталкиваться с травматическими поражениями коленного сустава, многообразными по локализации и степени повреждения. Симптомы вторичных, дегенеративных изменений могут маскировать клинические признаки породившего их поражения, создавая известные трудности в распознавании основного заболевания. Отграничить симптомы первичного поражения от вторичных симптомов, обусловленных наслаивающимися дегенеративными изменениями, иногда довольно трудно.
Коленный сустав представляет собой комплекс структур, объединенных функциональным единством. Многие признаки и симптомы повреждений коленного сустава являются общими для нескольких травматических повреждений. Несмотря на это, очень важен ранний точный диагноз, дающий возможность своевременно начать лечение. Немало суставов оказалось невосстановимо пораженными в результате ошибочного диагноза и, следовательно, необоснованного или несвоевременного лечения.
Чем раньше после повреждения колено будет исследовано, тем легче поставить правильный диагноз, так как в свежем случае повреждения больной точнее может указать место наибольшей болезненности. Патологическая подвижность тотчас после травмы может быть определена раньше, чем мышечный спазм фиксирует сустав. После исчезновения острых симптомов приходится возлагать надежду на анамнез, который часто бывает туманным. Первой задачей исследования поврежденного коленного сустава является выяснение механогенеза повреждения, т. е. характера и направления действовавшего насилия. Необходимы точные детали происшествия, а не догадки и умозаключения, что, например, у больного разрыв мениска только потому, что повреждение наступило во время игры в футбол.
Различают ряд условий, вызывающих повреждение коленного сустава: 1) насильственное боковое выгибание коленного сустава вызывает повреждение боковой связки внутренней или наружной на стороне, противоположной форсированному давлению. Если насилие было значительным, то в одно и то же время могут разорваться одна или обе крестообразные связки, а иногда и внутренний мениск; 2) вращающее насилие обусловливает повреждение мениска; 3) насильственное переразгибание коленного сустава повреждает переднюю крестообразную связку или отрывает переднюю, ость большой берцовой кости; 4) прямой удар спереди может вызвать ушиб колена, повреждение суставного хряща, перелом надколенника.
1. Повреждение коленного сустава
Боковое форсированное насилие. Разрыв внутренней боковой связки. Внутренняя боковая связка повреждается чаще других связок коленного сустава. Повреждение может произойти в любом месте связки: проксимально, в области ее прикрепления к внутреннему мыщелку бедренной кости под аддукторным бугорком; дистально, где связка прикрепляется к мыщелку большой берцовой кости, и на протяжении — над линией сустава (реже).
Чаще всего при форсированном боковом насилии внутренняя связка отрывается от внутреннего мыщелка бедренной кости в семь раз чаще, чем от мыщелка большой берцовой кости. Если разрыв происходит на уровне линии сустава, где внутренняя связка сращена с мениском, или вблизи прикрепления ее к большой берцовой кости, то, вероятно, имеется одновременное повреждение внутреннего мениска. Иногда при отрыве верхнего конца внутренней боковой связки вместе с ней отрывается хорошо прощупываемый кусочек кости. При отрыве связки в области ее прикрепления, особенно нижнего, оторванный конец может завернуться внутрь коленного сустава и тогда выздоровление при консервативном лечении невозможно.
Тщательное и полное исследование должно быть проведено, возможно, раньше, лучше всего непосредственно после повреждения. Ранний диагноз важен не только потому, что в это время легче всего поставить правильный диагноз, но и вследствие того, что оторванная и ущемленная внутри сустава связка в первые дни после повреждения может быть легко из сустава извлечена, а разорванная на протяжении — с успехом сшита. Если больной с таким повреждением был уложен перед установлением точного диагноза в постель на несколько дней, то лучшие возможности для лечения упущены.
Различают полный разрыв внутренней боковой связки и неполный, частичный. При частичном разрыве, когда в повреждение вовлечен только глубокий слой связки, исследование обнаруживает умеренное патологическое отведение голени в коленном суставе; попытка насильственно увеличить патологическое отведение вызывает сильные боли и области повреждения. Болезненность при ощупывании распространяется на всю связку, но особенно резкой она бывает в зоне разрыва. Больной при неполном разрыве внутренней связки может иногда ходить, хотя и с осторожностью. Полный разрыв связки распознать нетрудно. Больной жалуется, что при попытке нагрузить ногу, колено прогибается внутрь. Сустав содержит умеренное количество жидкости (гемартроз) — кровь через разрыв наружного слоя просачивается, окрашивая подкожную клетчатку. Патогномоничным симптомом для полного разрыва является значительное патологическое наружное отклонение голени, обнаруживаемое при исследовании устойчивости сустава. В свежих случаях патологическая боковая подвижность бывает больше, чем в несвежих. Через некоторое время боковое раскачивание голени может уменьшиться вследствие рефлекторного мышечного напряжения, если разорвана только одна боковая внутренняя связка. Попытка произвести пассивное отведение в коленном суставе вызывает сильные боли с внутренней стороны сустава. Обширное боковое раскачивание голени в коленном суставе при свежем и несвежем повреждении указывает на двойной разрыв связок — внутренней боковой и передней крестообразной.
Разрыв передней крестообразной связки (и задней), а также мениска может произойти как при полном, так и при частичном разрыве внутренней боковой связки. Триада повреждения внутренней боковой связки, передней крестообразной и внутреннего мениска довольно обычна и требует внимательного исследования всякий раз, когда повреждена внутренняя боковая связка, а в несвежих случаях, когда поврежден внутренний мениск.
Разрыв наружной боковой связки. Связка прикреплена проксимально выше наружного мыщелка бедренной кости, над ямкой для сухожилия подколенной мышцы, дистально — к головке малой берцовой кости. Она находится в тесных отношениях с двуглавой мышцей бедра, сухожилие которой вместе с илиотибиальным трактом укрепляет ее. Повреждения наружной боковой связки менее обычны, чем внутренней; они возникают при форсированном приведении голени в коленном суставе или ударе, нанесенном в область колена изнутри. Разрыв связки может произойти в любом месте, но в области ее нижнего прикрепления он встречается чаще всего. Иногда вместо разрыва связки отрывается фрагмент головки малой берцовой кости, то место, где прикрепляется наружная связка. Диагноз может быть поставлен по появлению болей и болезненной чувствительности к давлению на одном из концов связки, при попытке произвести пассивное приведение голени и ощупывание. Боковая неустойчивость при нагрузке обнаруживается при полном разрыве связки, который довольно часто осложняется параличом общего малоберцового нерва.
Разрывы внутренней и наружной боковых связок, возникающие при соответствующем направлении удара в область коленного сустава, могут осложняться переломом мыщелков большой берцовой кости — наружного — при разрыве внутренней боковой связки и внутреннего — при повреждении наружной. Иногда перелом мыщелка наступает раньше, чем порвется боковая связка, тогда связка может остаться целой, т. е. не разорваться.
Разрыв внутреннего мениска. Чаще всего встречается типичное, продольное повреждение, при котором отрывается средняя часть мениска, а концы, передний и задний, остаются неповрежденными; называют его разрывом по типу «ручки лейки». Поперечные разрывы переднего или заднего рога также довольно часты. Поперечные разрывы в центре мениска, под внутренней боковой связкой, встречаются реже.
Часть мениска, оторванная при повреждении, может сместиться и занять в суставе неправильное положение, ущемившись между суставными поверхностями большой берцовой и бедренной костей. Ущемление блокирует сустав в вынужденном положении, согнутом. Отрыв и ущемление переднего рога внутреннего мениска блокируют коленный сустав так, что конечные 30° разгибания делаются невозможными, ущемление при разрыве по типу «ручки лейки» ограничивает последние 10—15° разгибания. Блокада сустава при ущемлении разорванного мениска не ограничивает сгибания коленного сустава. Оторванный задний рог очень редко блокирует коленный сустав.
Блокада сустава бывает обычно временной; разблокирование восстанавливает все движения в суставе. Разрывы переднего рога и по типу «ручки лейки» протекают нередко с рецидивирующими блокадами, возникающими при ротации голени, т. е. при том же механизме, при котором наступил разрыв. Иногда колено «выскакивает», по словам больного, без известной причины при ходьбе по ровной поверхности и даже в постели, во сне. Смещение оторванного заднего рога вызывает у больного иногда ощущение «подгибания» коленного сустава.
Разрыв мениска сопровождается выпотом в коленном суставе, который появляется через несколько часов после повреждения; он обусловлен сопутствующим повреждением синовиальной оболочки сустава. Последующие рецидивы атак блокады и «подгибания» также протекают с выпотом в суставе; чем чаще происходят блокады и «подгибания», тем меньше последующая транссудация в суставе. Может наступить такое состояние, когда после привычной блокады выпот уже не определяется.
При первичном повреждении мениска очень важно дифференцировать травматический синовит от травматического гемартроза, так как последний подразумевает наличие серьезного сопутствующего повреждения связок или кости. Разрыв мениска, как уже упоминалось, может сочетаться с повреждением внутренней боковой связки и передней крестообразной.
Разрыв связки, фиксирующей внутренний мениск (венечной связки) может произойти без повреждения самого мениска. Оторванный мениск при разгибании коленного сустава может ущемиться между суставными поверхностями и подвергнуться в ущемленном состоянии раздавливанию. Ненормальный контакт оторванного и смещенного мениска с суставными поверхностями обусловливает обычно появление хондропатии мыщелков бедра и большой берцовой кости.
Клинические симптомы разрыва фиксирующей связки такие же, как при повреждении тела мениска. При согнутом коленном суставе пассивное вращение голени по отношению к мыщелкам бедра заметно увеличено, передняя борозда колена над суставной щелью углублена; разгибание сустава иногда проталкивает оторванный мениск вперед, и он тогда легко прощупывается как небольшое выпячивание. Дистракция коленного сустава при разрыве венечной связки, фиксирующей мениск, вызывает боли, сжатие уменьшает их.
Неподвижный внутренний мениск. Он развивается в результате дегенеративных изменений в теле мениска и в фиксирующих его связках. Мениск, утративший подвижность, подвергается при крайних степенях движений в коленном суставе хроническому травмированию; в нем при резкой наружной ротации голени и при переразгибании появляются мелкие трещины. Заболевание присуще среднему возрасту; проявляется оно болями с внутренней стороны сустава, возникающими и усиливающимися при упражнениях. Болезненность локализуется изнутри, по середине суставной щели; в этом месте иногда определяется припухлость, симулирующая кисту, очень редко встречающуюся во внутреннем мениске. Иногда в суставе обнаруживается небольшой выпот. Полное разгибание сустава, наружная ротация и отведение голени в коленном суставе вызывают боли с внутренней стороны в области суставной щели.
Разрыв наружного мениска . В нормальных условиях наружный мениск подвижен; он совершает при сгибании и разгибании коленного сустава известный размах движений. Венечная связка его свободна и в противоположность внутреннему мениску задний рог не фиксирован. Вследствие этого наружный мениск скользит одновременно с движением в суставе кпереди и кзади по плоской суставной поверхности большой берцовой кости.
Разрыв наружного мениска возникает по тому же механизму, что и внутреннего, с той лишь разницей, что ротационное движение голени совершается в противоположном направлении, т. е. не кнаружи, а кнутри. У взрослых разрыв наружного мениска встречается редко, зато у детей старшего возраста и у подростков, у которых «внутренние повреждения» коленного сустава, вообще говоря, редки, наружный мениск разрывается относительно часто.
Механизм, вызывающий повреждение, установить довольно трудно, так как насилие бывает иногда настолько незначительным, что быстро забывается. Блокада сустава при разрыве наружного мениска наступает редко, а если и наступает, то не сопровождается выпотом в суставе. Коленный сустав в таких случаях бывает, согнут до прямого угла или больше этого, но больной обычно может разблокировать его сам. Он отмечает, что при сгибании сустава, особенно с одновременной внутренней ротацией голени, ощущается «щелкание» в суставе.
Неопределенная и малохарактерная симптоматология разрыва наружного мениска усложняется непостоянным и неопределенным болевым ощущением не над наружной, а над внутренней частью сустава. Поэтому важно помнить, что, несмотря на болевые ощущения над внутренней частью сустава, болезненность от надавливания и боли при движениях больной ощущает с наружной стороны коленного сустава, т. е. они соответствуют подлинному местонахождению повреждения. Сплошной наружный мениск (дисковидный мениск). Щелкание при движениях коленного сустава, которое пытаются обычно связать с повреждением, может наблюдаться при изменениях, не имеющих к нему никакого отношения. В частности, щелкание в коленном суставе наблюдается при сплошном (дисковидном) наружном мениске — редкой врожденной аномалии развития. Наружный мениск вместо серповидной формы дискообразен, утолщен и не фиксирован в заднем отделе. При сплошном наружном мениске головка малой берцовой кости расположена необычно высоко. Симптомы сплошного наружного мениска появляются в детском возрасте, между 6 и 14 годами, хотя они могут возникнуть впервые у взрослого. В последнем случае привлекает к нему внимание какое-нибудь случайное повреждение. Типичным признаком заболевания является слышимый и прощупываемый приглушенный шум удара, возникающий в момент сгибания и разгибания коленного сустава.
Остеоартроз коленного сустава довольно обычен. В одних случаях он начинается в надколенно-бедренном отделе сустава, в других— в большеберцово-бедренном. Артрозу обычно предшествует хондромалация надколенника (при надколенно-бедренном остеоартрозе) или мыщелка бедра (при большеберцово-бедренном). В пожилом возрасте остеоартроз — двусторонний, у молодых он обычно поражает один из коленных суставов в результате преждевременного его износа. Причинами раннего большеберцово-бедренного остеоартроза могут быть внутрисуставные переломы, излеченные с неровной суставной поверхностью, околосуставные переломы, сросшиеся с нарушением оси ноги, разрывы мениска, даже если мениск был удален, воспалительные и другие заболевания
Иногда в процессе постарения сустава преобладают изменения мягких тканей, воспаляется синовиальная оболочка, затем утолщается и сморщивается. Разрастаются синовиальные ворсины, напоминающие виллозную пролиферацию при ревматоидном артрите, но другие суставы при этом не поражены и поэтому нет основания причислять такое заболевание коленного сустава к ревматоидному артриту.
Клиническая симптоматология зависит от фазы остеоартроза. В течение остеоартроза боли постепенно усиливаются, и нарастает ограничение подвижности. Очень часто наиболее интенсивные боли появляются при первом разгибании сустава, после сидения и снижаются после упражнений. Если синовиальная оболочка воспалена, то боли после упражнений могут усиливаться. Ущемления необычны для остеоартроза, но если гипертрофированная синовиальная оболочка образует ворсины, то последние, ущемляясь между суставными поверхностями, могут вызывать внезапные острые боли, подгибание коленного сустава и рефлекторную мышечную фиксацию (а не блокаду!) в положении небольшого сгибания сустава. Попытка выпрямить колено крайне болезненна, в суставе вскоре появляется умеренный выпот.
На ранних стадиях ощущается при движениях сустава нежная крепитация, свидетельствующая о поражении суставного покровного хряща. При разрушении суставного хряща нежная крепитация сменяется грубым трением эродированных суставных поверхностей.
2. Основные методики лечения:
· Активно-пассивные упражнения.
Цель — разрыв рефлекторной болевой цепи. Выполняя упражнения, пациент расслабляет мышцы разгруженной в подвесах конечности.
Показания – наличие болевого синдрома, наличие контрактуры сустава с выраженным мышечным компонентом.
Применяются подвесы для тазобедренных, коленных, плечевых суставов:
— болевой синдром на фоне коксартроза, пояснично-крестцового остеохондроза, сакроилеита;
— расслабление сгибателей и разгибателей, приводящей и отводящей мускулатуры тазобедренного сустава;
— болевой синдром при артрозах коленных суставов различной этиологии с целью расслабления мышечно-связочного аппарата вокруг коленного сустава;
— напряжение мышц воротниковой зоны при остеохондрозе шейного и грудного отделов позвоночника;
— плече-лопаточные периартриты.
· Корригирующие подвесы, блоки, укладки.
Используется: Частичное подвешивание, Корригирующий подвес Подвесы и блоки при контрактурах суставов.
Показания:
-сакроилеиты;
-синдром грушевидной мышцы;
-спондилолистезы поясничных позвонков;
-кифозы грудного, поясничного отделов позвоночника;
— контрактуры суставов.
· Разгрузка суставов вытяжением.
Показания:
— болезнь Пертеса (1-3 стадия) у детей;
— асептические некрозы головки бедра у взрослых.
· Выполнение активных упражнений в облегченном положении.
Показания:
— ослабленные мышцы на фоне парезов конечностей;
— длительная иммобилизация.
3. Упражнения для коленного сустава (комплекс № 1)
Каждое упражнение делать минимум 5 раз.
Сидя на столе
1. Сесть на столешницу стола. Сидеть прямо. Поболтать ногами с умеренной амплитудой движений. Это упражнение делать как можно чаще.
2. В том же положении. Поднять ногу и подержать ее 3 секунды параллельно полу. Стопа при этом под прямым углом к голени. Поменять ногу. При выполнении этого упражнения нужно почувствовать напряжение, а мышцах бедра и голени.
Лежа на полу в положении на спине
5. «Малый велосипед». Согнуть обе ноги в коленях, стопы на полу. Правую ногу привести к животу коленом, затем выпрямить ее и медленно опустить на пол и вновь привести ко второй ноге. Стопа при этом всегда под прямым углом. Ноги менять.
6. «Большой велосипед». Крутить ногами, как при езде на велосипеде. Выполнять сначала медленной потом быстрее; медленнее — быстрее. Все время обращать внимание на напряжение в мышцах бедра.
7. Согнуть ногу в колене, обхватить бедро рукой и подтянуть к животу. Вытянуть колено (стопа под прямым углом, «натягивать» пятку). Почувствовать напряжение в мышцах. Подержать так 5-8 секунд. Опустить пяткой на пол, затем вытянуть ногу. Ноги менять одну за другой. Вторую ногу, которая на полу, стараться не сгибать.
Лежа на боку, с маленькой подушкой под щекой.
10. и 11. Те же упражнения на левом боку.
Лежа на животе
12. Лежа на животе, сгибать попеременно ноги в коленях. Следить, чтобы таз не отрывался от пола.
13. В том же положении согнуть так же ногу в колене и подержать 5-Ю секунд. Менять ноги.
4. Упражнения для коленного сустава (комплекс № 2)
Каждое упражнение делать минимум 5 раз
1. Положение лежа на спине, ноги вытянуты, расслаблены. На счет «раз-два» нога сгибается в каленной суставе до максимума, стопа при этом скользит по подстилке. На счет «три» нога сгибается в тазобедренном суставе и руками прижимается к туловищу (спину от пола не отрывать). На счет «четыре-пять» удерживаем ногу. На счет «шесть» опускаем стопу на пол. На счет «семь-восемь» — выпрямляем ногу. То же самое движение повторяется другой ногой. Повторить 10-15 раз.
2. Положение лежа на спине, ноги согнуты. Согнутая нога отрывается от пола и с помощью рук прижимается к груди и удерживается в таком положении несколько секунд, затем опускается. Та же движение повторяется другой ногой. Повторить 10 раз.
4. Положение лежа на спине, ноги вытянут. Вытянуть руки вперед и постараться поднять голову и верхнюю часть туловища на высоту 20 си от пола, затем опустить. Повторить 10 раз.
6. Положение лежа на животе. Поочередно сгибаем ноги в коленных суставах, стараясь достать пяткой ягодицу — Бедра от пола не отрывать. Можно выполнять с нагрузкой (на стопы одеваются мешочки с песком или специальные гантели). Повторить от 20 до 50 раз.
7. Положение сидя на полу. Ноги выпрямлены. Обхватываем руками стопы и максимально наклоняемся вперед, стараясь коснуться лбом ног. Коленные суставы при этом не сгибать. Задержаться в этом положении сколько возможно. Вернуться в исходное положение. Ноги встряхнуть. Повторить 3-5 раз.
8. Положение сидя на полу. Сгибаем ногу в коленном суставе, обхватываем столу обеими руками, отрываем ногу от пола и стараемся выпрямить, не разжимая рук. Удерживаем в таком положении сколько возможно. Возвращаемся в исходное положение. Повторяем то же самое другой ногой.
Заключение
Важную роль в лечении заболеваний опорно-двигательного аппарата играют физические упражнения — специально организованные с определённой целью и строго дозированные движения. Они являются одним из важных факторов, поддерживающих жизнедеятельность здорового человека и стимулирующих восстановительные и компенсаторные механизмы в организме у человека больного, так как через систему центральных регуляций вовлекаются все приспособительные процессы для обеспечения гомеостаза.
Регулярное выполнение физических упражнений создаёт доминантные очаги возбуждения в коре головного мозга, что по механизму отрицательной индукции приводит к подавлению очагов застойного возбуждения, т.е. ликвидирует «болевые пункты».
Физические упражнения предупреждают развитие атрофий и дегенеративных изменений в тканях и органах.
В выборе методики ЛФК необходимо учитывать ряд факторов. Характер и тяжесть травмы, стадию патологического процесса, физическое и психическое состояние больного, его физическую подготовку. Комплекс упражнений должен составляться строго индивидуально с учётом фазы процесса.
Лечебная физкультура является важным методом восстановления функции суставов при артрозе. Применение дозированных физических упражнений снижает боль, улучшает подвижность сустава, уменьшает мышечное напряжение, повышает тонус ослабленных мышц, усиливает питание тканей сустава, улучшает функциональные способности больного.
Лечебная физкультура обязательно должна проводиться с учётом характера поражения сустава, стадии патологического процесса, общего состояния больного. Желательно, проведение ЛФК под контролем опытного инструктора, или после консультации специалиста. Следует помнить, что в нашем организме вообще, и в опорно-двигательном аппарате, в частности, всё взаимосвязано. Если страдает один сустав, то это обязательно приведёт к изменениям, прежде всего в позвоночнике и в смежных суставах. Поэтому, назначая комплекс упражнений больному, необходимо учитывать эти изменения.
Список использованной литературы
2. В.Л. Карпмана – спортивная медицина, — Москва: Физкультура и спорт, 2000 г., — 304 с.
4. Попов С. Н., Иванова Н. Л. К 75-летию кафедры лечебной физической культуры, массажа и реабилитации РГУФК/ Физкультура в профилактике, лечении и реабилитации № 3, 2003 г.
5. Епифанов В. А. Лечебная физическая культура и спортивная медицина. Учебник. – Москва: Медицина 1999 г., 304 с.
Содержание
Введение……………………………………………………………………..…. 3
1. Повреждение коленного сустава…………………………………………… 5
2. Основные методики лечения………………………………………………. 13
3. Упражнения для коленного сустава (комплекс №1)……………………… 15
4.Упражнения для коленного сустава (комплекс №2)……………………… 19
Заключение……………………………………………………………………… 22
Список использованной литературы…………………………………………. 24
Введение
Заболевания повреждения коленного сустава разнообразны, они часто встречаются в клинической практике. Могут возникнуть поражения сустава на основе травматических инфекционно-воспалительных, дегенеративных и врожденных причин. Чаще всего приходится сталкиваться с травматическими поражениями коленного сустава, многообразными по локализации и степени повреждения. Симптомы вторичных, дегенеративных изменений могут маскировать клинические признаки породившего их поражения, создавая известные трудности в распознавании основного заболевания. Отграничить симптомы первичного поражения от вторичных симптомов, обусловленных наслаивающимися дегенеративными изменениями, иногда довольно трудно.
Коленный сустав представляет собой комплекс структур, объединенных функциональным единством. Многие признаки и симптомы повреждений коленного сустава являются общими для нескольких травматических повреждений. Несмотря на это, очень важен ранний точный диагноз, дающий возможность своевременно начать лечение. Немало суставов оказалось невосстановимо пораженными в результате ошибочного диагноза и, следовательно, необоснованного или несвоевременного лечения.
Чем раньше после повреждения колено будет исследовано, тем легче поставить правильный диагноз, так как в свежем случае повреждения больной точнее может указать место наибольшей болезненности. Патологическая подвижность тотчас после травмы может быть определена раньше, чем мышечный спазм фиксирует сустав. После исчезновения острых симптомов приходится возлагать надежду на анамнез, который часто бывает туманным. Первой задачей исследования поврежденного коленного сустава является выяснение механогенеза повреждения, т. е. характера и направления действовавшего насилия. Необходимы точные детали происшествия, а не догадки и умозаключения, что, например, у больного разрыв мениска только потому, что повреждение наступило во время игры в футбол.
Различают ряд условий, вызывающих повреждение коленного сустава: 1) насильственное боковое выгибание коленного сустава вызывает повреждение боковой связки внутренней или наружной на стороне, противоположной форсированному давлению. Если насилие было значительным, то в одно и то же время могут разорваться одна или обе крестообразные связки, а иногда и внутренний мениск; 2) вращающее насилие обусловливает повреждение мениска; 3) насильственное переразгибание коленного сустава повреждает переднюю крестообразную связку или отрывает переднюю, ость большой берцовой кости; 4) прямой удар спереди может вызвать ушиб колена, повреждение суставного хряща, перелом надколенника.
1. Повреждение коленного сустава
Боковое форсированное насилие. Разрыв внутренней боковой связки. Внутренняя боковая связка повреждается чаще других связок коленного сустава. Повреждение может произойти в любом месте связки: проксимально, в области ее прикрепления к внутреннему мыщелку бедренной кости под аддукторным бугорком; дистально, где связка прикрепляется к мыщелку большой берцовой кости, и на протяжении — над линией сустава (реже).
Чаще всего при форсированном боковом насилии внутренняя связка отрывается от внутреннего мыщелка бедренной кости в семь раз чаще, чем от мыщелка большой берцовой кости. Если разрыв происходит на уровне линии сустава, где внутренняя связка сращена с мениском, или вблизи прикрепления ее к большой берцовой кости, то, вероятно, имеется одновременное повреждение внутреннего мениска. Иногда при отрыве верхнего конца внутренней боковой связки вместе с ней отрывается хорошо прощупываемый кусочек кости. При отрыве связки в области ее прикрепления, особенно нижнего, оторванный конец может завернуться внутрь коленного сустава и тогда выздоровление при консервативном лечении невозможно.
Тщательное и полное исследование должно быть проведено, возможно, раньше, лучше всего непосредственно после повреждения. Ранний диагноз важен не только потому, что в это время легче всего поставить правильный диагноз, но и вследствие того, что оторванная и ущемленная внутри сустава связка в первые дни после повреждения может быть легко из сустава извлечена, а разорванная на протяжении — с успехом сшита. Если больной с таким повреждением был уложен перед установлением точного диагноза в постель на несколько дней, то лучшие возможности для лечения упущены.
Различают полный разрыв внутренней боковой связки и неполный, частичный. При частичном разрыве, когда в повреждение вовлечен только глубокий слой связки, исследование обнаруживает умеренное патологическое отведение голени в коленном суставе; попытка насильственно увеличить патологическое отведение вызывает сильные боли и области повреждения. Болезненность при ощупывании распространяется на всю связку, но особенно резкой она бывает в зоне разрыва. Больной при неполном разрыве внутренней связки может иногда ходить, хотя и с осторожностью. Полный разрыв связки распознать нетрудно. Больной жалуется, что при попытке нагрузить ногу, колено прогибается внутрь. Сустав содержит умеренное количество жидкости (гемартроз) — кровь через разрыв наружного слоя просачивается, окрашивая подкожную клетчатку. Патогномоничным симптомом для полного разрыва является значительное патологическое наружное отклонение голени, обнаруживаемое при исследовании устойчивости сустава. В свежих случаях патологическая боковая подвижность бывает больше, чем в несвежих. Через некоторое время боковое раскачивание голени может уменьшиться вследствие рефлекторного мышечного напряжения, если разорвана только одна боковая внутренняя связка. Попытка произвести пассивное отведение в коленном суставе вызывает сильные боли с внутренней стороны сустава. Обширное боковое раскачивание голени в коленном суставе при свежем и несвежем повреждении указывает на двойной разрыв связок — внутренней боковой и передней крестообразной.
Разрыв передней крестообразной связки (и задней), а также мениска может произойти как при полном, так и при частичном разрыве внутренней боковой связки. Триада повреждения внутренней боковой связки, передней крестообразной и внутреннего мениска довольно обычна и требует внимательного исследования всякий раз, когда повреждена внутренняя боковая связка, а в несвежих случаях, когда поврежден внутренний мениск.
Разрыв наружной боковой связки. Связка прикреплена проксимально выше наружного мыщелка бедренной кости, над ямкой для сухожилия подколенной мышцы, дистально — к головке малой берцовой кости. Она находится в тесных отношениях с двуглавой мышцей бедра, сухожилие которой вместе с илиотибиальным трактом укрепляет ее. Повреждения наружной боковой связки менее обычны, чем внутренней; они возникают при форсированном приведении голени в коленном суставе или ударе, нанесенном в область колена изнутри. Разрыв связки может произойти в любом месте, но в области ее нижнего прикрепления он встречается чаще всего. Иногда вместо разрыва связки отрывается фрагмент головки малой берцовой кости, то место, где прикрепляется наружная связка. Диагноз может быть поставлен по появлению болей и болезненной чувствительности к давлению на одном из концов связки, при попытке произвести пассивное приведение голени и ощупывание. Боковая неустойчивость при нагрузке обнаруживается при полном разрыве связки, который довольно часто осложняется параличом общего малоберцового нерва.
Разрывы внутренней и наружной боковых связок, возникающие при соответствующем направлении удара в область коленного сустава, могут осложняться переломом мыщелков большой берцовой кости — наружного — при разрыве внутренней боковой связки и внутреннего — при повреждении наружной. Иногда перелом мыщелка наступает раньше, чем порвется боковая связка, тогда связка может остаться целой, т. е. не разорваться.
Разрыв внутреннего мениска. Чаще всего встречается типичное, продольное повреждение, при котором отрывается средняя часть мениска, а концы, передний и задний, остаются неповрежденными; называют его разрывом по типу «ручки лейки». Поперечные разрывы переднего или заднего рога также довольно часты. Поперечные разрывы в центре мениска, под внутренней боковой связкой, встречаются реже.
Часть мениска, оторванная при повреждении, может сместиться и занять в суставе неправильное положение, ущемившись между суставными поверхностями большой берцовой и бедренной костей. Ущемление блокирует сустав в вынужденном положении, согнутом. Отрыв и ущемление переднего рога внутреннего мениска блокируют коленный сустав так, что конечные 30° разгибания делаются невозможными, ущемление при разрыве по типу «ручки лейки» ограничивает последние 10—15° разгибания. Блокада сустава при ущемлении разорванного мениска не ограничивает сгибания коленного сустава. Оторванный задний рог очень редко блокирует коленный сустав.
Блокада сустава бывает обычно временной; разблокирование восстанавливает все движения в суставе. Разрывы переднего рога и по типу «ручки лейки» протекают нередко с рецидивирующими блокадами, возникающими при ротации голени, т. е. при том же механизме, при котором наступил разрыв. Иногда колено «выскакивает», по словам больного, без известной причины при ходьбе по ровной поверхности и даже в постели, во сне. Смещение оторванного заднего рога вызывает у больного иногда ощущение «подгибания» коленного сустава.
Разрыв мениска сопровождается выпотом в коленном суставе, который появляется через несколько часов после повреждения; он обусловлен сопутствующим повреждением синовиальной оболочки сустава. Последующие рецидивы атак блокады и «подгибания» также протекают с выпотом в суставе; чем чаще происходят блокады и «подгибания», тем меньше последующая транссудация в суставе. Может наступить такое состояние, когда после привычной блокады выпот уже не определяется.
При первичном повреждении мениска очень важно дифференцировать травматический синовит от травматического гемартроза, так как последний подразумевает наличие серьезного сопутствующего повреждения связок или кости. Разрыв мениска, как уже упоминалось, может сочетаться с повреждением внутренней боковой связки и передней крестообразной.
Разрыв связки, фиксирующей внутренний мениск (венечной связки) может произойти без повреждения самого мениска. Оторванный мениск при разгибании коленного сустава может ущемиться между суставными поверхностями и подвергнуться в ущемленном состоянии раздавливанию. Ненормальный контакт оторванного и смещенного мениска с суставными поверхностями обусловливает обычно появление хондропатии мыщелков бедра и большой берцовой кости.
Клинические симптомы разрыва фиксирующей связки такие же, как при повреждении тела мениска. При согнутом коленном суставе пассивное вращение голени по отношению к мыщелкам бедра заметно увеличено, передняя борозда колена над суставной щелью углублена; разгибание сустава иногда проталкивает оторванный мениск вперед, и он тогда легко прощупывается как небольшое выпячивание. Дистракция коленного сустава при разрыве венечной связки, фиксирующей мениск, вызывает боли, сжатие уменьшает их.
Неподвижный внутренний мениск. Он развивается в результате дегенеративных изменений в теле мениска и в фиксирующих его связках. Мениск, утративший подвижность, подвергается при крайних степенях движений в коленном суставе хроническому травмированию; в нем при резкой наружной ротации голени и при переразгибании появляются мелкие трещины. Заболевание присуще среднему возрасту; проявляется оно болями с внутренней стороны сустава, возникающими и усиливающимися при упражнениях. Болезненность локализуется изнутри, по середине суставной щели; в этом месте иногда определяется припухлость, симулирующая кисту, очень редко встречающуюся во внутреннем мениске. Иногда в суставе обнаруживается небольшой выпот. Полное разгибание сустава, наружная ротация и отведение голени в коленном суставе вызывают боли с внутренней стороны в области суставной щели.
Разрыв наружного мениска . В нормальных условиях наружный мениск подвижен; он совершает при сгибании и разгибании коленного сустава известный размах движений. Венечная связка его свободна и в противоположность внутреннему мениску задний рог не фиксирован. Вследствие этого наружный мениск скользит одновременно с движением в суставе кпереди и кзади по плоской суставной поверхности большой берцовой кости.
Разрыв наружного мениска возникает по тому же механизму, что и внутреннего, с той лишь разницей, что ротационное движение голени совершается в противоположном направлении, т. е. не кнаружи, а кнутри. У взрослых разрыв наружного мениска встречается редко, зато у детей старшего возраста и у подростков, у которых «внутренние повреждения» коленного сустава, вообще говоря, редки, наружный мениск разрывается относительно часто.
Механизм, вызывающий повреждение, установить довольно трудно, так как насилие бывает иногда настолько незначительным, что быстро забывается. Блокада сустава при разрыве наружного мениска наступает редко, а если и наступает, то не сопровождается выпотом в суставе. Коленный сустав в таких случаях бывает, согнут до прямого угла или больше этого, но больной обычно может разблокировать его сам. Он отмечает, что при сгибании сустава, особенно с одновременной внутренней ротацией голени, ощущается «щелкание» в суставе.
Неопределенная и малохарактерная симптоматология разрыва наружного мениска усложняется непостоянным и неопределенным болевым ощущением не над наружной, а над внутренней частью сустава. Поэтому важно помнить, что, несмотря на болевые ощущения над внутренней частью сустава, болезненность от надавливания и боли при движениях больной ощущает с наружной стороны коленного сустава, т. е. они соответствуют подлинному местонахождению повреждения. Сплошной наружный мениск (дисковидный мениск). Щелкание при движениях коленного сустава, которое пытаются обычно связать с повреждением, может наблюдаться при изменениях, не имеющих к нему никакого отношения. В частности, щелкание в коленном суставе наблюдается при сплошном (дисковидном) наружном мениске — редкой врожденной аномалии развития. Наружный мениск вместо серповидной формы дискообразен, утолщен и не фиксирован в заднем отделе. При сплошном наружном мениске головка малой берцовой кости расположена необычно высоко. Симптомы сплошного наружного мениска появляются в детском возрасте, между 6 и 14 годами, хотя они могут возникнуть впервые у взрослого. В последнем случае привлекает к нему внимание какое-нибудь случайное повреждение. Типичным признаком заболевания является слышимый и прощупываемый приглушенный шум удара, возникающий в момент сгибания и разгибания коленного сустава.
Остеоартроз коленного сустава довольно обычен. В одних случаях он начинается в надколенно-бедренном отделе сустава, в других— в большеберцово-бедренном. Артрозу обычно предшествует хондромалация надколенника (при надколенно-бедренном остеоартрозе) или мыщелка бедра (при большеберцово-бедренном). В пожилом возрасте остеоартроз — двусторонний, у молодых он обычно поражает один из коленных суставов в результате преждевременного его износа. Причинами раннего большеберцово-бедренного остеоартроза могут быть внутрисуставные переломы, излеченные с неровной суставной поверхностью, околосуставные переломы, сросшиеся с нарушением оси ноги, разрывы мениска, даже если мениск был удален, воспалительные и другие заболевания
Иногда в процессе постарения сустава преобладают изменения мягких тканей, воспаляется синовиальная оболочка, затем утолщается и сморщивается. Разрастаются синовиальные ворсины, напоминающие виллозную пролиферацию при ревматоидном артрите, но другие суставы при этом не поражены и поэтому нет основания причислять такое заболевание коленного сустава к ревматоидному артриту.
Клиническая симптоматология зависит от фазы остеоартроза. В течение остеоартроза боли постепенно усиливаются, и нарастает ограничение подвижности. Очень часто наиболее интенсивные боли появляются при первом разгибании сустава, после сидения и снижаются после упражнений. Если синовиальная оболочка воспалена, то боли после упражнений могут усиливаться. Ущемления необычны для остеоартроза, но если гипертрофированная синовиальная оболочка образует ворсины, то последние, ущемляясь между суставными поверхностями, могут вызывать внезапные острые боли, подгибание коленного сустава и рефлекторную мышечную фиксацию (а не блокаду!) в положении небольшого сгибания сустава. Попытка выпрямить колено крайне болезненна, в суставе вскоре появляется умеренный выпот.
На ранних стадиях ощущается при движениях сустава нежная крепитация, свидетельствующая о поражении суставного покровного хряща. При разрушении суставного хряща нежная крепитация сменяется грубым трением эродированных суставных поверхностей.
2. Основные методики лечения:
· Активно-пассивные упражнения.
Цель — разрыв рефлекторной болевой цепи. Выполняя упражнения, пациент расслабляет мышцы разгруженной в подвесах конечности.
Показания – наличие болевого синдрома, наличие контрактуры сустава с выраженным мышечным компонентом.
Применяются подвесы для тазобедренных, коленных, плечевых суставов:
— болевой синдром на фоне коксартроза, пояснично-крестцового остеохондроза, сакроилеита;
— расслабление сгибателей и разгибателей, приводящей и отводящей мускулатуры тазобедренного сустава;
— болевой синдром при артрозах коленных суставов различной этиологии с целью расслабления мышечно-связочного аппарата вокруг коленного сустава;
— напряжение мышц воротниковой зоны при остеохондрозе шейного и грудного отделов позвоночника;
— плече-лопаточные периартриты.
· Корригирующие подвесы, блоки, укладки.
Используется: Частичное подвешивание, Корригирующий подвес Подвесы и блоки при контрактурах суставов.
Показания:
-сакроилеиты;
-синдром грушевидной мышцы;
-спондилолистезы поясничных позвонков;
-кифозы грудного, поясничного отделов позвоночника;
— контрактуры суставов.
· Разгрузка суставов вытяжением.
Показания:
— болезнь Пертеса (1-3 стадия) у детей;
— асептические некрозы головки бедра у взрослых.
· Выполнение активных упражнений в облегченном положении.
Показания:
— ослабленные мышцы на фоне парезов конечностей;
— длительная иммобилизация.
3. Упражнения для коленного сустава (комплекс № 1)
Каждое упражнение делать минимум 5 раз.
Сидя на столе
1. Сесть на столешницу стола. Сидеть прямо. Поболтать ногами с умеренной амплитудой движений. Это упражнение делать как можно чаще.
2. В том же положении. Поднять ногу и подержать ее 3 секунды параллельно полу. Стопа при этом под прямым углом к голени. Поменять ногу. При выполнении этого упражнения нужно почувствовать напряжение, а мышцах бедра и голени.
Лежа на полу в положении на спине
5. «Малый велосипед». Согнуть обе ноги в коленях, стопы на полу. Правую ногу привести к животу коленом, затем выпрямить ее и медленно опустить на пол и вновь привести ко второй ноге. Стопа при этом всегда под прямым углом. Ноги менять.
6. «Большой велосипед». Крутить ногами, как при езде на велосипеде. Выполнять сначала медленной потом быстрее; медленнее — быстрее. Все время обращать внимание на напряжение в мышцах бедра.
7. Согнуть ногу в колене, обхватить бедро рукой и подтянуть к животу. Вытянуть колено (стопа под прямым углом, «натягивать» пятку). Почувствовать напряжение в мышцах. Подержать так 5-8 секунд. Опустить пяткой на пол, затем вытянуть ногу. Ноги менять одну за другой. Вторую ногу, которая на полу, стараться не сгибать.
Лежа на боку, с маленькой подушкой под щекой.
10. и 11. Те же упражнения на левом боку.
Лежа на животе
12. Лежа на животе, сгибать попеременно ноги в коленях. Следить, чтобы таз не отрывался от пола.
13. В том же положении согнуть так же ногу в колене и подержать 5-Ю секунд. Менять ноги.
4. Упражнения для коленного сустава (комплекс № 2)
Каждое упражнение делать минимум 5 раз
1. Положение лежа на спине, ноги вытянуты, расслаблены. На счет «раз-два» нога сгибается в каленной суставе до максимума, стопа при этом скользит по подстилке. На счет «три» нога сгибается в тазобедренном суставе и руками прижимается к туловищу (спину от пола не отрывать). На счет «четыре-пять» удерживаем ногу. На счет «шесть» опускаем стопу на пол. На счет «семь-восемь» — выпрямляем ногу. То же самое движение повторяется другой ногой. Повторить 10-15 раз.
2. Положение лежа на спине, ноги согнуты. Согнутая нога отрывается от пола и с помощью рук прижимается к груди и удерживается в таком положении несколько секунд, затем опускается. Та же движение повторяется другой ногой. Повторить 10 раз.
4. Положение лежа на спине, ноги вытянут. Вытянуть руки вперед и постараться поднять голову и верхнюю часть туловища на высоту 20 си от пола, затем опустить. Повторить 10 раз.
6. Положение лежа на животе. Поочередно сгибаем ноги в коленных суставах, стараясь достать пяткой ягодицу — Бедра от пола не отрывать. Можно выполнять с нагрузкой (на стопы одеваются мешочки с песком или специальные гантели). Повторить от 20 до 50 раз.
7. Положение сидя на полу. Ноги выпрямлены. Обхватываем руками стопы и максимально наклоняемся вперед, стараясь коснуться лбом ног. Коленные суставы при этом не сгибать. Задержаться в этом положении сколько возможно. Вернуться в исходное положение. Ноги встряхнуть. Повторить 3-5 раз.
8. Положение сидя на полу. Сгибаем ногу в коленном суставе, обхватываем столу обеими руками, отрываем ногу от пола и стараемся выпрямить, не разжимая рук. Удерживаем в таком положении сколько возможно. Возвращаемся в исходное положение. Повторяем то же самое другой ногой.
Заключение
Важную роль в лечении заболеваний опорно-двигательного аппарата играют физические упражнения — специально организованные с определённой целью и строго дозированные движения. Они являются одним из важных факторов, поддерживающих жизнедеятельность здорового человека и стимулирующих восстановительные и компенсаторные механизмы в организме у человека больного, так как через систему центральных регуляций вовлекаются все приспособительные процессы для обеспечения гомеостаза.
Регулярное выполнение физических упражнений создаёт доминантные очаги возбуждения в коре головного мозга, что по механизму отрицательной индукции приводит к подавлению очагов застойного возбуждения, т.е. ликвидирует «болевые пункты».
Физические упражнения предупреждают развитие атрофий и дегенеративных изменений в тканях и органах.
В выборе методики ЛФК необходимо учитывать ряд факторов. Характер и тяжесть травмы, стадию патологического процесса, физическое и психическое состояние больного, его физическую подготовку. Комплекс упражнений должен составляться строго индивидуально с учётом фазы процесса.
Лечебная физкультура является важным методом восстановления функции суставов при артрозе. Применение дозированных физических упражнений снижает боль, улучшает подвижность сустава, уменьшает мышечное напряжение, повышает тонус ослабленных мышц, усиливает питание тканей сустава, улучшает функциональные способности больного.
Лечебная физкультура обязательно должна проводиться с учётом характера поражения сустава, стадии патологического процесса, общего состояния больного. Желательно, проведение ЛФК под контролем опытного инструктора, или после консультации специалиста. Следует помнить, что в нашем организме вообще, и в опорно-двигательном аппарате, в частности, всё взаимосвязано. Если страдает один сустав, то это обязательно приведёт к изменениям, прежде всего в позвоночнике и в смежных суставах. Поэтому, назначая комплекс упражнений больному, необходимо учитывать эти изменения.
Список использованной литературы
2. В.Л. Карпмана – спортивная медицина, — Москва: Физкультура и спорт, 2000 г., — 304 с.
4. Попов С. Н., Иванова Н. Л. К 75-летию кафедры лечебной физической культуры, массажа и реабилитации РГУФК/ Физкультура в профилактике, лечении и реабилитации № 3, 2003 г.
5. Епифанов В. А. Лечебная физическая культура и спортивная медицина. Учебник. – Москва: Медицина 1999 г., 304 с.
Содержание
Введение……………………………………………………………………..…. 3
1. Повреждение коленного сустава…………………………………………… 5
2. Основные методики лечения………………………………………………. 13
3. Упражнения для коленного сустава (комплекс №1)……………………… 15
4.Упражнения для коленного сустава (комплекс №2)……………………… 19
Заключение……………………………………………………………………… 22
Список использованной литературы…………………………………………. 24
Введение
Заболевания повреждения коленного сустава разнообразны, они часто встречаются в клинической практике. Могут возникнуть поражения сустава на основе травматических инфекционно-воспалительных, дегенеративных и врожденных причин. Чаще всего приходится сталкиваться с травматическими поражениями коленного сустава, многообразными по локализации и степени повреждения. Симптомы вторичных, дегенеративных изменений могут маскировать клинические признаки породившего их поражения, создавая известные трудности в распознавании основного заболевания. Отграничить симптомы первичного поражения от вторичных симптомов, обусловленных наслаивающимися дегенеративными изменениями, иногда довольно трудно.
Коленный сустав представляет собой комплекс структур, объединенных функциональным единством. Многие признаки и симптомы повреждений коленного сустава являются общими для нескольких травматических повреждений. Несмотря на это, очень важен ранний точный диагноз, дающий возможность своевременно начать лечение. Немало суставов оказалось невосстановимо пораженными в результате ошибочного диагноза и, следовательно, необоснованного или несвоевременного лечения.
Чем раньше после повреждения колено будет исследовано, тем легче поставить правильный диагноз, так как в свежем случае повреждения больной точнее может указать место наибольшей болезненности. Патологическая подвижность тотчас после травмы может быть определена раньше, чем мышечный спазм фиксирует сустав. После исчезновения острых симптомов приходится возлагать надежду на анамнез, который часто бывает туманным. Первой задачей исследования поврежденного коленного сустава является выяснение механогенеза повреждения, т. е. характера и направления действовавшего насилия. Необходимы точные детали происшествия, а не догадки и умозаключения, что, например, у больного разрыв мениска только потому, что повреждение наступило во время игры в футбол.
Различают ряд условий, вызывающих повреждение коленного сустава: 1) насильственное боковое выгибание коленного сустава вызывает повреждение боковой связки внутренней или наружной на стороне, противоположной форсированному давлению. Если насилие было значительным, то в одно и то же время могут разорваться одна или обе крестообразные связки, а иногда и внутренний мениск; 2) вращающее насилие обусловливает повреждение мениска; 3) насильственное переразгибание коленного сустава повреждает переднюю крестообразную связку или отрывает переднюю, ость большой берцовой кости; 4) прямой удар спереди может вызвать ушиб колена, повреждение суставного хряща, перелом надколенника.
1. Повреждение коленного сустава
Боковое форсированное насилие. Разрыв внутренней боковой связки. Внутренняя боковая связка повреждается чаще других связок коленного сустава. Повреждение может произойти в любом месте связки: проксимально, в области ее прикрепления к внутреннему мыщелку бедренной кости под аддукторным бугорком; дистально, где связка прикрепляется к мыщелку большой берцовой кости, и на протяжении — над линией сустава (реже).
Чаще всего при форсированном боковом насилии внутренняя связка отрывается от внутреннего мыщелка бедренной кости в семь раз чаще, чем от мыщелка большой берцовой кости. Если разрыв происходит на уровне линии сустава, где внутренняя связка сращена с мениском, или вблизи прикрепления ее к большой берцовой кости, то, вероятно, имеется одновременное повреждение внутреннего мениска. Иногда при отрыве верхнего конца внутренней боковой связки вместе с ней отрывается хорошо прощупываемый кусочек кости. При отрыве связки в области ее прикрепления, особенно нижнего, оторванный конец может завернуться внутрь коленного сустава и тогда выздоровление при консервативном лечении невозможно.
Тщательное и полное исследование должно быть проведено, возможно, раньше, лучше всего непосредственно после повреждения. Ранний диагноз важен не только потому, что в это время легче всего поставить правильный диагноз, но и вследствие того, что оторванная и ущемленная внутри сустава связка в первые дни после повреждения может быть легко из сустава извлечена, а разорванная на протяжении — с успехом сшита. Если больной с таким повреждением был уложен перед установлением точного диагноза в постель на несколько дней, то лучшие возможности для лечения упущены.
Различают полный разрыв внутренней боковой связки и неполный, частичный. При частичном разрыве, когда в повреждение вовлечен только глубокий слой связки, исследование обнаруживает умеренное патологическое отведение голени в коленном суставе; попытка насильственно увеличить патологическое отведение вызывает сильные боли и области повреждения. Болезненность при ощупывании распространяется на всю связку, но особенно резкой она бывает в зоне разрыва. Больной при неполном разрыве внутренней связки может иногда ходить, хотя и с осторожностью. Полный разрыв связки распознать нетрудно. Больной жалуется, что при попытке нагрузить ногу, колено прогибается внутрь. Сустав содержит умеренное количество жидкости (гемартроз) — кровь через разрыв наружного слоя просачивается, окрашивая подкожную клетчатку. Патогномоничным симптомом для полного разрыва является значительное патологическое наружное отклонение голени, обнаруживаемое при исследовании устойчивости сустава. В свежих случаях патологическая боковая подвижность бывает больше, чем в несвежих. Через некоторое время боковое раскачивание голени может уменьшиться вследствие рефлекторного мышечного напряжения, если разорвана только одна боковая внутренняя связка. Попытка произвести пассивное отведение в коленном суставе вызывает сильные боли с внутренней стороны сустава. Обширное боковое раскачивание голени в коленном суставе при свежем и несвежем повреждении указывает на двойной разрыв связок — внутренней боковой и передней крестообразной.
Разрыв передней крестообразной связки (и задней), а также мениска может произойти как при полном, так и при частичном разрыве внутренней боковой связки. Триада повреждения внутренней боковой связки, передней крестообразной и внутреннего мениска довольно обычна и требует внимательного исследования всякий раз, когда повреждена внутренняя боковая связка, а в несвежих случаях, когда поврежден внутренний мениск.
Разрыв наружной боковой связки. Связка прикреплена проксимально выше наружного мыщелка бедренной кости, над ямкой для сухожилия подколенной мышцы, дистально — к головке малой берцовой кости. Она находится в тесных отношениях с двуглавой мышцей бедра, сухожилие которой вместе с илиотибиальным трактом укрепляет ее. Повреждения наружной боковой связки менее обычны, чем внутренней; они возникают при форсированном приведении голени в коленном суставе или ударе, нанесенном в область колена изнутри. Разрыв связки может произойти в любом месте, но в области ее нижнего прикрепления он встречается чаще всего. Иногда вместо разрыва связки отрывается фрагмент головки малой берцовой кости, то место, где прикрепляется наружная связка. Диагноз может быть поставлен по появлению болей и болезненной чувствительности к давлению на одном из концов связки, при попытке произвести пассивное приведение голени и ощупывание. Боковая неустойчивость при нагрузке обнаруживается при полном разрыве связки, который довольно часто осложняется параличом общего малоберцового нерва.
Разрывы внутренней и наружной боковых связок, возникающие при соответствующем направлении удара в область коленного сустава, могут осложняться переломом мыщелков большой берцовой кости — наружного — при разрыве внутренней боковой связки и внутреннего — при повреждении наружной. Иногда перелом мыщелка наступает раньше, чем порвется боковая связка, тогда связка может остаться целой, т. е. не разорваться.
Разрыв внутреннего мениска. Чаще всего встречается типичное, продольное повреждение, при котором отрывается средняя часть мениска, а концы, передний и задний, остаются неповрежденными; называют его разрывом по типу «ручки лейки». Поперечные разрывы переднего или заднего рога также довольно часты. Поперечные разрывы в центре мениска, под внутренней боковой связкой, встречаются реже.
Часть мениска, оторванная при повреждении, может сместиться и занять в суставе неправильное положение, ущемившись между суставными поверхностями большой берцовой и бедренной костей. Ущемление блокирует сустав в вынужденном положении, согнутом. Отрыв и ущемление переднего рога внутреннего мениска блокируют коленный сустав так, что конечные 30° разгибания делаются невозможными, ущемление при разрыве по типу «ручки лейки» ограничивает последние 10—15° разгибания. Блокада сустава при ущемлении разорванного мениска не ограничивает сгибания коленного сустава. Оторванный задний рог очень редко блокирует коленный сустав.
Блокада сустава бывает обычно временной; разблокирование восстанавливает все движения в суставе. Разрывы переднего рога и по типу «ручки лейки» протекают нередко с рецидивирующими блокадами, возникающими при ротации голени, т. е. при том же механизме, при котором наступил разрыв. Иногда колено «выскакивает», по словам больного, без известной причины при ходьбе по ровной поверхности и даже в постели, во сне. Смещение оторванного заднего рога вызывает у больного иногда ощущение «подгибания» коленного сустава.
Разрыв мениска сопровождается выпотом в коленном суставе, который появляется через несколько часов после повреждения; он обусловлен сопутствующим повреждением синовиальной оболочки сустава. Последующие рецидивы атак блокады и «подгибания» также протекают с выпотом в суставе; чем чаще происходят блокады и «подгибания», тем меньше последующая транссудация в суставе. Может наступить такое состояние, когда после привычной блокады выпот уже не определяется.
При первичном повреждении мениска очень важно дифференцировать травматический синовит от травматического гемартроза, так как последний подразумевает наличие серьезного сопутствующего повреждения связок или кости. Разрыв мениска, как уже упоминалось, может сочетаться с повреждением внутренней боковой связки и передней крестообразной.
Разрыв связки, фиксирующей внутренний мениск (венечной связки) может произойти без повреждения самого мениска. Оторванный мениск при разгибании коленного сустава может ущемиться между суставными поверхностями и подвергнуться в ущемленном состоянии раздавливанию. Ненормальный контакт оторванного и смещенного мениска с суставными поверхностями обусловливает обычно появление хондропатии мыщелков бедра и большой берцовой кости.
Клинические симптомы разрыва фиксирующей связки такие же, как при повреждении тела мениска. При согнутом коленном суставе пассивное вращение голени по отношению к мыщелкам бедра заметно увеличено, передняя борозда колена над суставной щелью углублена; разгибание сустава иногда проталкивает оторванный мениск вперед, и он тогда легко прощупывается как небольшое выпячивание. Дистракция коленного сустава при разрыве венечной связки, фиксирующей мениск, вызывает боли, сжатие уменьшает их.
Неподвижный внутренний мениск. Он развивается в результате дегенеративных изменений в теле мениска и в фиксирующих его связках. Мениск, утративший подвижность, подвергается при крайних степенях движений в коленном суставе хроническому травмированию; в нем при резкой наружной ротации голени и при переразгибании появляются мелкие трещины. Заболевание присуще среднему возрасту; проявляется оно болями с внутренней стороны сустава, возникающими и усиливающимися при упражнениях. Болезненность локализуется изнутри, по середине суставной щели; в этом месте иногда определяется припухлость, симулирующая кисту, очень редко встречающуюся во внутреннем мениске. Иногда в суставе обнаруживается небольшой выпот. Полное разгибание сустава, наружная ротация и отведение голени в коленном суставе вызывают боли с внутренней стороны в области суставной щели.
Разрыв наружного мениска . В нормальных условиях наружный мениск подвижен; он совершает при сгибании и разгибании коленного сустава известный размах движений. Венечная связка его свободна и в противоположность внутреннему мениску задний рог не фиксирован. Вследствие этого наружный мениск скользит одновременно с движением в суставе кпереди и кзади по плоской суставной поверхности большой берцовой кости.
Разрыв наружного мениска возникает по тому же механизму, что и внутреннего, с той лишь разницей, что ротационное движение голени совершается в противоположном направлении, т. е. не кнаружи, а кнутри. У взрослых разрыв наружного мениска встречается редко, зато у детей старшего возраста и у подростков, у которых «внутренние повреждения» коленного сустава, вообще говоря, редки, наружный мениск разрывается относительно часто.
Механизм, вызывающий повреждение, установить довольно трудно, так как насилие бывает иногда настолько незначительным, что быстро забывается. Блокада сустава при разрыве наружного мениска наступает редко, а если и наступает, то не сопровождается выпотом в суставе. Коленный сустав в таких случаях бывает, согнут до прямого угла или больше этого, но больной обычно может разблокировать его сам. Он отмечает, что при сгибании сустава, особенно с одновременной внутренней ротацией голени, ощущается «щелкание» в суставе.
Неопределенная и малохарактерная симптоматология разрыва наружного мениска усложняется непостоянным и неопределенным болевым ощущением не над наружной, а над внутренней частью сустава. Поэтому важно помнить, что, несмотря на болевые ощущения над внутренней частью сустава, болезненность от надавливания и боли при движениях больной ощущает с наружной стороны коленного сустава, т. е. они соответствуют подлинному местонахождению повреждения. Сплошной наружный мениск (дисковидный мениск). Щелкание при движениях коленного сустава, которое пытаются обычно связать с повреждением, может наблюдаться при изменениях, не имеющих к нему никакого отношения. В частности, щелкание в коленном суставе наблюдается при сплошном (дисковидном) наружном мениске — редкой врожденной аномалии развития. Наружный мениск вместо серповидной формы дискообразен, утолщен и не фиксирован в заднем отделе. При сплошном наружном мениске головка малой берцовой кости расположена необычно высоко. Симптомы сплошного наружного мениска появляются в детском возрасте, между 6 и 14 годами, хотя они могут возникнуть впервые у взрослого. В последнем случае привлекает к нему внимание какое-нибудь случайное повреждение. Типичным признаком заболевания является слышимый и прощупываемый приглушенный шум удара, возникающий в момент сгибания и разгибания коленного сустава.
Остеоартроз коленного сустава довольно обычен. В одних случаях он начинается в надколенно-бедренном отделе сустава, в других— в большеберцово-бедренном. Артрозу обычно предшествует хондромалация надколенника (при надколенно-бедренном остеоартрозе) или мыщелка бедра (при большеберцово-бедренном). В пожилом возрасте остеоартроз — двусторонний, у молодых он обычно поражает один из коленных суставов в результате преждевременного его износа. Причинами раннего большеберцово-бедренного остеоартроза могут быть внутрисуставные переломы, излеченные с неровной суставной поверхностью, околосуставные переломы, сросшиеся с нарушением оси ноги, разрывы мениска, даже если мениск был удален, воспалительные и другие заболевания
Иногда в процессе постарения сустава преобладают изменения мягких тканей, воспаляется синовиальная оболочка, затем утолщается и сморщивается. Разрастаются синовиальные ворсины, напоминающие виллозную пролиферацию при ревматоидном артрите, но другие суставы при этом не поражены и поэтому нет основания причислять такое заболевание коленного сустава к ревматоидному артриту.
Клиническая симптоматология зависит от фазы остеоартроза. В течение остеоартроза боли постепенно усиливаются, и нарастает ограничение подвижности. Очень часто наиболее интенсивные боли появляются при первом разгибании сустава, после сидения и снижаются после упражнений. Если синовиальная оболочка воспалена, то боли после упражнений могут усиливаться. Ущемления необычны для остеоартроза, но если гипертрофированная синовиальная оболочка образует ворсины, то последние, ущемляясь между суставными поверхностями, могут вызывать внезапные острые боли, подгибание коленного сустава и рефлекторную мышечную фиксацию (а не блокаду!) в положении небольшого сгибания сустава. Попытка выпрямить колено крайне болезненна, в суставе вскоре появляется умеренный выпот.
На ранних стадиях ощущается при движениях сустава нежная крепитация, свидетельствующая о поражении суставного покровного хряща. При разрушении суставного хряща нежная крепитация сменяется грубым трением эродированных суставных поверхностей.
2. Основные методики лечения:
· Активно-пассивные упражнения.
Цель — разрыв рефлекторной болевой цепи. Выполняя упражнения, пациент расслабляет мышцы разгруженной в подвесах конечности.
Показания – наличие болевого синдрома, наличие контрактуры сустава с выраженным мышечным компонентом.
Применяются подвесы для тазобедренных, коленных, плечевых суставов:
— болевой синдром на фоне коксартроза, пояснично-крестцового остеохондроза, сакроилеита;
— расслабление сгибателей и разгибателей, приводящей и отводящей мускулатуры тазобедренного сустава;
— болевой синдром при артрозах коленных суставов различной этиологии с целью расслабления мышечно-связочного аппарата вокруг коленного сустава;
— напряжение мышц воротниковой зоны при остеохондрозе шейного и грудного отделов позвоночника;
— плече-лопаточные периартриты.
· Корригирующие подвесы, блоки, укладки.
Используется: Частичное подвешивание, Корригирующий подвес Подвесы и блоки при контрактурах суставов.
Показания:
-сакроилеиты;
-синдром грушевидной мышцы;
-спондилолистезы поясничных позвонков;
-кифозы грудного, поясничного отделов позвоночника;
— контрактуры суставов.
· Разгрузка суставов вытяжением.
Показания:
— болезнь Пертеса (1-3 стадия) у детей;
— асептические некрозы головки бедра у взрослых.
· Выполнение активных упражнений в облегченном положении.
Показания:
— ослабленные мышцы на фоне парезов конечностей;
— длительная иммобилизация.
3. Упражнения для коленного сустава (комплекс № 1)
Каждое упражнение делать минимум 5 раз.
Сидя на столе
1. Сесть на столешницу стола. Сидеть прямо. Поболтать ногами с умеренной амплитудой движений. Это упражнение делать как можно чаще.
2. В том же положении. Поднять ногу и подержать ее 3 секунды параллельно полу. Стопа при этом под прямым углом к голени. Поменять ногу. При выполнении этого упражнения нужно почувствовать напряжение, а мышцах бедра и голени.
Лежа на полу в положении на спине
5. «Малый велосипед». Согнуть обе ноги в коленях, стопы на полу. Правую ногу привести к животу коленом, затем выпрямить ее и медленно опустить на пол и вновь привести ко второй ноге. Стопа при этом всегда под прямым углом. Ноги менять.
6. «Большой велосипед». Крутить ногами, как при езде на велосипеде. Выполнять сначала медленной потом быстрее; медленнее — быстрее. Все время обращать внимание на напряжение в мышцах бедра.
7. Согнуть ногу в колене, обхватить бедро рукой и подтянуть к животу. Вытянуть колено (стопа под прямым углом, «натягивать» пятку). Почувствовать напряжение в мышцах. Подержать так 5-8 секунд. Опустить пяткой на пол, затем вытянуть ногу. Ноги менять одну за другой. Вторую ногу, которая на полу, стараться не сгибать.
Лежа на боку, с маленькой подушкой под щекой.
10. и 11. Те же упражнения на левом боку.
Лежа на животе
12. Лежа на животе, сгибать попеременно ноги в коленях. Следить, чтобы таз не отрывался от пола.
13. В том же положении согнуть так же ногу в колене и подержать 5-Ю секунд. Менять ноги.
4. Упражнения для коленного сустава (комплекс № 2)
Каждое упражнение делать минимум 5 раз
1. Положение лежа на спине, ноги вытянуты, расслаблены. На счет «раз-два» нога сгибается в каленной суставе до максимума, стопа при этом скользит по подстилке. На счет «три» нога сгибается в тазобедренном суставе и руками прижимается к туловищу (спину от пола не отрывать). На счет «четыре-пять» удерживаем ногу. На счет «шесть» опускаем стопу на пол. На счет «семь-восемь» — выпрямляем ногу. То же самое движение повторяется другой ногой. Повторить 10-15 раз.
2. Положение лежа на спине, ноги согнуты. Согнутая нога отрывается от пола и с помощью рук прижимается к груди и удерживается в таком положении несколько секунд, затем опускается. Та же движение повторяется другой ногой. Повторить 10 раз.
4. Положение лежа на спине, ноги вытянут. Вытянуть руки вперед и постараться поднять голову и верхнюю часть туловища на высоту 20 си от пола, затем опустить. Повторить 10 раз.
6. Положение лежа на животе. Поочередно сгибаем ноги в коленных суставах, стараясь достать пяткой ягодицу — Бедра от пола не отрывать. Можно выполнять с нагрузкой (на стопы одеваются мешочки с песком или специальные гантели). Повторить от 20 до 50 раз.
7. Положение сидя на полу. Ноги выпрямлены. Обхватываем руками стопы и максимально наклоняемся вперед, стараясь коснуться лбом ног. Коленные суставы при этом не сгибать. Задержаться в этом положении сколько возможно. Вернуться в исходное положение. Ноги встряхнуть. Повторить 3-5 раз.
8. Положение сидя на полу. Сгибаем ногу в коленном суставе, обхватываем столу обеими руками, отрываем ногу от пола и стараемся выпрямить, не разжимая рук. Удерживаем в таком положении сколько возможно. Возвращаемся в исходное положение. Повторяем то же самое другой ногой.
Заключение
Важную роль в лечении заболеваний опорно-двигательного аппарата играют физические упражнения — специально организованные с определённой целью и строго дозированные движения. Они являются одним из важных факторов, поддерживающих жизнедеятельность здорового человека и стимулирующих восстановительные и компенсаторные механизмы в организме у человека больного, так как через систему центральных регуляций вовлекаются все приспособительные процессы для обеспечения гомеостаза.
Регулярное выполнение физических упражнений создаёт доминантные очаги возбуждения в коре головного мозга, что по механизму отрицательной индукции приводит к подавлению очагов застойного возбуждения, т.е. ликвидирует «болевые пункты».
Физические упражнения предупреждают развитие атрофий и дегенеративных изменений в тканях и органах.
В выборе методики ЛФК необходимо учитывать ряд факторов. Характер и тяжесть травмы, стадию патологического процесса, физическое и психическое состояние больного, его физическую подготовку. Комплекс упражнений должен составляться строго индивидуально с учётом фазы процесса.
Лечебная физкультура является важным методом восстановления функции суставов при артрозе. Применение дозированных физических упражнений снижает боль, улучшает подвижность сустава, уменьшает мышечное напряжение, повышает тонус ослабленных мышц, усиливает питание тканей сустава, улучшает функциональные способности больного.
Лечебная физкультура обязательно должна проводиться с учётом характера поражения сустава, стадии патологического процесса, общего состояния больного. Желательно, проведение ЛФК под контролем опытного инструктора, или после консультации специалиста. Следует помнить, что в нашем организме вообще, и в опорно-двигательном аппарате, в частности, всё взаимосвязано. Если страдает один сустав, то это обязательно приведёт к изменениям, прежде всего в позвоночнике и в смежных суставах. Поэтому, назначая комплекс упражнений больному, необходимо учитывать эти изменения.
Список использованной литературы
2. В.Л. Карпмана – спортивная медицина, — Москва: Физкультура и спорт, 2000 г., — 304 с.
4. Попов С. Н., Иванова Н. Л. К 75-летию кафедры лечебной физической культуры, массажа и реабилитации РГУФК/ Физкультура в профилактике, лечении и реабилитации № 3, 2003 г.
5. Епифанов В. А. Лечебная физическая культура и спортивная медицина. Учебник. – Москва: Медицина 1999 г., 304 с.
| Видео (кликните для воспроизведения). |
Источники:
- Большая медицинская энциклопедия в 29 томах + указатели (комплект из 30 книг). — Москва: Гостехиздат, 2014. — 960 c.

Приветствую вас! на нашем ресурсе. Я Сергей Кондратов. Я уже более 8 лет работаю травматологом. Я считаю, что являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.