013. Сукуссия суставов позволяет определять все перечисленное, кроме
а) обычного (нормального) количества синовиальной жидкости в здоровом суставе б) наличия крови при гемартрозе
в) наличия синовиальной жидкости при выраженном синовите
г) наличия небольшого количества жидкости в больном или травмированном суставе
д) наличия гноя в полости сустава при артрите
а) щадящую хромоту
б) нещадящую хромоту в) «утиную» походку
г) подпрыгивающую
015. Нарушение подвижности в суставе принято характеризовать
а) как анкилоз
б) как контрактура
в) как ригидность
г) как патологическая подвижность
д) все правильно016. Отведение и приведение конечностей — это движения
а) в сагитальной плоскости
б) во фронтальной плоскости в) в аксиальной плоскости
г) внутреннее движение вокруг продольной оси
д) наружное движение вокруг продольной оси
017. Разгибание и сгибание конечности — это движения
а) в сагитальной плоскости б) во фронтальной плоскости
в) в аксиальной плоскости
г) внутреннее движение вокруг продольной оси
д) наружное движение вокруг продольной оси
018. В нормальном (здоровом) коленном суставе не возможно движение
а) сгибание — 130°
б) разгибание — 180°
в) переразгибание — 15°
г) отведение — 20° д) ротация (в положении сгибания) до 15°
019. В нормальном (здоровом) тазобедренном суставе не бывает движений
а) сгибания — 130°
б) ротации внутренней — 90°
в) ротации наружной — 90°
г) разгибания — 45°
д) отведения — 70°020. В нормальном (здоровом) голеностопном суставе не возможно движение
а) тыльное сгибание — 20°
б) подошвенное сгибание — 45°
в) супинация — 30°
г) пронация — 20°
д) ротация — 45°021. При параличе мышц тазобедренного сустава
а) нет сгибательной контрактуры бедра
б) нет активного приведения бедра
в) нет активного отведения бедра
г) нет активного разгибания бедра д) нет активной ротации бедра
022. При паралитической деформации коленного сустава не бывает
а) сгибательной контрактуры голени
б) X-образного искривления сустава вследствие подвывиха голени назад
в) рекурвации коленного сустава из-за паралича мышц сгибателей
г) сгибательных контрактур тазобедренного и голеностопного суставов
д) Y-образного искривления за счет поражения полусухожильной,
полуперепончатой мышц, а также мышцы, натягивающей апоневроз023. При параличе мышц голени не развиваются
а) паралитическая вальгусная стопа
б) паралитическая конская стопа
в) паралитическая косолапость
г) паралитическое удлинение конечности д) паралитическая пяточная стопа
024. Рентгенографическое исследование дает возможность установить перечисленное, кроме
а) наличия костных переломов и степени их консолидации
б) характера смещения отломков
в) изменения структуры костной ткани
г) степени регенерации поврежденного хряща д) разрывов крупных сухожилий,
наличия свободного газа и жидкости в полостях, мягкотканных опухолей
1. Гематокрит в норме составляет в пределах
1. 26-30%
2. 36-42%
+3. 45-48%
4. 49-52%
5. 53-58%
2. Уровень общего белка в крови в норме составляет
1. 25-30 г/л
2. 32-40 г/л
3. 45-52 г/л
4. 56-63 г/л
+5. 66-85 г/л
3. Посттравматическая гипопротеинемия обусловлена всем перечисленным, кроме
1. кровопотери
2. аутогемоделюции
+3. усиления анаболического процесса
4. потребления белка при синдроме ДВС
5. нарушения процессов дезаминирования в печени
4. Повышение концентрации мочевины в крови и моче у больных после травмы наиболее выражено
1. на 1-е сутки
+2. на 2-и сутки
3. на 5-е сутки
4. на 7-е сутки
5. на 9-е сутки
5. При тяжелой травме следующее содержание лактата в крови в прогностическом значении является критическим
1. 0.5-1.5 ммоль/л
2. 3-5 ммоль/л
3. 6-7 ммоль/л
+4. 8-10 ммоль/л
5. 10-12 ммоль/л
6. Активность калликреин-кининовой системы крови при тяжелых повреждениях проявляется
+1. сокращением гладких мышц
+2. расслаблением гладких мышц
+3. расширением просвета кровеносных сосудов
+4. снижением кровяного давления
7. При неосложненном клиническом течении травматической болезни концентрация мочевины в крови нормализуется
1. на 5-е сутки
2. на 10-е сутки
+3. на 15-е сутки
4. на 20-е сутки
5. на 25-е сутки
1. на 50%
2. на 100%
3. на 150%
+4. на 200%
5. на 300%
9. Ударный объем сердца у здорового человека составляет
1. 35-40 мл
+2. 55-90 мл
3. 60-120 мл
4. 80-140 мл
5. 100-150 мл
10. Минутный объем сердца в норме равен
1. 1.5-2.5 л/мин
2. 2.0-3.5 л/мин
3. 3.5-4.5 л/мин
+4. 4.0-6.0 л/мин
5. 6.0-7.0 л/мин
11. Объем циркулирующей крови (ОЦК) составляет в норме
1. 60-57 мл/кг
2. 70-65 мл/кг
+3. 82-75 мл/кг
4. 94-105 мл/кг
5. 110-140 мл/кг
12. Общее периферическое сопротивление (ОПС) составляет в норме
+1. 1200-2500 дин/сґсм5
2. 2700-3000 дин/сґсм5
3. 3000-3500 дин/сґсм5
4. 3200-4000 дин/сґсм5
5. 3500-4500 дин/сґсм5
13. Венозное давление поддерживают все перечисленные факторы, кроме
1. давления и кровотока в капиллярах
2. внутриплеврального давления
3. внутрибрюшного давления
+4. внутрикостного давления и давления в лимфатической системе
14. Центральное венозное давление при нормоволемии равно
1. 30-45 мм вод. ст.
+2. 50-120 мм вод. ст.
3. 130-150 мм вод. ст.
4. свыше 160 мм вод. ст.
5. свыше 200 мм вод. ст.
15. Развитие диссеминированного внутрисосудистого свертывания (ДВС) в основном связано со всем перечисленным, кроме
1. обширной травмы мягких тканей и скелета
2. массивных гемотрансфузий
+3. трансфузий крови со сроком хранения от 2 до 3 дней в объеме 15% ОЦК больного
4. активации калликреин-кининовой системы
5. замедления кровотока
16. Клинически ось нижней конечности проходит через все следующие образования, исключая
1. передне-верхнюю ось подвздошной кости
+2. наружный край надколенника
3. внутренний край надколенника
4. середину проекции голеностопного сустава
5. первый палец стопы
17. Клинически ось верхней конечности проходит через все следующие образования, кроме
+1. акроминального отростка лопатки
2. середины проекции головки плечевой кости
3. центра головчатого возвышения плеча
4. головки лучевой кости
5. головки локтевой кости
18. Суммарная длина нижней конечности включает в себя расстояние от передней верхней ости таза
1. до большого вертела бедра
2. до суставной щели коленного сустава
3. до края наружной лодыжки
+4. до пяточного бугра
19. Суммарная длина верхней конечности измеряется от акроминального отростка
1. до середины проекции головки плеча
2. до наружного мыщелка
3. до шиловидного плеча отростка лучевой кости
4. до конца третьего пальца
+5. до конца пятого пальца
20. Линия и треугольник Гютера применяется при исследовании нормального локтевого сустава. Для его определения необходимо знать все перечисленные ориентиры, кроме
+1. оси плеча
2. расположения надмыщелков
3. расположения вершины локтевого отростка
4. при разгибании указанные три точки (надмыщелки и локтевой отросток) составляют прямую линию
5. при сгибании указанные три точки составляют равнобедренный треугольник
21. Линия Розер-Нелатона применяется при исследовании нормального тазобедренного сустава. Ее определяют все перечисленные образования, кроме
1. точки верхней подвздошной кости
2. точки седалищного бугра
+3. точки большого вертела при сгибании бедра под углом в 135°C, которая располагается выше этой линии
4. точки большого вертела при сгибании бедра под углом в 135°C, которая располагается на этой линии
1. горизонтальной линии, проведенной через большой вертел у больного, лежащего на спине
2. из точки на верхней ости подвздошной кости опускается перпендикуляр
+3. соединяют вершину большого вертела с верхней остью подвздошной кости, получают равнобед. треугольник
23. Линия Шумахера при патологии тазобедренного сустава
1. проходит через точку на вершине большого вертела
2. проходит через точку на передней верхней ости подвздошной кости
+3. проходит ниже пупка, если линия соединяет точки А и Б
4. проходит через пупок или чуть выше его, если линия соединяет точки А и Б
24. При патологии тазобедренного сустава линия лонного сочленения, соединяющая точку на вершине большого вертела с точкой на вершине лонного сочленения горизонтальной линией
1. перпендикулярна к оси туловища
+2. не перпендикулярна к оси туловища
3. составляет с осью туловища угол более 70°C
1. определяют точки над вершинами обоих вертелов
2. определяют точки над вершинами обоих вертелов остей таза
3. соединяют горизонтальными линиями две пары этих точек
4. получают параллельные прямые
+5. параллельных прямых не получается
26. Перкуссия не позволяет выявить
1. наличия жидкости в полости очага или сустава
2. наличия газа в полости или суставе
3. степени срастания переломов длинных трубчатых костей
+4. степени кровоснабжения конечностей
5. наличия больших полостей в эпифизах или метафизах конечностей
27. Сукуссия суставов позволяет определять все перечисленное, кроме
+1. обычного (нормального) количества синовиальной жидкости в здоровом суставе
2. наличия крови при гемартрозе
3. наличия синовиальной жидкости при выраженном синовите
4. наличия небольшого количества жидкости в больном или травмированном суставе
5. наличия гноя в полости сустава при артрите
28. При истинном костном, функционально выгодном анкилозе коленного сустава походка человека определяется перечисленными терминами, исключая
1. щадящую хромоту
+2. нещадящую хромоту
3. «утиную» походку
4. подпрыгивающую
29. Нарушение подвижности в суставе принято характеризовать
+1. как анкилоз
+2. как контрактура
+3. как ригидность
+4. как патологическая подвижность
30. Отведение и приведение конечностей — это движения
1. в сагитальной плоскости
+2. во фронтальной плоскости
3. в аксиальной плоскости
4. внутреннее движение вокруг продольной оси
5. наружное движение вокруг продольной оси
31. Разгибание и сгибание конечности — это движения
+1. в сагитальной плоскости
2. во фронтальной плоскости
3. в аксиальной плоскости
4. внутреннее движение вокруг продольной оси
5. наружное движение вокруг продольной оси
32. В нормальном (здоровом) коленном суставе не возможно движение
1. сгибание — 130°
2. разгибание — 180°
3. переразгибание — 15°
+4. отведение — 20°
5. ротация (в положении сгибания) до 15°
33. В нормальном (здоровом) тазобедренном суставе не бывает движений
1. сгибания — 130°
2. ротации внутренней — 90°
3. ротации наружной — 90°
4. разгибания — 45°
+5. отведения — 70°
34. В нормальном (здоровом) голеностопном суставе не возможно движение
1. тыльное сгибание — 20°
2. подошвенное сгибание — 45°
3. супинация — 30°
4. пронация — 20°
+5. ротация — 45°
35. При параличе мышц тазобедренного сустава
1. нет сгибательной контрактуры бедра
2. нет активного приведения бедра
3. нет активного отведения бедра
+4. нет активного разгибания бедра
5. нет активной ротации бедра
36. При параличе мышц голени не развиваются
1. паралитическая вальгусная стопа
2. паралитическая конская стопа
3. паралитическая косолапость
+4. паралитическое удлинение конечности
5. паралитическая пяточная стопа
37. Рентгенографическое исследование дает возможность установить перечисленное, кроме
1. наличия костных переломов и степени их консолидации
2. характера смещения отломков
3. изменения структуры костной ткани
+4. степени регенерации поврежденного хряща
5. разрывов крупных сухожилий, наличия свободного газа и жидкости в полостях, мягкотканных опухолей
38. При прочтении рентгенограммы нельзя определить
1. форму оси конечности, строение кортикального и губчатого слоев
2. форму и ширину, симметрию суставной щели
+3. форму и характер прикрепления мышц и степень их развития
4. состояние росткового слоя и ядер окостенения
5. наличие кист, полостей, секвестров
39. В ортопедии и травматологии получили распространение все перечисленные методы исследования, исключая
1. рентгенографию
2. рентгеноскопию
3. контрастную рентгенографию
4. магнитно-полюсную контрастную рентгенографию
+5. томографию
40. Радиоизотопная диагностика, основанная на различном избирательном поглощении радиоактивных изотопов нормальной и опухолевой костной тканью, не показана
1. при подозрении на первичную злокачественную опухоль при наличии нормальной рентгенограммы
2. при дифференциальной диагностике нормальной и злокачественной костной тканью
3. при уточнении места расположения опухолевого процесса
4. при сканировании трудных для R-графического выявления областей скелета — грудины, ребер, лопатки
+5. при установлении степени срастания костной ткани
41. Обычное рентгенологическое исследование дает возможность выявить всю перечисленную патологию, кроме
1. перелома или трещины кости
2. вывиха, подвывиха фрагментов сустава
3. костной опухоли
4. мягкотканной опухоли
+5. повреждения хрящевой ткани
42. При чтении рентгенограммы необходимо обращать внимание на все перечисленное, за исключением
1. плотности рентгенологического рисунка кости (остеопороз, остеосклероз)
2. нарушения кортикального и последующего слоев кости
3. состояния окружающих кость тканей
4. изменения оси, формы костного органа
+5. степени плотности (засветки) полей рентгенограммы вне исследуемого органа
43. Рентгенодиагностика переломов позвоночника основывается на всех перечисленных признаках, кроме
1. снижения высоты тела позвоночника
2. изменения оси позвоночника, исчезновения естественных изгибов (лордоз, кифоз)
3. нарушения кортикального слоя верхней замыкательной пластинки тела
+4. степени смещения межпозвоночного диска
5. наличия гематомы в мягких тканях и тела позвонка
44. Ориентиром при счете позвонков на спондилограмме шейного отдела является
1. основание черепа
2. остистый отросток 1-го шейного позвонка
+3. зуб 2-го шейного позвонка
+4. остистый отросток 2-го шейного позвонка
45. Отправными точками при счете ребер на рентгеновском снимке грудной клетки являются все перечисленные ориентиры, исключая
1. 1-е ребро и ключицу
2. контуры сердца
3. нижний угол лопатки
+4. реберную дугу
5. 12-й грудной позвонок
46. Основное лечение в диагностике медиального перелома шейки бедра имеет укладка при рентгенограмме
+1. передне-задняя
2. боковая (профильная)
+3. аксиальная
4. с ротацией бедра
47. Для выявления перелома зуба 2-го шейного позвонка следует производить рентгенографию, используя укладку
1. передне-заднюю через открытый рот
+2. боковую (профильную)
3. аксиальную
+4. при максимальном наклоне головы
48. Для рентгенологической диагностики разрывов крестцово-седалищных сочленений со смещением фрагментов в сагитальной плоскости основное значение имеет укладка по Драчуку
1. передне-задняя, но с разведением бедер
2. боковая, профильная, но с приведением к животу бедер
+3. кассета с пленкой устанавливается между ног и луч аппарата проходит через большое тазовое отверстие
4. положение больного на животе с разведенными бедрами
5. рентгеновский луч направляется под углом 45° по направлению к сочленениям
1. боковую проекцию в положении максимального сгибания
2. боковую проекцию в положении максимального разгибания
+3. аксиальную проекцию в положении ротации туловища
4. передне-заднюю проекцию с максимальными наклонами в сторону (в бок)
5. спондилограмму в вертикальном положении больного
50. Используя контрастную рентгенографию в отличие от классической, можно выявить
1. подвывих фрагмента мелкого сустава
2. повреждения хрящевой прослойки сустава
+3. секвестры в трубчатой кости
+4. скрытую полость в диафизе кости
51. При контрастной рентгенографии коленного сустава не представляется возможным определить
1. разрыв наружного мениска
2. разрыв внутреннего мениска
3. наличие суставной «мыши»
+4. разрыв крестообразных связок
52. Контрастная ангиография помогает точной диагностике всей перечисленной патологии, исключая
1. разрыв сосуда
2. обтурацию сосуда
3. сужение участка сосуда
4.
опухоли сосуда
+5. выявление рентгенонеконтрастного тела в массиве мышц
53. Чаще всего с применением пневмографии исследуется
1. плечевой сустав
2. локтевой сустав
+3. коленный сустав
4. тазобедренный сустав
5. голеностопный сустав
54. Томография костей помогает выявить все перечисленное, кроме
1. наличия перелома
2. отсутствия перелома
3. наличия костного срастания перелома
4. наличия ложного сустава и несросшегося перелома
+5. разрывов мышц, связок и сухожилий
55. Используя метод ядерно-магнитного резонанса, можно осуществить все перечисленное, кроме
1. диагностики перелома
2. диагностики вывиха
+3. исследования структуры кости
4. диагностики опухоли
5. выявления инородных тел и секвестров
56. Контрастная рентгенография костей не дает возможности
1. определить связь свищевых отверстий с костным органом
2. определить ход канала свищевого хода
3. диагностировать наличие скрытых костных полостей и кист
+4. определить сроки образования свищевых ходов, полостей и секвестров
5. диагностировать наличие костных и хрящевых секвестров и рентгеноконтрастных инородных тел
57. Контрастная рентгенография суставов не позволяет диагностировать
1. повреждение связочного аппарата сустава
2. разрывы менисков
3. наличие свободных внутрисуставных тел («суставных мышей»)
+4. наличие синовита и гемартроза
5. слипчатые процессы в суставе, облитерацию заворотов и бурс
58. Рентгеноконтрастное исследование свищей дает возможность выявить все перечисленное, кроме
1. связи мягкотканных свищей с костным органом
2. характера и топографии свищевого хода в мягких тканях и кости
3. наличия абсцессов и полостей в тканях
4. наличия секвестров и инородных тел в мягких тканях и кости
+5. причины и механизм образования свищевого хода
59. Рентгеноконтрастное исследование сосудов позволяет диагностировать все перечисленное, исключая
1. повреждение сосуда
2. тромбоз сосуда
3. образование аневризмы или варикоза сосуда
+4. повреждение нервов, сопровождающих сосуд
5. образование артерио-венозного соустья
60. При артропневмографии коленного сустава оптимальным давлением вводимого газа является
1. максимально достижимое
2. 50-100 мм рт. ст.
3. 110-130 мм рт. ст.
+4. 150-180 мм рт. ст.
5. 200-250 мм рт. ст.
61. Пневмографическое исследование рационально применять
1. при свежих переломах длинных трубчатых костей
2. при свежих переломах плоских костей
3. при свежих ранах и разрывах мышц
+4. при повреждении крупных сухожилий
5. при повреждении крупных нервных стволов
62. При термографическом методе исследования нижних конечностей в норме более высокую температуру имеют
1. стопа
2. область голеностопного сустава
3. нижняя треть голени
+4. средняя и верхняя треть голени
5. коленный сустав и нижняя треть бедра
63. Тепловидение или термографический метод исследования позволяет производить диагностику
1. свежего перелома длинной трубчатой кости
2. свежего ушиба или гематомы
3. разрыва связочного аппарата
+4. злокачественного опухолевого процесса или острого воспаления
5. свежего внутриполостного кровотечения
64. Пневмоскопическое исследование плевральной полости не позволяет обнаружить
1. повреждение плевры, ткани легкого
2. наличия в плевральной полости свободной жидкости
3. наличия слипчивого процесса, шварт плевры
4. воспалительные изменения висцеральной или париетальной плевры
+5. проявления синдрома «шокового легкого»
65. При лапароскопии брюшной полости невозможно определить
1. наличие свежей крови, гноя, экссудата, желудочного или кишечного содержимого
2. разрыва ткани печени и ее связок
3. разрыва ткани селезенки или ее капсулы
4. наличия забрюшинной гематомы
+5. язвенных эрозий желудка и кишки
66. Из перечисленных методов инструментального исследования в диагностике частичного повреждения ахиллова сухожилия следует в первую очередь применять
1. термографический
2. полярографический
+3. УЗИ (ультразвуковая допплерография)
4. электромиографический
67. УЗИ (ультразвуковое исследование) дает возможность выявить различные повреждения, кроме
1. разрыва хрящевой губы суставной поверхности лопатки
2. кальцификации дельтовидной мышцы
3. частичного разрыва икроножной мышцы
+4. перелома плоских костей
5. внутримышечной гематомы четырехглавой мышцы бедра
68. УЗИ (ультразвуковое исследование) мягких тканей плечевого пояса дает возможность выявить перечисленные повреждения, исключая[1]
1. разрыв дельтовидной мышцы
2. надрыв ротаторной манжетки (ротаторного кольца)
+3. разрыв стволов плечевого сплетения
4. атрофию подостной мышцы лопатки
5. разрыв акромиально-ключичного сочленения
69. При выявлении разрыва внутреннего мениска коленного сустава следует отдать предпочтение методу исследования
1. рентгенографическому
2. термографическому
+3. УЗИ
4. артроскопическому
5. артропневмографическому
70. Преимущества УЗИ состоят в перечисленном, исключая
1. простоту метода исследования
2. возможность одновременного сравнения данных исследования симметричной стороны
3. безопасность многочисленных исследований для больного
+4. безопасность многочисленных исследований для врача
5. дешевизну исследования
71. Применение УЗИ не показано
1. у больных с высокой температурой
+2. в области сегмента, закрытого гипсовой повязкой
3. в области обширного кровоизлияния в мягкие ткани
72. Показатель гемоглобина периферической крови в норме колеблется в пределах
1. 90-100 г/л
2. 110-115 г/л
+3. 120-160 г/л
4. 170-185 г/л
5. 190-210 г/л
73. Развитие диссеминированного внутрисосудистого свертывания сопровождается всем перечисленным, кроме
1. гипокоагуляции
2. гиперкоагуляции и гиперагрегации
+3. понижения активности тромбоцитов
4. повышения активности тромбоцитов, концентрации тромбина, образования тромбофибриновых свертков
5. геморрагии или явного кровотечения при наличии микросвертков фибрина в системе микроциркуляции
74. Диссеминированное внутрисосудистое свертывание крови в начальной стадии проявляется всем перечисленным, исключая
+1. геморрагический синдром, наличие острых язв желудочно-кишечного тракта
2. нарушение микроциркуляции в легких, почках, печени
3. острый канальцевый некроз почек
4. респираторную недостаточность
5. нарушение функции печени
75. Достоверным признаком диссеминированного внутрисосудистого свертывания является снижение фибриногена
+1. ниже 1.75 г/л
2. до 2.0 г/л
3. до 2.5 г/л
4. до 3.0 г/л
5. до 3.5 г/л
76. Потери фибриногена происходят
+1. в сгустках крови
+2. на фильтрах систем
+3. в сосудах микроциркуляции
+4. при контактах крови с серозными оболочками
77. К факторам, способствующим развитию нарушений гемостаза при острой кровопотере, относятся
+1. гиповолемия
+2. ацидоз
+3. агрегация форменных элементов, расстройство макро- и микроциркуляции
+4. тромбоцитопения разведения
78. Развитию диссеминированного внутрисосудистого свертывания при массивной и костной травмах способствует
1. снижение гемоглобина и гематокрита
2. анемия
3. лейкоцитоз
+4. накопление активного тромбопластина (тканевого, эритроцитарного)
79. При диагностике диссеминированного внутрисосудистого свертывания важное значение приобретает все перечисленное, кроме
+1. определения группы крови
2. тромбоэластографии
3. определения протромбинового времени
4. определения протромбинового индекса
5. определения концентрации антитромбина
80. Причинами гиперкалиемии может быть все перечисленное, исключая
1. быстрое восполнение объема циркулирующей крови консервированной кровью
2. массивные повреждения мягких тканей
3. местный ишемический гипертензионный синдром
4. сдавление мягких тканей
+5. множественные переломы костей, со смещением отломков
81. В норме парциальное давление кислорода в артериальной крови составляет
1. 110±6 мм рт. ст.
+2. 95±1 мм рт. ст.
3. 80±5 мм рт. ст.
4. 75±8 мм рт. ст.
5. 68±2 мм рт. ст.
82. В норме парциальное давление углекислого газа артериальной крови составляет
1. 20±4 мм рт. ст.
2. 26±2 мм рт. ст.
3. 30±5 мм рт. ст.
+4. 40±5 мм рт. ст.
5. 50±2 мм рт. ст.
83. Артериальная гипоксия у больных с травмой возникает вследствие
+1. альвеолярной гиповентиляции
+2. нарушения вентиляционно-перфузионных отношений
+3. внутрилегочного шунтирования венозной крови
84. Внутрилегочное шунтирование венозной крови составляет в норме
1. 1-3%
+2. 5-7%
3. 9-12%
4. 13-15%
5. 20-23%
85. Шоковый период травматической болезни характеризуется
+1. глюкозурией
+2. гипергликемией
+3. лактацидемией
86. Для неблагоприятного исхода гнойно-септических осложнений травматической болезни характерно
+1. развитие продолжительной умеренной гипергликемии
+2. гиперинсулинемии
+3. увеличение скорости глюконеогенеза
+4. лактоцидемия
87. Осмолярность является интегральным показателем активности
+1. катаболических процессов в организме
2. процесса транспортировки и утилизации кислорода в организме
3. процесса элиминации углекислого газа в организме
4. процесса анаэробного гликолиза
5. калликреин-кининовой системы крови
88. Гиперосмолярность крови и плазмы возникает при уровне
1. 120 мосмоль/л
2. 186 мосмоль/л
3. 295 мосмоль/л
+4. 310 мосмоль/л
5. 326 мосмоль/л
| Видео (кликните для воспроизведения). |
89. Гиперосмолярность крови определяется при уровне
1. 150 мосмоль/л
2. 210 мосмоль/л
3. 386 мосмоль/л
4. 605 мосмоль/л
+5. 1205 мосмоль/л
90. Осмотически активными веществами в крови и плазме являются все нижеперечисленные, кроме
1. мочевины
2. натрия и калия
3. глюкозы
4. лактата
+5. микроэлементов (железо, цинк, медь)
1. альбумина 5%
2. гемодеза
3. раствора Гартмана
+4. аминопептида
5. глюкозы 5%
92. Из применяемых для трансфузии растворов гиперосмотическими будут все нижеперечисленные, кроме
1. желатиноль
2. аминопептид
+3. интралипид 10%
4. гидролизат казеина
5. глюкоза 10%
93. У пострадавших с тяжелой механической травмой нарушаются следующие функции поджелудочной железы
+1. ферментообразования
+2. ферментовыведения
+3. переваривания в самой железе
94. Ферментообразовательная и ферментовыделительная функции поджелудочной железы у больных с травмой нарушаются вследствие всех перечисленных причин, исключая
1. гипоксию
2. ацидоз
3. дискинезию желчного пузыря и двенадцатиперстной кишки
+4. инактивацию протеаз поджелудочной железы
5. нарушение проходимости протоков
95. Так называемая «острая панкреатическая энзимопатия» у больных с травмой характеризуется
+1. активизацией кининовой системы
+2. активизацией протеолиза
+3. активизацией коагулопатии
+4. кардиотоксической реакцией
1. понижения артериального и портального кровотока печени до 30-40% от исходного
2. возникновения внутрипеченочной вазоконстрикции, сменяющейся застоем крови в печени и развитием ДВС
3. элиминации ферментов с гиперферментемией ЛДГ, АЛТ, АСТ
+4. уменьшения потребления АТФ и уменьшения проницаемости мембран
5. дистрофии гепатоцитов, развития холестаза и цитолиза
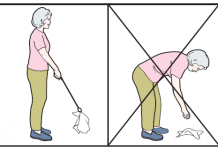
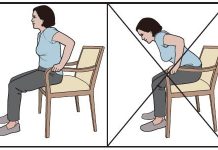
Определяется в крупных суставах: тазобедренных, коленных, голеностопных, плечевых и лучезапястных. С этой целью обследуемому предлагают продемонстрировать степень максимально возможного сгибания и разгибания в суставах. При этом необходимо отметить: а) чрезмерное разгибание («гипермобильность») суставов, особенно коленного и локтевого; б) уменьшение объема движения, связанное с индивидуальными анатомическими особенностями, повышением тонуса мышц или последствиями травмы (заболевания) сустава; в) «разболтанность» (нестабильность) сустава, сопровождающуюся частыми подвывихами и вывихами.
Объем движения в суставе – важный показатель при определении функциональной способности конечности. Измерение выполняется с помощью угломера, при этом необходимо исследовать два вида объема движения – активный и пассивный (табл. 1).
Активный объем является результатом работы мышц, ответственных за его выполнение.
Пассивный объем движения представляет собой результат приложения внешней силы (например, рука врача, массажиста). Как правило, пассивный объем движения на несколько градусов больше активного в физиологических границах, однако при измерении его нельзя доводить до болевых ощущений.
Таблица 1
Измерение объема движений в некоторых суставах
Сопоставление активного и пассивного объемов движения позволяет получать дополнительные данные, например о рефлекторном мышечном напряжении или отсутствии обеспечения полного объема движения соответствующим мышечным усилием.
ВНИМАНИЕ!
При патологических изменениях в области исследуемого сустава различие между активным и пассивным объемом движения может быть значительным.
Рис. 3. Исследование подвижности в суставах (расположение бранш)
Угломер прикладывают таким образом, чтобы неподвижная его бранша располагалась соответственно продольной оси проксимальной части конечности (неподвижное звено), а подвижная бранша – вдоль продольной оси дистальной части, выполняющей движение. Проксимальная часть должна быть достаточно фиксирована. Только при этих условиях становится невозможной во время исследования передача выполняемого движения соседним суставом (рис. 3).
Ось вращения угломера должна соответствовать оси движения исследуемого сустава (рис. 4).
Рис. 4. Схема углов движения в суставах:
а) верхней конечности; б) нижней конечности
Верхняя конечность
♦ Плечевой сустав: а) сгибание руки осуществляется с помощью дельтовидной мышцы (передняя ее часть), клювовидно-плечевой мышцы, двуглавой мышцы (короткая головка) и передней зубчатой мышцы; б) комбинированные движения в плечевом суставе (табл. 2).
Таблица 2
Углы движений в крупных суставах конечностей (норма)
Определение внутренней ротации плеча. Больной должен коснуться рукой спины (как можно выше) в межлопаточной области. При этом сравнивается степень подвижности обоих плеч.
Рис. 5. Исследования объема движений в плечевом суставе
Эти приемы позволяют определить относительное участие в движении лопатки и плечевой кости. Участие лопатки можно также определить по величине поднятия плеча.
Для точного измерения амплитуды отведения с участием лопаточно-плечевого сустава необходимо зафиксировать лопатку. Для этого врач (массажист) одной рукой придерживает нижнюю часть лопатки, а другой – пассивно и медленно отводит руку пациента. Нормальное отведение в лопаточно-плечевом суставе составляет 90°.
В норме в ротации плеча участвует и лопатка, и это движение составляет часть функций плеча, поэтому ротацию следует измерять по движению всего плечевого пояса. Нормальная дуга движения при внутренней ротации около 90°, при наружной ротации – 90°. В наружном вращении участвуют малая круглая и подостная мышцы; внутреннее вращение осуществляют подлопаточная мышца, большая круглая мышца и широчайшая мышца спины.
Разгибание в локтевом суставе происходит за счет трехглавой мышцы. Положение полного разгибания в суставе обозначается как 0°. Только у немногих людей недостает 5 или 10° до полного разгибания, а у некоторых – разгибание на 5 или 10° больше (рис. 6).
Рис. 6. исследования объема движений в локтевом суставе
ВНИМАНИЕ!
В сгибании и разгибании сустава участвуют плечелоктевой и плечелучевой суставы.
Пронация и супинация кисти и предплечья происходят в проксимальном и дистальном лучелоктевых суставах, а также в плечелучевом суставе. Обычно объем движения в этих суставах равен почти 180° (около 90° пронации и около 90° супинации). Супинация осуществляется за счет супинатора предплечья, а пронация – за счет круглого и квадратного пронаторов.
Движения запястья включают сгибание и разгибание, лучевое и локтевое отведение. Комбинация этих движений называется круговым движением запястья. Эти движения связаны с разной степенью подвижности лучезапястного и межзапястного суставов. К измерению объема движения запястья приступают при выпрямленных запястье и кисти по отношению к предплечью (0°). Обычно угол разгибания запястья составляет 70°, а сгибания – около 80–90°, считая от исходного положения (0°). Отклонение в локтевую сторону в среднем составляет 50–60° и почти на 20° больше, чем отклонение в лучевую сторону (рис. 7).
Рис. 7. Исследование объема движений в лучезапястном суставе
Рис. 8. исследования объема движений в пястнофаланговых суставах (а); в пястно-фаланговом суставе I пальца (б); в проксимальном межфаланговом суставе (в); в дистальном межфаланговом суставе (г); в межфаланговом суставе I пальца (д)
ВНИМАНИЕ!
Важным функциональным нарушением подвижности запястья является потеря или ограничение разгибания.
Подвижность и объем движений пальцев, включая пястно-фаланговые проксимальные и дистальные межфаланговые суставы. Подвижность пальцев определяется сначала как единое целое, а затем рассматривается подвижность каждого сустава в отдельности. Тест оценки функции пальцев – проверка способности больного сжать пальцы в кулак и полностью их разогнуть. Нормально сжатый кулак, получающийся при полном сгибании всех пальцев, оценивается как 100 %, а разогнутая ладонь – как 0 % кулака. Пястнофаланговые суставы пальцев сгибаются на 90—100°, считая от нормального среднего положения при разгибании (0°). Однако пястнофаланговый сустав I пальца сгибается только на 50°. Проксимальные межфаланговые суставы сгибаются на 100–120° а дистальные – на 45–90°, считая от исходного разогнутого положения (0°).
> В пястнофаланговом суставе возможна гиперэкстензия почти на 30°. В то же время в проксимальном межфаланговом суставе гиперэкстензия возможна не больше чем на 10°, а в дистальном, наоборот, возможна больше чем на 30°.
> Каждый палец можно отвести (раздвигание пальцев всей кисти) и привести (сдвинуть пальцы по направлению к III пальцу) при разогнутых пястнофаланговых суставах. Полный объем приведения-отведения в пястнофаланговом суставе составляет около 30–40°, но степень приведения и отведения меняется от сустава к суставу (рис. 8).
Нижняя конечность
Тазобедренный сустав обладает большой подвижностью. В нем возможны сгибание, разгибание, приведение, отведение, ротация. Угол между шейкой бедра и диафизом частично превращает угловые движения – сгибание, разгибание, приведение, отведение во вращательные движения головки бедра в суставной впадине.
Гиперэкстензия исследуется в исходном положении (и.п.) больного лежа на животе, врач фиксирует одной рукой таз, а другой – поднимает ногу больного. В норме гиперэкстензия бедра составляет 15°, если нога прямая, а таз и позвоночник неподвижны.
Наибольшая степень сгибания бедра получается, когда нога согнута в коленном суставе. Бедро может быть согнуто почти на 120° от среднего или разогнутого положения (0° или 180°), если конечность была предварительно согнута в коленном суставе до 90°, и удерживаться в таком положении врачом (массажистом). При прямой ноге напряжение подколенных мышц ограничивает сгибание в тазобедренном суставе таким образом, что угол между бедром и длинной осью тела будет не больше 90°.
Отведение и приведение исследуют в и.п. пациента лежа на спине, ноги прямые. Измеряют угол между воображаемой средней линией, служащей продолжением продольной оси туловища, и продольной осью ноги. Степень отведения возрастает, оно комбинируется со сгибанием и уменьшается при комбинации с разгибанием в тазобедренном суставе. Нормальный объем отведения в тазобедренных суставах при прямых ногах составляет 40–45° и ограничивается лобково-капсулярной связкой и средними порциями подвздошно-бедренных связок.
ВНИМАНИЕ!
Отведение может быть заторможено спазмом приводящих мышц при здоровом суставе.
Приведение прямых ног ограничено тем, что ноги прикасаются одна к другой, но приведение со сгибанием в тазобедренном суставе, позволяющим скрестить ноги, дает размах в 20–30° от среднего (исходного) положения.[6]
Нормальная ротация в тазобедренном суставе составляет: наружу около 45° и внутрь около 40°. Ротация наружу ограничена латеральным пучком подвздошно-бедренной связки, ротация внутрь – седалищно-капсулярной связкой. Объем ротации в тазобедренном суставе увеличивается при сгибании и уменьшается при разгибании в этом суставе.
ВНИМАНИЕ!
Ограничение внутренней ротации – самый ранний признак поражения сустава.
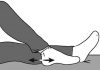
• Коленный сустав. В норме разогнутая конечность может составлять прямую линию (0° или 180°), а в ряде случаев и увеличиваться дополнительно на 15°. Угол разгибания измеряют между бедром и голенью. Затем измеряют объем активного или пассивного сгибания голени. В норме этот объем равен от 135° до 150°. Простой, но менее точный способ определения угла сгибания – по расстоянию между пяткой и ягодицей, когда ноги максимально согнуты в коленных суставах (рис. 10).
• Движения в голеностопном суставе почти полностью ограничиваются подошвенным сгибанием и разгибанием. От нормального положения покоя, при котором угол между голенью и стопой равен 90° (или 0°), в голеностопном суставе возможно разгибание на 20° и сгибание на 45° (рис. 11).
Рис. 9. исследование объема движений в тазобедренном суставе
Рис. 10. исследование объема движений в коленном суставе
Рис. 11. Исследование объема движений в голеностопном суставе
♦ Пронация и супинация стопы происходят обычно в подтаранном сочленении. При супинации стопа повернута подошвой внутрь, а при пронации – наружу. В подтаранном суставе возможны пронация на 20° и супинация на 30°, считая от нормальной позиции покоя (рис. 12).
♦ В плюснефаланговом суставе I пальца разгибание возможно на 80° и сгибание – на 35°. В плюснефаланговых суставах остальных пальцев объем сгибания-разгибания составляет 40° (рис. 13).[8]
♦ В проксимальных межфаланговых суставах разгибание дальше позиции, обозначенной 0°, невозможно, а сгибание достигает 50°. В дистальных межфаланговых суставах некоторых пальцев разгибание может достичь 30°, а сгибание 40–50° (рис. 14).
Рис. 12. Исследование объема движений в подтаранном суставе
Рис. 13. Исследование объема движений в плюснефаланговом суставе I пальца
Рис. 14. Исследование объема движений в проксимальных суставах стопы
Обследование шейной области следует начинать с определения объема пассивных и активных движений. В норме сгибание-разгибание возможно в пределах 130–160°, поворот в сторону – 80–90°, а наклон (ухо к плечу) – до 45°. Для того чтобы определить, не ограничен ли наклон головы в результате поражения верхнешейного или краниовертебрального уровня, фиксируют верхнешейный отдел одной рукой, а другой – наклоняют голову. При пассивных и активных наклонах, направленных на растяжение определенных групп мышц (при наклоне вправо – левых мышц и т. д.), возникает так называемый шейный симптом Ласега. Затем определяют реакцию на растяжение всех тканей шеи. Для этого нужно встать позади пациента, прижать ладони к его нижним челюстям таким образом, чтобы их можно было подтягивать кверху поверхностями III пальцев. Подушечки больших пальцев прижимают к затылку, слегка сгибая голову пациента. Поднимая легким усилием свои ладони с нижней челюстью пациента вверх, совершают легкое растяжение всех тканей шеи.
Суммарный объем сгибания позвоночника равен 160° (шейный отдел – 70°, грудной – 50° и поясничный – 40°), разгибания – соответственно 60°, 55° и 30°, боковых наклонов – 30°, 100° и 35°, вращения – 75°, 40° и 5° (М.Ф. Иваницкий).
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Остеофиты представляют собой разрастания костной ткани. Довольно часто костные разрастания протекают без каких-либо симптомов, и выявить их удается лишь после рентгенологического исследования. Остеофиты могут образовываться на поверхностях костей стоп и рук (
на их концевых участках
Остеофиты, как правило, формируются после травм средней и тяжелой степени, которые заканчиваются
переломами
позвоночник
. Нередко хроническое течение воспалительного процесса, который протекает в костной ткани, а также в окружающих тканях, способствует возникновению костных разрастаний.
Интересные факты
- Остеофиты также называют костными шпорами.
- Остеофиты могут возникать из костной ткани любого типа.
- Костные разрастания большого размера значительно ограничивать движения в пораженном суставе.
- В некоторых случаях остеофиты могут возникать после попадания в костную ткань опухолевых метастазов из других органов.
- Костные разрастания, как правило, имеют шиповидную или шилообразную форму.
- Остеофиты могут возникать на фоне сахарного диабета.
Что такое остеофит?
Выделяют следующие типы остеофитов:
- костные компактные;
- костные губчатые;
- костно-хрящевые;
- метапластические.
Костные компактные остеофиты Костные компактные остеофиты являются производными компактного вещества костной ткани. Компактное вещество представляет собой один из двух типов костной ткани, которая формирует кость. Компактное вещество костной ткани выполняет множество разных функций. Во-первых, данное вещество обладает значительной прочностью и способно выдерживать большие механические нагрузки. Компактное вещество является наружным слоем кости. Во-вторых, компактное вещество служит своеобразным хранилищем для некоторых химических элементов. Именно в компактном веществе расположено много кальция и фосфора. Компактный слой кости является однородным и особенно развит в средней части длинных и коротких трубчатых костей (бедренная, большеберцовая, малоберцовая, плечевая, локтевая, лучевая кость, а также кости стоп и фаланги пальцев). Стоит отметить, что компактная костная ткань составляет примерно 75 – 80% общего веса скелета человека.
Костные компактные остеофиты в основном формируются на поверхности костей стоп (
плюсневые кости
), а также на фалангах пальцев ног и рук. Чаще всего данный тип остеофитов располагается на концевых участках трубчатых костей.
Костные губчатые остеофиты
трабекулы
). В отличие от компактного вещества костной ткани губчатое вещество является легким, менее плотным и не обладает особой прочностью. Губчатое вещество участвует в формировании концевых отделов трубчатых костей (
эпифизы
), а также образует фактически весь объем губчатых костей (
кости запястья, предплюсны, позвонки, ребра, грудина
). В трубчатых костях губчатое вещество содержит красный костный мозг, отвечающий за процесс кроветворения.
Костные губчатые остеофиты возникают вследствие серьезных нагрузок на костную ткань. Данный вид остеофитов может возникать практически в любом сегменте губчатых и трубчатых костей, так как губчатое вещество имеет относительно большую площадь поверхности.
Костно-хрящевые остеофиты
Костно-хрящевые остеофиты возникают вследствие деформации хрящевой ткани. В норме суставные поверхности сверху покрыты хрящом. Хрящ выполняет важную функцию в суставе, так как благодаря ему трение, которое возникает между суставными поверхностями сочленяющихся костей, становится значительно меньше. В случае если хрящевая ткань подвержена постоянным чрезмерным нагрузкам, а также в случае воспалительного или дегенеративного заболевания сустава происходит истончение и деструкция данной ткани. Кость под воздействием большой механической нагрузки начинает разрастаться. Данные костно-хрящевые разрастания (
остеофиты
), увеличивают площадь суставной поверхности, для того чтобы равномерно распределить всю нагрузку.
Метапластические остеофиты
Метапластические остеофиты возникают в том случае, когда в костной ткани происходит замещение клеток одного типа на другой. В костной ткани выделяют 3 типа основных клеток – остеобласты, остеоциты и остеокласты. Остеобласты представляют собой молодые клетки костей, которые вырабатывают специальное межклеточное вещество (
матрикс
). В дальнейшем остеобласты замуровываются в данном веществе и трансформируются в остеоциты. Остеоциты утрачивают способность делиться и вырабатывать межклеточное вещество. Остеоциты участвуют в обмене веществ, а также поддерживают постоянный состав органических и минеральных веществ в кости. Остеокласты образуются из белых кровяных телец (
лейкоцитов
) и необходимы для того, чтобы разрушать старую костную ткань.
Количественное соотношение остеобластов, остеокластов и остеоцитов в метапластических остеофитах является нетипичным. Данные остеофиты возникают вследствие воспаления или инфекционного заболевания, поражающего костную ткань. Также в некоторых случаях метапластические остеофиты могут возникать при нарушенной регенерации костной ткани.
Стоит отметить, что остеофиты в эволюционном плане сыграли важную роль, так как если в разрушающемся суставе не происходит полная регенерация хрящевой или костной ткани, то остеофиты ограничивают амплитуду его движений и замедляют процесс его разрушения.
Причины появления остеофитов
Причиной появления остеофитов могут становиться различные нарушения в обмене веществ. Нередко костные разрастания возникают вследствие больших нагрузок на сустав, что приводит к разрушению хрящевой ткани. Также причиной может стать прямая травма сустава или позвоночника.
Выделяют следующие причины возникновения остеофитов:
- воспаление костной ткани;
- дегенеративные процессы в костной ткани;
- перелом костей;
- длительное пребывание в вынужденной позиции;
- опухолевые заболевания костной ткани;
- эндокринные заболевания.
Воспаление костной ткани Воспаление костной ткани нередко приводит к остеомиелиту. Остеомиелит является заболеванием, которое поражает все элементы костей (костный мозг, губчатое и компактное вещество, надкостницу). Остеомиелит, как правило, бывает вызван гноеродными бактериями (стафилококки и стрептококки) или же возбудителем туберкулеза (микобактериями). Причиной возникновения остеомиелита может стать открытый перелом костей, попадание гноеродных микроорганизмов в костную ткань из очагов хронической инфекции или же несоблюдение правил асептики (обеззараживание инструментов с целью не допустить попадание в рану микроорганизмов) при проведении операций по остеосинтезу (операции, в которых используют различные фиксаторы в виде спиц, шурупов, штифтов). Данное заболевание чаще всего возникает в бедренных и плечевых костях, позвонках, костях голени, а также в суставах нижней и верхней челюсти.
ознобаголовной боли
, общего недомогания, многократной
рвоты
и повышения
температуры
тела до 40ºС. Через сутки на месте поражения возникают резкая, сверлящая боль. Любые движения в зоне поражения вызывают сильную боль. Кожный покров над патологическим очагом становится горячим, покрасневшим и напряженным. Нередко процесс распространяется на окружающие ткани, что приводит к распространению гноя в мышцы. Также могут поражаться и ближайшие суставы (
гнойный артрит
).
в виде тонкой линии
Нередко процесс регенерации костной завершается образованием остеофитов. Это связано с тем, что надкостница (
пленка из соединительной ткани, покрывающая кость сверху
) в некоторых случаях может отходить от костной ткани и перерождаться в остеофиты различной формы. Стоит отметить, что костные разрастания, которые возникли на фоне остеомиелита, в течение длительного времени могут уменьшаться в размере вплоть до полного исчезновения. Данный процесс возможен при нормальном процессе регенерации надкостницы, а также за счет утолщения компактного вещества костной ткани.
Дегенеративные процессы в костной ткани
Выделяют следующие заболевания, которые приводят к дегенеративным процессам:
- деформирующий спондилез;
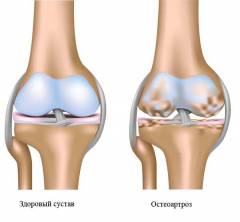
- деформирующий остеоартроз.
Деформирующий спондилез Деформирующий спондилез является заболеванием, которое приводит к изнашиванию межпозвоночных дисков. В норме каждый межпозвоночный диск состоит из соединительной ткани кольцевидной формы (фиброзное кольцо) и студенистого ядра, которое располагается в самом центре. Благодаря данным фиброзно-хрящевым дискам позвоночник обладает подвижностью. При деформирующем спондилезе передняя и боковая часть межпозвоночных дисков разрушается, выпячивается наружу и под действием постоянного давления со стороны позвоночника перерождается в остеофиты. Также костные разрастания могут образовываться из передней продольной связки позвоночника, которая укрепляет весь позвоночный ствол. По сути, деформирующий спондилез является следствием остеохондроза позвоночного столба. При остеохондрозе происходит нарушение кровоснабжения хрящевой ткани межпозвоночных дисков, что и приводит к возникновению в них дегенеративных процессов. Появление остеофитов при данном заболевании представляет собой защитную реакцию организма на процесс дегенерации в межпозвоночных дисках.
Деформирующий остеоартроз Деформирующий остеоартроз представляет собой дегенеративно-дистрофическое заболевание, которое поражает хрящевую ткань суставов. Причиной остеоартроза может стать травма сустава, воспалительный процесс или неправильное развитие тканей (дисплазия). На начальной стадии заболевания изменения затрагивают только синовиальную жидкость, которая питает хрящевую ткань сустава. В дальнейшем патологические изменения происходят и в самом суставе. Пораженный сустав не способен выдерживать обычную нагрузку, что приводит к возникновению в нем воспалительного процесса, который сопровождается болевым синдромом. На второй стадии остеоартроза происходит разрушение хрящевой ткани сустава. Именно для данной стадии характерно образование остеофитов. Происходит это вследствие того, что кость пытается перераспределить вес за счет увеличения площади поверхности костной ткани. Третья стадия заболевания проявляется выраженной костной деформацией суставных поверхностей. Деформирующий остеоартроз третьей стадии приводит к несостоятельности сустава и укорочению связочного аппарата. В дальнейшем в пораженном суставе возникают патологические движения или же активные движения в суставе становятся сильно ограниченными (возникают контрактуры).
Перелом костей
Нередко остеофиты могут возникать вследствие переломов центральной части костей. На месте перелома в дальнейшем образуется костная мозоль, которая представляет собой соединительную ткань. Через некоторое время соединительная ткань постепенно замещается на остеоидную ткань, которая отличается от костной тем, что ее межклеточное вещество не содержит такого большого числа солей кальция. Во время процесса регенерации вокруг сместившихся костных отломков и остеоидной ткани могут возникать остеофиты. Данный тип остеофитов называют посттравматическими. В случае если перелом осложняется остеомиелитом, то вероятность возникновения костных разрастаний увеличивается. Нередко остеофиты образуются из надкостницы, которая наиболее активно участвует в регенерации при переломах центральной части костей. Чаще всего посттравматические остеофиты имеют схожую структуру с компактным веществом костной ткани. В некоторых случаях остеофиты могут сформировываться при повреждении и отрыве только одной надкостницы. В дальнейшем данная соединительнотканная пленка окостеневает и трансформируется в костный отросток. Чаще всего посттравматические костные разрастания образуются в коленном и локтевом суставе. Также остеофиты могут образовываться при разрывах связок и суставных сумок. Стоит отметить, что посттравматические остеофиты с течением времени могут изменять свои размеры и конфигурацию из-за постоянной физической нагрузки на сустав.
Длительное пребывание в вынужденной позиции
Длительное пребывание в вынужденном положении (
стоя или сидя
) неизбежно ведет к перегрузке различных суставов. Постепенно из-за повышенной нагрузки хрящевая ткань суставных поверхностей начинает разрушаться. Процесс разрушения, как правило, преобладает над процессом регенерации. В конечном итоге вся нагрузка приходится на костную ткань, которая разрастается и формирует остеофиты.
Стоит отметить, что пребывание в неудобной и вынужденной позиции длительное время нередко приводит к возникновению таких заболеваний как деформирующий спондилез и остеоартроз.
Опухолевые заболевания костной ткани
перемещение опухолевых клеток из первичного очага в другие органы и ткани
) в костную ткань из других органов.
Остеофиты могут образовываться при следующих опухолях:
- остеогенная саркома;
- саркома Юинга;
- остеохондрома;
- рак предстательной железы;
- рак молочной железы.
Остеогенная саркома Остеогенная саркома представляет собой злокачественную опухоль костной ткани. Остеогенная саркома (рак) является очень агрессивной опухолью, для которой характерен бурный рост и склонность к раннему метастазированию. Данная саркома может возникать в любом возрасте, но, как правило, возникает у людей от 10 до 35 лет. У мужчин остеогенная саркома возникает примерно в 2 – 2,5 раза чаще, чем у женщин. Для данной патологии характерно поражение длинных трубчатых костей верхних и нижних конечностей. Нижние конечности подвергаются данному заболеванию в 5 раз чаще, чем верхние. Как правило, остеогенная саркома возникает в области коленного сустава и бедренной кости. Нередко начало заболевания остается незамеченным. В начале заболевания около пораженного сустава появляется несильная тупая боль. Болевые ощущения в данном случае не связаны с накоплением в суставе воспалительной жидкости (экссудата). Постепенно раковая опухоль увеличивается в размере, что приводит к усилению болевого синдрома. Ткани вокруг зоны поражения бледнеют, а их эластичность снижается (пастозность тканей). В дальнейшем при прогрессировании данного заболевания возникает суставная контрактура (ограничение движений в суставе), а также увеличивается хромота. Сильные болевые ощущения, которые возникают как днем, так и ночью не снимаются приемом обезболивающих препаратов, а также не купируются при фиксации сустава гипсовой повязкой. В конечном итоге опухоль поражает все функциональные ткани кости (губчатое вещество, компактное вещество и костный мозг), а дальше распространяется на соседние ткани. Остеогенная саркома очень часто дает метастазы в легкие и головной мозг.
Саркома Юинга Саркома Юинга представляет собой злокачественную опухоль костного скелета. Чаще всего поражаются длинные трубчатые кости верхних и нижних конечностей, а также ребра, тазовые кости, лопатка, ключица и позвонки. Чаще всего данная опухоль обнаруживается у детей 10 – 15 лет, причем мальчики болеют в полтора раза чаще, чем девочки. Данное онкологическое заболевание в 70% случаев поражает кости нижних конечностей и таза. На начальном этапе заболевания боль на месте поражения является незначительной. Нередко возникновение болевых ощущений объясняют спортивной или бытовой травмой. В дальнейшем боль возникает не только при совершении движений, но также и в покое. В ночное время суток болевой синдром, как правило, усиливается, что приводит к нарушению сна. При саркоме Юинга наблюдается ограничение движений в близлежащих суставах. Кожа над зоной поражения становится отечной, покрасневшей, горячей на ощупь. Саркома Юинга может давать метастазы в головной мозг, а также в костный мозг.
Остеохондрома Остеохондрома представляет собой самую частую доброкачественную опухоль кости, которая образуется из клеток хрящевой ткани. Чаще всего остеохондрома обнаруживается в длинных трубчатых костях. Данную доброкачественную опухоль обычно диагностируют у детей и взрослых от 10 до 25 лет. Остеохондрома приводит к тому, что из костной ткани образуется вырост, который покрыт сверху хрящевой тканью. Данные выросты могут быть как одиночными, так и множественными. Нередко множественные остеохондромы говорят о наследственной отягощенности заболевания. Остеохондрома прекращает свой рост тогда, когда завершается процесс роста костей. Именно после 25 лет происходит замещение эпифизарной пластинки, которая участвует в продольном росте костей и из которой и образуется остеохондрома. Стоит отметить, что иногда остеохондрома может перерождаться в злокачественную опухоль (если ее вовремя не лечить хирургическим способом).
Рак предстательной железы Рак предстательной железы является наиболее часто встречающейся злокачественной опухолью среди мужского населения. Согласно статистике рак предстательной железы является причиной примерно 10% смертей от рака у мужчин. В большинстве случаев данная опухоль возникает в пожилом возрасте. Для рака простаты характерен медленный рост. Иногда с момента возникновения опухолевой клетки до последней стадии рака может проходить 15 лет. К главным симптомам рака предстательной железы можно отнести учащенное мочеиспускание, боль в промежности, наличие крови в моче (гематурия) и сперме. В запущенных случаях может наблюдаться острая задержка мочеиспускания, а также симптоматика раковой интоксикации (прогрессивная потеря веса, немотивированная слабость, стойкое повышение температуры тела). Стоит отметить, что симптомы рака простаты могут появляться лишь на поздних стадиях заболевания или не появляться вовсе. При данном заболевании метастазы могут проникать в легкие, надпочечники, печень и костную ткань. В большинстве случаев метастазы попадают в бедренные кости, кости таза, а также в позвонки.
Рак молочной железы Рак молочной железы является опухолью железистой ткани (главная функциональная ткань) молочной железы. На текущий момент именно рак молочной железы занимает первое место среди всех форм рака среди женщин. К факторам риска относят злоупотребление алкоголем, курение, ожирение, воспалительные процессы в яичниках и матке, болезни печени, наследственную отягощенность и др. На ранних стадиях заболевания симптомы, как правило, отсутствуют. В дальнейшем в молочной железе могут появляться небольшие малочувствительные и подвижные массы. Во время роста опухоли нарушается подвижность и фиксация молочной железы, а также появляются специфические выделения из соска розоватого или светло-оранжевого цвета. Метастазы при раке молочной железы могут достигать печени, легких, почек, спинного мозга и костной ткани.
В большинстве случаев злокачественные опухоли приводят к формированию массивных остеофитов. Как правило, данные опухоли прорываются через надкостницу в окружающие ткани и приводят к формированию остеофитов, имеющих вид шпор или козырька. Остеофиты, которые образуются на фоне доброкачественных поражений, являются костного губчатого типа. В случае если в костную ткань попадают метастазы, то в первую очередь поражаются тела позвонков (
основная часть позвонка, на которой расположен межпозвоночный диск
) и верхняя часть костей таза (
гребень подвздошной кости
).
Эндокринные заболевания
Некоторые эндокринные заболевания могут приводить к серьезным изменениям в скелете. В большинстве случаев к возникновению костных разрастаний приводит такая патология как
акромегалия
.
Акромегалия является эндокринным заболеванием, при котором происходит увеличение выработки гормона роста (
соматотропный гормон
). Связанно это с тем, что в передней доле гипофиза (
один из центров эндокринной системы
) возникает доброкачественная опухоль (
аденома
). При акромегалии происходит увеличение в размерах костей черепа (
кости лицевого отдела
), стоп и рук. Грудная клетка становится бочкообразной формы, позвоночный столб значительно искривляется, что приводит к ограничению движений в нем. Хрящевая ткань суставов под воздействием дополнительных нагрузок связанных с увеличением веса тела, начинает разрушаться. Нередко данные нарушения приводят к деформирующему остеоартрозу и спондилезу. На некоторых костных выступах (
ногтевые фаланги, седалищные бугры, вертелы на бедренных костях
вплоть до импотенции
гигантизму
.
Остеофиты позвоночника
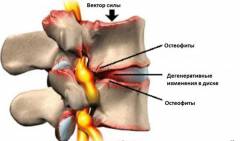
Остеофиты позвоночника проявляются следующим образом:
- болевой синдром;
- костное перерождение связок позвоночника;
- ограничение подвижности в позвоночном столбе.
Болевой синдром На начальном этапе заболевания болевых ощущений, как правило, не возникает. С течением времени происходит деформация позвонков, что в большинстве случаев приводит к образованию остеофитов. В дальнейшем дегенеративно-дистрофические процессы прогрессируют, что ведет к сужению канала, в котором располагается спинной мозг. В некоторых случаях остеофиты могут достигать значительных размеров и тем самым сдавливать нервные корешки, которые выходят из спинного мозга и представляют собой часть периферической нервной системы. В случае если происходит ущемление нервных корешков, то это проявляется в виде болевого синдрома. Боль в пораженном сегменте позвоночника усиливается во время движения, а также во время кашля или чихания. Болевые ощущения могут усиливаться в течение дня, а также нарушать сон в ночное время. Нередко при сдавливании нервных корешков поясничного сегмента позвоночника боль распространяется в ягодицу, бедро, голень и стопу по проекции седалищного нерва (симптоматика радикулита). Если остеофиты или деформированные позвонки чрезмерно сдавливают нервные корешки, то это ведет к потере двигательной и мышечной чувствительности тех частей тела, которые данные корешки иннервируют (снабжают нервами).
Стоит отметить, что наиболее часто при спондилезе поражается шейный сегмент позвоночника. В этом случае к болевым ощущениям в шейном отделе могут присоединяться и некоторые сосудистые нарушения, такие как головокружение, нарушение зрительного восприятия,
шум в ушах
.
Костное перерождение связок позвоночника
Выделяют следующие связки позвоночника:
- передняя продольная связка;
- задняя продольная связка;
- желтые связки;
- межостистые связки;
- надостистая связка;
- выйная связка;
- межпоперечные связки.
Передняя продольная связка прикрепляется сверху к первому позвонку шейного отдела и переходит в надкостницу на уровне первых двух крестцовых позвонков. Передняя продольная связка покрывает всю переднюю поверхность, а также незначительную часть боковой поверхности позвонков шейного, грудного, поясничного и частично крестцового отдела. Данная связка крепко вплетается в межпозвоночные диски и менее прочно соединяется с телами позвонков. С боковых сторон передняя продольная связка переходит в надкостницу. Главной функцией передней продольной связки является ограничение чрезмерного разгибания в позвоночнике.
Задняя продольная связка берет свое начало на задней поверхности второго шейного позвонка (
в позвоночном канале
), а снизу прикрепляется к первым позвонкам крестцового отдела. Данная связка крепко сращена с межпозвоночными дисками. Задняя продольная связка в отличие от остальных имеет большое количество нервных окончаний и крайне чувствительна к различным механическим воздействиям по типу растягивания со стороны межпозвоночных дисков. Нередко задняя продольная связка поражается в случае появления
грыжи межпозвоночного диска
.
Желтые связки располагаются в промежутках между дугами позвонков. Желтые связки заполняют межпозвоночные щели от 2 шейного позвонка до крестца. Данные связки состоят из большого числа эластичных волокон, которые при разгибании туловища способны укорачиваться и действовать подобно мышцам. Именно желтые связки помогают удерживать туловище в состоянии разгибания и при этом уменьшают напряжение мышц.
непарные отростки, которые отходят от дуги каждого позвонка по срединной линии
) близлежащих позвонков. Толщина межостистых связок сильно варьируется в зависимости от сегмента позвоночного столба, в котором они расположены. Так наиболее толстые межостистые связки располагаются в поясничном отделе, в то время как в шейном отделе они менее развиты. Данные связки спереди граничат с желтыми связками, а возле верхушки остистых отростков сливаются с другой связкой – надостистой.
Надостистая связка является непрерывным соединительнотканным тяжом, который тянется по верхушкам остистых отростков позвонков поясничного и крестцового отдела. Данная связка в значительной степени фиксирует остистые отростки. Вверху надостистая связка постепенно переходит в выйную связку.
Выйная связка представляет собой пластинку, которая состоит из соединительнотканных и эластических тяжей. Выйная связка расположена только в шейном отделе. Сверху данная связка прикрепляется к затылочному гребешку, который расположен чуть выше первого шейного отростка, а внизу связка крепится к остистому отростку последнего седьмого шейного позвонка.
Межпоперечные связки являются слаборазвитыми фиброзными пластинками, которые расположены между поперечными отростками позвонков. Межпозвоночные связки хорошо развиты в поясничном отделе и слабо выражены в шейном и грудном сегменте позвоночника. В шейном отделе данные связки могут полностью отсутствовать.
В большинстве случаев остеофиты, которые формируются из переднего края тел позвонков, могут надавливать на переднюю продольную связку и приводить к ее раздражению или даже к частичному разрыву. Постепенно соединительная ткань поврежденной связки перерождается в костную ткань (
процесс оссификации
). Данный процесс в редких случаях может происходить и с другими связками позвоночника (
задняя продольная связка, желтые связки
).
Ограничение подвижности в позвоночном столбе
Ограничение подвижности в позвоночнике может быть связано с наличием остеофитов значительных размеров. Костные разрастания приводят к деформации тел близлежащих позвонков, что порой вызывает их сращение. Если остеофиты деформируют или разрушают суставные поверхности межпозвоночных суставов, то это может приводить к значительной утрате подвижности в отдельных сегментах позвоночника, вплоть до полной неподвижности (
анкилоз
).
Диагностика остеофитов позвоночника
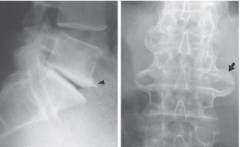
Выявление и диагностика остеофитов не представляет особых сложностей. Обнаружить костные разрастания в абсолютном большинстве случаев помогает рентгенографический метод. Но само по себе обнаружение остеофитов не представляет никакой ценности без выявления причины, которая повлекла за собой образование данных разрастаний костной ткани. Стоит отметить, что в некоторых случаях могут обнаруживаться остеофиты незначительных размеров, которые протекают без симптомов и не нуждаются в медикаментозном или хирургическом лечении.
Для обнаружения остеофитов используют следующие методы инструментальной диагностики:
- рентген;
- компьютерная томография;
- магнитно-резонансная томография.
Рентгенографический метод Рентгенографический метод является основным методов диагностики остеофитов ввиду его доступности и неинвазивности (данный метод не травмирует тканей). Вначале остеофиты выглядят, как небольшие заострения на передней верхней или нижней поверхности тел позвонков. Их размеры не превышают нескольких миллиметров. В дальнейшем костные разрастания могут увеличиваться в размере. Массивные остеофиты позвоночного столба очень часто на рентгенологических снимках имеют форму птичьих клювов. Важно не только определить локализацию и форму остеофитов, но и структуру, контуры и размеры. Также в некоторых случаях рентгенографический метод позволяет выявить другие патологические изменения в позвоночнике.
Компьютерная томография
Компьютерная томография представляет собой метод послойного исследования внутренней структуры тканей. Компьютерная томография позволяет получить немного более точную информацию об изменениях, происходящих в позвоночнике и окружающих структурах. Компьютерная томография в диагностике остеофитов, как правило, не используется, так как этот метод по сравнению с рентгенографическим является относительно дорогостоящим.
Магнитно-резонансная томография
Магнитно-резонансная томография является высокоинформативным методом диагностики повреждений различных тканей. Для диагностики остеофитов позвоночника данный метод, так же как и метод компьютерной томографии используется относительно редко.
Лечение остеофитов позвоночника

размер, форма, структура, расположение
), врач-ортопед в каждом отдельном случае выбирает необходимую схему лечения.
Для лечения остеофитов используются следующие методы:
- физиотерапия;
- медикаментозное лечение;
- хирургическое лечение.
Физиотерапия Физиотерапия представляет собой комплекс методов лечения с использованием различных физических факторов (электрический ток, магнитное излучение, тепловая энергия, ультрафиолетовые лучи и др.). Нередко именно физиотерапия помогает снять болевые ощущения, а также восстановить в значительной степени движения в пораженном сегменте позвоночника. Физиотерапевтические процедуры в сочетании с правильно подобранным медикаментозным лечением в большинстве случаев приводят к значительному улучшению самочувствия. Стоит отметить, что физиотерапевтические процедуры наиболее эффективны на начальных этапах заболеваний.
Физиотерапевтические методы лечения остеофитов позвоночника
| Вид процедуры | Механизм действия | Длительность лечения |
| Иглоукалывание (акупунктура) | При прокалывании специальных точек на теле можно добиться различных эффектов. Иглоукалывание активно используется в лечении спондилеза для устранения повышенного тонуса мышц позвоночника (гипертонус), который усиливает болевые ощущения. Для купирования болевого синдрома используют седативный метод лечения, имеющий обезболивающий и успокаивающий эффект. Как правило, используют 6 – 12 игл, которые вкалывают в необходимые участки кожи вокруг позвоночного столба. Глубина введения игл не должна превышать 0,9 – 1,0 см. | Длительность одного сеанса иглоукалывания, в среднем, составляет 20 – 30 минут. Курс лечения в каждом индивидуальном случае подбирается лечащим врачом. |
| Лечебный массаж | Механические и рефлекторные воздействия на ткани, расположенные вокруг позвоночного столба, способствуют снижению выраженности болевого синдрома. Лечебный массаж необходимо проводить перед лечебной физкультурой, так как массаж снимает напряжение с мышц, которые участвуют в поддержании позвоночника. Массаж улучшает кровообращение поверхностных и глубоких тканей позвоночника, а также ускоряет обмен веществ в поврежденный тканях. Стоит отметить, что при спондилезе строго запрещен интенсивный массаж и вытягивание позвоночника. | Длительность лечения зависит от типа и стадии заболевания. |
| Лечебная физкультура | Правильно подобранные упражнения способствуют уменьшению болевого синдрома, укреплению мышц и связочного аппарата, а также значительно ускоряют процесс регенерации поврежденных тканей позвоночника. Стоит отметить, что комплекс упражнений, подбираемых специально для каждого случая (исходя из стадии заболевания и симптоматики), должен выполняться в течение длительного времени. | Длительность курса лечебной физкультуры, а также комплекс упражнений должен подбираться в каждом отдельном случае. |
| Электрофорез с новокаином | Воздействие постоянного электрического тока способствует более быстрому проникновению медицинских препаратов в поверхностные и глубокие ткани позвоночника. Электрофорез способствует тому, что в пораженных тканях образуется лекарственное депо, которое в течение длительного времени постоянно воздействует на поврежденные ткани. Для уменьшения болевого синдрома используют электрофорез в сочетании с 1 – 5% раствором новокаина. | Лекарственный электрофорез должен проводиться ежедневно в течение не менее 10 – 15 мин. Лечение необходимо проводить вплоть до полного купирования болевых ощущений. |
| Ультразвуковая терапия | Воздействие упругих колебаний звуковых волн, которые не воспринимаются человеческим ухом, значительно улучшают процесс обмена веществ в тканях. Ультразвук способен проникать в ткани на глубину до 5 – 6 см. Ультразвуковые волны обладают также и тепловым эффектом, так как звуковая энергия может трансформироваться в тепловую. Под действием ультразвуковой терапии замедляются дегенеративно-дистрофические процессы, которые приводят к спондилезу. | Ежедневно или через день в течение 15 минут. Курс лечения, в среднем, составляет 8 – 10 сеансов. |
| Диадинамотерапия | Механизм действия диадинамометерапии схож с электрофорезом. На пораженный сегмент позвоночника подается постоянный электрический ток с частотой от 50 до 100 Гц. В зависимости от вида тока (однофазный или двухфазный), а также от его силы в поврежденных сегментах позвоночника можно добиться различных эффектов. Чаще всего используется ток с большей частотой, так как он стимулирует обмен веществ глубоких тканей, уменьшает боль в области воздействия, а также улучшает кровообращение. | Ежедневно. Длительность каждой отдельной процедуры не должна превышать 30 минут. Процедура проводится до 3 раз в день. Курс лечения должен составлять 5 – 8 дней. |
Стоит отметить, что некоторые физиотерапевтические процедуры противопоказаны при наличии у пациента определенных заболеваний.
Физиотерапия противопоказана при следующих патологиях:
- злокачественные опухоли;
- заболевания вен (тромбофлебит, тромбозы);
- массивные кровотечения;
- повышенное артериальное давление (гипертония 3 стадии);
- атеросклероз (отложение холестерина в стенках артериальных сосудов);
- активная форма туберкулеза;
- почечная недостаточность;
- печеночная недостаточность;
- обострение инфекционных заболеваний.
Медикаментозное лечение
Медикаментозное лечение сводится к применению противовоспалительных препаратов. Данная группа лекарств в значительной степени способствует устранению болевого синдрома. Стоит отметить, что противовоспалительные препараты для лучшего эффекта необходимо использовать в сочетании с физиотерапевтическими процедурами, лечебным массажем и лечебной гимнастикой.
Медикаментозное лечение остеофитов позвоночника
| Название препарата | Групповая принадлежность | Механизм действия | Показания |
| Кетопрофен | Нестероидные противовоспалительные препараты наружного применения. | Данные препараты тормозят выработку биологически активных веществ, которые участвуют в воспалительном процессе. Снижают интенсивность болевого синдрома, уменьшают отек тканей. | Наружно на болезненные сегменты позвоночника трижды в день. Препарат наносят тонким слоем и хорошо втирают в кожу до полного впитывания. Курс лечения составляет 10 – 14 дней. |
| Диклофенак | |||
| Индометацин | |||
| Вольтарен |
Хирургическое лечение
Хирургическое лечение назначают лишь в запущенных случаях или при отсутствии эффекта от медикаментозного лечения. Как правило, операция назначается, в случае если остеофиты надавливают на спинной мозг или на нервные корешки. В данной ситуации прибегают к декомпрессионной ламинэктомии.
Хирургическое лечение остеофитов позвоночника
| Показания | Методика | Цель операции | Длительность реабилитации |
| Если массивные остеофиты приводят к сужению позвоночного канала и надавливают на спинной мозг (спинальный стеноз), вызывая соответствующую симптоматику, то в этом случае показана декомпрессионная ламинэктомия. | Для того чтобы произвести декомпрессию (устранение сдавленности) позвоночного канала прибегают к удалению дуги одного или нескольких позвонков. Операция проводится под общим наркозом. В начале операции хирург делает надрез кожи, соответствующий месту операции. После получения доступа к необходимым позвонкам, производится разрез и по задней части дуги позвонка, а в дальнейшем и полное удаление. В конце операции рана послойно ушивается. | Устранить онемение, постоянные болевые ощущения, иррадиирующие в руки или ноги в зависимости от пораженного сегмента позвоночника. | Длительность реабилитации зависит от общего состояния здоровья пациента перед операцией, а также от объема операции. Как правило, на 3 – 4 сутки после операции больного отпускают домой. К работе, не требующей особых физических усилий, можно вернуться уже через 15 дней после операции, а если работа сопряжена с выполнением физических нагрузок, то через 3 – 6 месяцев. |
Остеофиты стопы
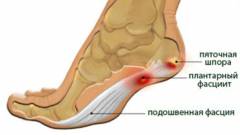
Остеофиты стопы, как правило, образуются на пяточной кости. Главной причиной образования так называемой пяточной шпоры являются воспалительно-дегенеративные изменения подошвенной фасции (
сухожилия
плантарный фасциит
)
.
К предрасполагающим факторам плантарного фасциита относят – чрезмерные нагрузки на нижние конечности, а также различные травмы пяточной кости (
переломы или трещины
).
Также остеофиты могут образовываться вокруг ногтя (
ногтевого ложа
онихокриптоз
).
Остеофиты стопы проявляются следующим образом:
- болевой синдром;
- нарушение функции стопы.
Болевой синдром Болевые ощущения являются самым главным признаком наличия пяточных остеофитов. Боль в области пятки, как правило, возникает и усиливается при нагрузке. Болевые ощущения наиболее выражены утром. Связанно это с тем, что ночью в поврежденной фасции происходит процесс регенерации, который ее укорачивает. Утром во время ходьбы воздействие на данную укороченную фасцию вновь приводит к ее разрыву и растягивает ее до первоначальных размеров. Боль постепенно стихает, но в дальнейшем может снова появиться.
Если остеофиты возникают у основания дистальной фаланги большого пальца (
под ногтевой пластинкой
), то это неизбежно приводит к возникновению болевых ощущений. Связанно это с тем, что данные остеофиты механически раздражают нервные окончания, которые расположены под ногтем.
Нарушение функции стопы
щадящая или болевая хромота
Диагностика остеофитов стопы
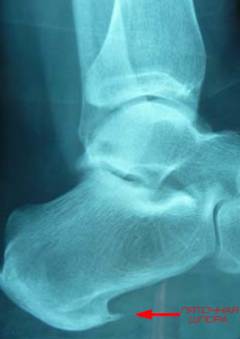
В большинстве случаев диагноз ставится на основании жалоб пациента, а также исходя из полученных данных после объективного осмотра пораженной области стопы. Для подтверждения диагноза необходимо воспользоваться инструментальными методами диагностики.
В большинстве случаев для обнаружения остеофитов стопы прибегают к рентгенографическому методу. На рентгене пяточная шпора может иметь шиповидную, клиновидную или шиловидную форму, которая отходит от пяточного бугра. Рентгенографический метод выявляет данную патологию в абсолютном большинстве случаев и именно поэтому использование других инструментальных методов, таких как компьютерная томография и магнитно-резонансная томография является нецелесообразным. Данные методы назначают лишь тогда, когда необходимо получить информацию не только о костных тканях, но и об окружающих структурах.
Лечение остеофитов стопы
Выделяют следующие виды фиксации подошвенной фасции:
- тейпирование;
- использование ночных ортезов.
Тейпирование представляет собой процедуру по наложению клейкой ленты на кожу для лучшей фиксации связочного аппарата, суставов и мышц. Тейпирование применяется для профилактики и лечения различных травм и патологий опорно-двигательной системы. Тейпирование стопы крайне эффективно при наличии пяточной шпоры. Специальное наложение пластыря способствует поддержанию продольного свода стопы, а также поддерживает саму подошвенную фасцию в физиологически нормальной позиции (удлиненное состояние сухожилия). Стоит отметить, что тейпирование необходимо проводить после лечебной физкультуры (после гимнастики происходит растяжение подошвенной фасции). Для тейпирования можно воспользоваться как специальной клеящейся лентой (тейпом), так и обычным широким лейкопластырем.
Ночные ортезы являются специальными ортопедическими приспособлениями, которые помогают разгрузить больную конечность, фиксировать и откорректировать ее функцию. По сути, ночной ортез представляет собой некий корсет для сустава или конечности. Данные ортопедические приспособления способны фиксировать стопу под прямым углом (
положение максимального тыльного сгибания стопы
), что обеспечивает в ночное время поддержку подошвенной фасции. В дальнейшем данная фасция восстанавливается без укорочения, и ее ткани не подвергаются микротравматизму. Для достижения необходимого терапевтического эффекта ночные ортезы должны использоваться ежедневно в течение несколько месяцев.
Для лечения остеофитов также используются следующие методы:
- физиотерапия;
- медикаментозное лечение;
- хирургическое лечение.
Физиотерапия Физиотерапевтические методы лечения пяточной шпоры на текущий момент являются наиболее предпочтительными. Данные методы не способны устранить самих костных разрастаний, но крайне эффективно устраняют болевые ощущения. Физиотерапия в сочетании с ношением обуви с ортопедическими стельками или подпяточниками, а также использование ночных ортезов в большинстве случаев полностью купируют болевой синдром.
Физиотерапевтические методы лечения остеофитов стопы
| Вид процедуры | Механизм действия | Длительность лечения |
| Виброакустическая терапия | Нормализует кровообращение в пораженной зоне. Способствует уменьшению болевых ощущений. В качестве лечения пяточной шпоры используют аппарат «Витафон». Данный виброакустический аппарат воздействует на ткани организма посредством микроволновых колебаний. Прибор работает в двух диапазонах частот – от 20 Гц до 4,5 кГц и от 200 Гц до 18 кГц. В процессе работы частота работы аппарата постоянно меняется и тем самым достигается эффект глубокой вибрации. | Длительность курса лечения зависит от выраженности болевого синдрома. |
| Лечебный массаж | Механическое воздействие на пяточную кость стопы приводит к улучшению кровообращения в тканях и ускорению процесса регенерации подошвенной фасции. Также механическое раздражение пяточного остеофита способствует снижению болевого синдрома. Массаж можно проводить как самостоятельно, так и с помощью специалиста. Вначале необходимо найти место максимальной боли. Далее с помощью больших пальцев рук необходимо массировать болевую точку в течение 5 – 7 минут. Движения при этом должны быть не быстрыми, но сильными. | Длительность массажа не должна превышать 7 – 8 минут. Массаж необходимо делать не чаще, чем раз в два дня. |
| Лечебная физкультура | Выполнение специальных гимнастических упражнений способствует тренировке подошвенной фасции. Регулярные и дозированные нагрузки делают фасцию упругой, прочной и эластичной. Лечебная гимнастика должна начинаться после разминки, так как во время разминки все мышцы голени (икроножная и камбаловидная мышца) хорошо растянутся и разогреются. Именно эти мышцы взаимодействуют с пяточным сухожилием (Ахиллово сухожилие) и посредством ее, натягивают саму подошвенную фасцию. | Длительность курса лечебной физкультуры (в зависимости от симптоматики) должна составлять 3 – 8 недель. |
| Лазерная терапия | Воздействие направленного светового излучения активизирует регенеративные процессы, улучшает кровообращения в поврежденных тканях. Лазеротерапия снимает отек, уменьшает боль, устраняет воспалительные процессы. Также лазеротерапия повышает эффект от проводимого медикаментозного лечения. | Лазерная терапия должна проводиться в 2 этапа. Вначале проводится 10 процедур с импульсной частотой в 50 Гц и мощностью светового излучения в 80 мВт в 4 проекциях. Процедура проводится ежедневно в течение 10 дней. Второй курс длится 2 недели, во время которого частоту излучения постепенно повышают до 80 Гц. |
| Ударно-волновая терапия | Проникая в ткани, импульсы звуковых волн определенной частоты способны блокировать передачу болевых импульсов, устранять отек и восстанавливать поврежденные ткани. Также воздействие ударно-волновой терапии уменьшает нагрузку на связочный аппарат, путем размельчения отложений солей (кальцинатов). Некоторые специалисты считают, что эффект от использования ударно-волновой терапии сравним с хирургическим лечением. | Продолжительность процедуры варьируется от 10 до 30 минут. Между каждой процедурой, в зависимости от результата должно проходить от 3 до 21 дня. В среднем, длительность курса лечения составляет 5 – 7 сеансов. |
| Рентгенотерапия | Рентгеновские лучи способны проникать глубоко в ткани и блокировать передачу болевых импульсов. Рентгеновское излучение обладает большой энергией и малой длиной волны. Данный метод не устраняет самих пяточных остеофитов, но способен устранять болевые ощущения на длительное время. Рентгенотерапия используется в том случае, когда другие физиотерапевтические методы не приносят необходимый терапевтический эффект. | Длительность курса рентгенотерапии составляет 10 сеансов. Каждая процедура длиться примерно 10 – 12 минут. |
Медикаментозное лечение
Медикаментозное лечение основывается на использовании противовоспалительных препаратов наружного действия (
гели и мази
). Данные средства устраняют болевые ощущения в пяточной области, а также ускоряют регенеративные процессы в подошвенной фасции.
Медикаментозное лечение остеофитов стопы
| Название препарата | Групповая принадлежность | Механизм действия | Показания |
| Флексен | Нестероидные противовоспалительные препараты наружного применения. | Данные препараты проникают через кожу в связки, сухожилия, кровеносные и лимфатические сосуды и обладают местным противовоспалительным, обезболивающим и противоотечным действием. Также воздействие данных лекарственных средств на подошвенную фасцию способствует уменьшению утренней скованности. | Наносят наружно на всю пяточную область дважды или трижды в день. Препарат необходимо наносить тонким слоем и хорошо втирать в кожу до полного впитывания. Курс лечения составляет 10 – 14 дней. |
| Диклофенак | |||
| Индометацин | |||
| Кетопрофен |
В случае если противовоспалительные препараты наружного применения не приносят облегчения, то можно воспользоваться лекарственной блокадой пяточной шпоры. Данная процедура не слишком распространена, так как требует от ортопеда или хирурга большого практического опыта и знаний.
в зону пяточного остеофита
), который и является причиной болевых ощущений. Хирург несколько раз обкалывает шприцем наиболее болезненный участок.
Выделяют следующие медицинские препараты, которые используют для блокады пяточной шпоры:
- Гидрокортизон представляет собой гормон коры надпочечников (глюкокортикостероид). Гидрокортизон обладает выраженным противовоспалительным, обезболивающим и противоаллергическим действием.
- Кеналог является синтетическим препаратом из группы гормонов надпочечников. Данный препарат обладает сильным противовоспалительным и обезболивающим эффектом. Кеналог практически не влияет на водно-солевой баланс и не приводит к задержке жидкости в организме.
- Дипроспан является гормоном коры надпочечников. В значительной степени уменьшает выраженность воспалительной реакции и способствует быстрому купированию болевых ощущений в патологическом очаге.
Хирургическое лечение Хирургическое лечение показано в случае возникновения остеофитов на фалангах пальцев стоп, а также в случае, если отсутствует эффект от проводимого медикаментозного лечения и физиотерапии при пяточной шпоре.
Хирургическое лечение остеофитов стопы
| Показания | Методика | Цель операции | Длительность реабилитации |
| Выраженный болевой синдром вместе с отсутствием эффекта от других методов лечения (физиотерапия, медикаментозное лечение, использование специальных стелек, подпяточников или ночных ортезов). | Операция проводится эндоскопическим путем. Хирург делает 2 небольших отверстия диаметром не более 5 мм. Через одно отверстия вводится специальная камера, которая помогает хирургу контролировать ход операции, а через второе – необходимые инструменты. Для доступа к пяточному остеофиту необходимо рассечь подошвенную фасцию. Далее специальным инструментом для распиливания костной ткани (хирургическая фреза) проводят удаление остеофита. Операция проводится под местной анестезией. | Удалить костное разрастание на пяточной кости, которое является причиной постоянного микротравматизма подошвенной фасции. | Длительность реабилитации составляет несколько дней. Сразу же после операции ногу можно постепенно нагружать. |
Остеофиты колена, плеча, тазобедренного сустава
На начальном этапе остеоартроза суставов костные разрастания представляют собой своеобразные заострения, размер которых не превышает 1 – 2 мм. Чаще всего данные остеофиты формируются на краевых участках поверхностей суставов или в местах прикрепления связок. По мере того как сужение суставной щели прогрессирует, костные разрастания увеличиваются в размере и приобретают различную форму и конфигурацию. Если число остеофитов и их размеры постоянно увеличиваются, то это говорит о прогрессирующем течении деформирующего остеоартроза.
Остеофиты колена, плеча и тазобедренного сустава проявляются следующим образом:
- болевой синдром;
- нарушение подвижности сустава;
- деформация сустава.
Болевой синдром Болевые ощущения возникают из-за того, что костные разрастания надавливают и травмируют связочный аппарат сустава и суставные поверхности. Данные элементы суставов наиболее чувствительны, так как именно в них расположено большое количество нервных окончаний. Интенсивность болевых ощущений зависит от стадии остеоартроза, а также от локализации и размеров остеофитов. Костные разрастания до 1 – 2 мм, как правило, не вызывают каких-либо субъективных ощущений. В дальнейшем по мере их роста больные начинаю жаловаться на болевые ощущения, которые появляются в конце рабочего дня. Усиление выраженности болевого синдрома говорит о прогрессировании заболевания. Хронические боли соответствуют 2 и 3 стадии деформирующего остеоартроза.
Нарушение подвижности сустава
Нарушение подвижности сустава наблюдается во 2 и 3 стадии деформирующего остеоартроза. Амплитуда движений в пораженном суставе заметно снижается из-за того что костные разрастания могут в значительной степени блокировать движения в нем. Также наблюдается ограничение движений в суставе (
контрактура
) за счет сочетания укорочения связок и утолщения капсулы сустава. В дальнейшем мышцы, которые приводят в движение сустав, ослабевают. Связанно это со смещением точек прикрепления сухожилий к костям, что приводит к укорочению или растяжению мышц и неспособности полноценно выполнять свои функции.
Деформация сустава
Третья стадия остеоартроза приводит к значительной деформации суставных поверхностей. В качестве компенсаторной реакции происходит увеличение в размерах костных разрастаний, которые берут на себя часть нагрузки на сустав. В некоторых случаях происходит полное или частичное разрушение хрящевой ткани, покрывающей суставные поверхности. Ось конечности (
условная прямая линяя, вдоль которой распределяется основная нагрузка на сустав
Диагностика остеофитов колена, плеча, тазобедренного сустава
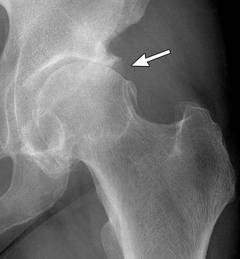
Диагностика остеофитов, возникающих в полости сустава, должна быть основанной на высокоинформативных методах. Необходимо не просто выявить наличие остеофитов, но также и понять на каком этапе находится заболевание, которое привело к появлению данных костных разрастаний.
Выделяют следующие методы визуализации остеофитов:
- рентгенография сустава;
- компьютерная томография;
- магнитно-резонансная томография.
Рентгенография сустава Рентгенография сустава позволяет выявить костные разрастания, локализовать их, а также позволяет определить их размеры и форму. Рентгенографический метод используется и для визуализации состояния суставной щели. Данный метод, в свою очередь, обладает одним большим минусом, так как не дает информации об изменениях в окружающих тканях сустава.
На текущий момент используется следующая рентгенологическая классификация остеоартроза (по Kellgren-Lawrence):
- 1 стадия – невыявленное сужение суставной щели, возможны краевые остеофиты;
- 2 стадия – выявленные остеофиты, сомнительное сужение суставной щели;
- 3 стадия – остеофиты средних размеров, наличие сужение суставной щели, возможная деформация костей;
- 4 стадия – остеофиты больших размеров, значительное сужение суставной щели, тяжелый остеосклероз (утолщение костной ткани), выявленная деформация костей.
Компьютерная томография Компьютерная томография позволяет послойно просканировать пораженный сустав. Данный метод, так же как и рентгенография, основан на использовании рентгеновского излучения. Компьютерная томография показывает состояние суставных поверхностей, связочного аппарата сустава, а также всех тканей, окружающих сустав. Компьютерная томография позволяет выявить различные воспалительные и онкологические изменения в тканях, а также косвенно подтвердить наличие дегенеративно-дистрофических процессов. В отличие от магнитно-резонансной томографии данный метод не всегда дает полную информацию о сухожилиях и связках сустава.
Магнитно-резонансная томография
Магнитно-резонансная томография является золотым эталоном в диагностике различных суставных патологий. Магнитно-резонансная томография с точностью в 90 – 95% позволяет выявить различные патологические изменения, происходящие в суставе. Остеофиты могут быть как одиночными, так и множественными, а также иметь различную форму. Как правило, на начальном этапе заболевания остеофиты имеют вид шипов. В дальнейшем при прогрессировании остеоартроза их форма может напоминать «гребни» или «юбку».
Лечение остеофитов колена, плеча, тазобедренного сустава
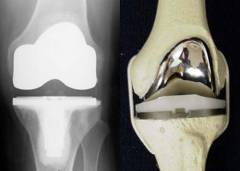
Лечение должно основывается на физиотерапевтических методах и лечебной физкультуре, а также на ограничении нагрузки на пораженный сустав. Для снятия воспаления и болевых ощущений в большинстве случаев используют противовоспалительные препараты. В большинстве случаев помимо обезболивающих препаратов назначают и хондропротекторы. Данные препараты способствуют регенерации поврежденной хрящевой ткани.
Для лечения остеофитов используются следующие методы:
- физиотерапия;
- медикаментозное лечение;
- хирургическое лечение.
Физиотерапия Физиотерапевтические методы в зависимости от состояния больного могут применяться как самостоятельно, так и в комплексе с другими методами лечения. Воздействие электрической и механической энергии, а также различных природных факторов (вода, свет, климат) оказывает хороший терапевтический эффект и способствует уменьшению прогрессирования дегенеративно-дистрофических процессов в пораженных суставах. Физиотерапевтические методы лечения помогают уменьшить боль, которая возникает во время сдавливания суставных поверхностей и связок остеофитами.
Физиотерапевтические методы лечения внутрисуставных остеофитов
| Вид процедуры | Механизм действия | Длительность лечения |
| Диадинамотерапия | На пораженный сустав подается постоянный электрический ток с частотой от 50 до 100 Гц. Использование тока с большей частотой, позволяет уменьшить боль в области воздействия, стимулировать обмен веществ в глубоких тканях, а также улучшить кровообращение. | Ежедневно. Длительность каждой отдельной процедуры не должна превышать 30 минут. Процедура проводится до 3 раз в день. Курс лечения должен составлять 5 – 8 дней. |
| Лечебный массаж | Механическое воздействие на ткани во время массажа позволяет снять напряжение в мышцах, а также улучшить их тонус и кровоснабжение. Лечебный массаж способствует снижению болевых ощущений в пораженном суставе. Массаж способен противодействовать развитию мышечных контрактур и ограничению подвижности сустава. | Длительность сеанса массажа составляет 15 – 25 минут. Курс лечения составляет 10 процедур. |
| Лечебная физкультура | Выполнение специальных гимнастических упражнений способствует восстановлению подвижности и необходимого объема движений в пораженном суставе. Вместе с этим растет мышечная сила и выносливость мышц, которые участвуют в движении сустава. Регулярные и дозированные нагрузки укрепляют связочный аппарат и снижают скорость дегенеративно-дистрофических процессов в суставе. | Длительность курса лечебной физкультуры (в зависимости от симптоматики) должна составлять 3 – 8 недель. |
| Лечебные ванны | Воздействие лечебных ванн стимулирует обмен веществ и улучшает кровообращение в пораженных суставах. Как правило, используют скипидарные и радоновые лечебные ванны. Данные ванны помогают улучшить регенерацию костной и хрящевой ткани, а также помогают нормализовать трофику (кровоснабжение) мышц. | Курс лечения составляет 5 – 8 процедур. |
| Электрофорез | В большинстве случаев используют электрофорез серы, лития или цинка. В пораженных тканях под воздействием постоянного электрического тока создается лекарственное депо. В течение довольно длительного времени медицинский препарат способен поступать в патологический очаг и оказывать лечебное действие. Электрофорез используется для снятия болевого синдрома, улучшения процессов регенерации тканей, а также для стимуляции клеточного иммунитета. | Курс лечения подбирается в зависимости от стадии заболевания. В среднем, длительность лечения составляет 10 – 30 сеансов. |
Медикаментозное лечение
Медикаментозное лечение направлено на снижение выраженности болевых ощущений в пораженном суставе. Для этого, как правило, используются различные гели или мази, которые обладают противовоспалительной активностью. Также можно воспользоваться противовоспалительными препаратами и в виде таблеток или капсул.
Противовоспалительные препараты для снятия боли
| Название препарата | Групповая принадлежность | Механизм действия | Показания |
| Флексен | Нестероидные противовоспалительные препараты. | Способны тормозить выработку биологически активных веществ, которые участвуют в воспалительной реакции. Уменьшают отек тканей, а также снижают болевые ощущения в пораженном суставе. | Наружно на кожу пораженного сустава трижды в сутки. Курс лечения не должен превышать 2 недели. |
| Кетопрофен | |||
| Индометацин | |||
| Диклофенак |
В последнее время хорошо себя зарекомендовали препараты, которые способствуют регенерации хрящевой ткани (
хондропротекторы
Хондропротекторы для восстановления хрящевой ткани
| Название препарата | Фармакологическая группа | Механизм действия | Способ применения |
| Хондроитин | Корректоры обмена веществ хрящевой и костной и ткани. | Участвует в регуляции обмена фосфора и кальция в хрящевой и костной ткани. Препятствует дегенеративным процессам в хрящевой ткани суставов. Способствует процессу восстановления суставных поверхностей за счет выработки основных компонентов хряща. | В зависимости от лекарственной формы. Внутрь по 750 мг дважды в день в течение первых 3 недель. В дальнейшем дозу уменьшают до 500 мг. Внутримышечно, один раз в день через день по 100 мг. Начиная с 4 инъекции, дозу необходимо увеличить до 200 мг. Курс лечения составляет, в среднем, 30 инъекций. Повторить курс можно после полугода. |
| Глюкозамин | Усиливает выработку компонентов хрящевой ткани (протеогликана и гликозаминогликана). Увеличивает скорость выработки гиалуроновой кислоты, входящей в состав жидкости, которая питает сустав (синовиальная жидкость). Обладает умеренным противовоспалительным и обезболивающим эффектом. | Наружно, наносят на кожу 2 – 3 раза в сутки и втирают до полного впитывания. Курс лечения составляет 14 – 21 день. | |
| Румалон | Регенеранты и репаранты (препараты, которые участвуют в восстановлении поврежденных участков хрящевой и костной ткани). | Экстракт костного мозга и хрящей молодых животных способствует улучшению процесса регенерации в хрящевой ткани сустава. Препарат нормализует обмен веществ в хряще и тормозит дегенеративно-дистрофические процессы. | Внутримышечно, глубоко. В первый день — 0,3 мл, во второй день — 0,5 мл, а в последующие разы по 1 мл трижды в неделю. Длительность лечения составляет 5 – 6 недель. |
Хирургическое лечение
протез внутри организма
Эндопротезирование сустава
| Показания | Методика | Цель операции | Длительность реабилитации |
| Отсутствие эффекта от медикаментозного лечения, прогрессирующее разрушение хрящевой и костной ткани сустава, наличие массивных остеофитов. | Операция проводится под общим наркозом. В зависимости от того, на каком суставе выполняется операция, длительность и объем хирургического вмешательства может сильно варьироваться. После разреза кожи и поверхностных тканей, а также получения доступа к суставу хирург удаляет разрушенную хрящевую ткань и частично костную. На их место устанавливается эндопротез. Составные части протеза могут быть закреплены к кости с помощью шурупов или цемента. В конце операции в рану могут устанавливать дренаж для оттока крови и воспалительного выпота (экссудата). | Удаление пораженного сустава и замена его на эндопротез. | Зависит от прооперированного сустава. При эндопротезировании коленного сустава выписка происходит на 10 – 14 день после операции. В течение 6 недель необходимо ограничивать сустав от физической нагрузки (использовать трость). Реабилитация после операции на тазобедренный сустав должна составлять 8 недель, а на плечевой — 5. |
Стоит отметить, что у эндопротезирования, как и у любой другой операции, имеется целый ряд противопоказаний.
Выделяют следующие абсолютные противопоказания к операции по эндопротезированию суставов:
- сердечно-сосудистые заболевания в стадии декомпенсации (истощение компенсаторных возможностей организма);
- заболевания дыхательной системы в стадии декомпенсации;
- патологии вен нижних конечностей с образованием тромбов (тромбофлебит, тромбоэмболия);
- очаг гнойной инфекции в организме;
- инфекционный процесс в области сустава;
- полиаллергия (аллергия на большое количество разнообразных аллергенов).
Также существуют и относительные противопоказания.
Выделяют следующие относительные противопоказания к операции по эндопротезированию суставов:
- опухолевые заболевания;
- печеночная недостаточность;
- ожирение третье степени;
- хронические заболевания.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
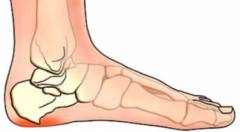
Остеофиты представляют собой разрастания костной ткани. Довольно часто костные разрастания протекают без каких-либо симптомов, и выявить их удается лишь после рентгенологического исследования. Остеофиты могут образовываться на поверхностях костей стоп и рук (
на их концевых участках
Остеофиты, как правило, формируются после травм средней и тяжелой степени, которые заканчиваются
переломами
позвоночник
. Нередко хроническое течение воспалительного процесса, который протекает в костной ткани, а также в окружающих тканях, способствует возникновению костных разрастаний.
Интересные факты
- Остеофиты также называют костными шпорами.
- Остеофиты могут возникать из костной ткани любого типа.
- Костные разрастания большого размера значительно ограничивать движения в пораженном суставе.
- В некоторых случаях остеофиты могут возникать после попадания в костную ткань опухолевых метастазов из других органов.
- Костные разрастания, как правило, имеют шиповидную или шилообразную форму.
- Остеофиты могут возникать на фоне сахарного диабета.
Что такое остеофит?

Выделяют следующие типы остеофитов:
- костные компактные;
- костные губчатые;
- костно-хрящевые;
- метапластические.
Костные компактные остеофиты
Костные компактные остеофиты являются производными компактного вещества костной ткани. Компактное вещество представляет собой один из двух типов костной ткани, которая формирует кость. Компактное вещество костной ткани выполняет множество разных функций. Во-первых, данное вещество обладает значительной прочностью и способно выдерживать большие механические нагрузки. Компактное вещество является наружным слоем кости. Во-вторых, компактное вещество служит своеобразным хранилищем для некоторых химических элементов. Именно в компактном веществе расположено много кальция и фосфора. Компактный слой кости является однородным и особенно развит в средней части длинных и коротких трубчатых костей (бедренная, большеберцовая, малоберцовая, плечевая, локтевая, лучевая кость, а также кости стоп и фаланги пальцев). Стоит отметить, что компактная костная ткань составляет примерно 75 – 80% общего веса скелета человека.
Костные компактные остеофиты в основном формируются на поверхности костей стоп (
плюсневые кости
), а также на фалангах пальцев ног и рук. Чаще всего данный тип остеофитов располагается на концевых участках трубчатых костей.
Костные губчатые остеофиты
трабекулы
). В отличие от компактного вещества костной ткани губчатое вещество является легким, менее плотным и не обладает особой прочностью. Губчатое вещество участвует в формировании концевых отделов трубчатых костей (
эпифизы
), а также образует фактически весь объем губчатых костей (
кости запястья, предплюсны, позвонки, ребра, грудина
). В трубчатых костях губчатое вещество содержит красный костный мозг, отвечающий за процесс кроветворения.
Костные губчатые остеофиты возникают вследствие серьезных нагрузок на костную ткань. Данный вид остеофитов может возникать практически в любом сегменте губчатых и трубчатых костей, так как губчатое вещество имеет относительно большую площадь поверхности.
Костно-хрящевые остеофиты
Костно-хрящевые остеофиты возникают вследствие деформации хрящевой ткани. В норме суставные поверхности сверху покрыты хрящом. Хрящ выполняет важную функцию в суставе, так как благодаря ему трение, которое возникает между суставными поверхностями сочленяющихся костей, становится значительно меньше. В случае если хрящевая ткань подвержена постоянным чрезмерным нагрузкам, а также в случае воспалительного или дегенеративного заболевания сустава происходит истончение и деструкция данной ткани. Кость под воздействием большой механической нагрузки начинает разрастаться. Данные костно-хрящевые разрастания (
остеофиты
), увеличивают площадь суставной поверхности, для того чтобы равномерно распределить всю нагрузку.
Метапластические остеофиты
Метапластические остеофиты возникают в том случае, когда в костной ткани происходит замещение клеток одного типа на другой. В костной ткани выделяют 3 типа основных клеток – остеобласты, остеоциты и остеокласты. Остеобласты представляют собой молодые клетки костей, которые вырабатывают специальное межклеточное вещество (
матрикс
). В дальнейшем остеобласты замуровываются в данном веществе и трансформируются в остеоциты. Остеоциты утрачивают способность делиться и вырабатывать межклеточное вещество. Остеоциты участвуют в обмене веществ, а также поддерживают постоянный состав органических и минеральных веществ в кости. Остеокласты образуются из белых кровяных телец (
лейкоцитов
) и необходимы для того, чтобы разрушать старую костную ткань.
Количественное соотношение остеобластов, остеокластов и остеоцитов в метапластических остеофитах является нетипичным. Данные остеофиты возникают вследствие воспаления или инфекционного заболевания, поражающего костную ткань. Также в некоторых случаях метапластические остеофиты могут возникать при нарушенной регенерации костной ткани.
Стоит отметить, что остеофиты в эволюционном плане сыграли важную роль, так как если в разрушающемся суставе не происходит полная регенерация хрящевой или костной ткани, то остеофиты ограничивают амплитуду его движений и замедляют процесс его разрушения.
Причины появления остеофитов

Причиной появления остеофитов могут становиться различные нарушения в обмене веществ. Нередко костные разрастания возникают вследствие больших нагрузок на сустав, что приводит к разрушению хрящевой ткани. Также причиной может стать прямая травма сустава или позвоночника.
Выделяют следующие причины возникновения остеофитов:
- воспаление костной ткани;
- дегенеративные процессы в костной ткани;
- перелом костей;
- длительное пребывание в вынужденной позиции;
- опухолевые заболевания костной ткани;
- эндокринные заболевания.
Воспаление костной ткани
Воспаление костной ткани нередко приводит к остеомиелиту. Остеомиелит является заболеванием, которое поражает все элементы костей (костный мозг, губчатое и компактное вещество, надкостницу). Остеомиелит, как правило, бывает вызван гноеродными бактериями (стафилококки и стрептококки) или же возбудителем туберкулеза (микобактериями). Причиной возникновения остеомиелита может стать открытый перелом костей, попадание гноеродных микроорганизмов в костную ткань из очагов хронической инфекции или же несоблюдение правил асептики (обеззараживание инструментов с целью не допустить попадание в рану микроорганизмов) при проведении операций по остеосинтезу (операции, в которых используют различные фиксаторы в виде спиц, шурупов, штифтов). Данное заболевание чаще всего возникает в бедренных и плечевых костях, позвонках, костях голени, а также в суставах нижней и верхней челюсти.
ознобаголовной боли
, общего недомогания, многократной
рвоты
и повышения
температуры
тела до 40ºС. Через сутки на месте поражения возникают резкая, сверлящая боль. Любые движения в зоне поражения вызывают сильную боль. Кожный покров над патологическим очагом становится горячим, покрасневшим и напряженным. Нередко процесс распространяется на окружающие ткани, что приводит к распространению гноя в мышцы. Также могут поражаться и ближайшие суставы (
гнойный артрит
).
в виде тонкой линии
Нередко процесс регенерации костной завершается образованием остеофитов. Это связано с тем, что надкостница (
пленка из соединительной ткани, покрывающая кость сверху
) в некоторых случаях может отходить от костной ткани и перерождаться в остеофиты различной формы. Стоит отметить, что костные разрастания, которые возникли на фоне остеомиелита, в течение длительного времени могут уменьшаться в размере вплоть до полного исчезновения. Данный процесс возможен при нормальном процессе регенерации надкостницы, а также за счет утолщения компактного вещества костной ткани.
Дегенеративные процессы в костной ткани
Выделяют следующие заболевания, которые приводят к дегенеративным процессам:
- деформирующий спондилез;
- деформирующий остеоартроз.
Деформирующий спондилез Деформирующий спондилез является заболеванием, которое приводит к изнашиванию межпозвоночных дисков. В норме каждый межпозвоночный диск состоит из соединительной ткани кольцевидной формы (фиброзное кольцо) и студенистого ядра, которое располагается в самом центре. Благодаря данным фиброзно-хрящевым дискам позвоночник обладает подвижностью. При деформирующем спондилезе передняя и боковая часть межпозвоночных дисков разрушается, выпячивается наружу и под действием постоянного давления со стороны позвоночника перерождается в остеофиты. Также костные разрастания могут образовываться из передней продольной связки позвоночника, которая укрепляет весь позвоночный ствол. По сути, деформирующий спондилез является следствием остеохондроза позвоночного столба. При остеохондрозе происходит нарушение кровоснабжения хрящевой ткани межпозвоночных дисков, что и приводит к возникновению в них дегенеративных процессов. Появление остеофитов при данном заболевании представляет собой защитную реакцию организма на процесс дегенерации в межпозвоночных дисках.
Деформирующий остеоартроз Деформирующий остеоартроз представляет собой дегенеративно-дистрофическое заболевание, которое поражает хрящевую ткань суставов. Причиной остеоартроза может стать травма сустава, воспалительный процесс или неправильное развитие тканей (дисплазия). На начальной стадии заболевания изменения затрагивают только синовиальную жидкость, которая питает хрящевую ткань сустава. В дальнейшем патологические изменения происходят и в самом суставе. Пораженный сустав не способен выдерживать обычную нагрузку, что приводит к возникновению в нем воспалительного процесса, который сопровождается болевым синдромом. На второй стадии остеоартроза происходит разрушение хрящевой ткани сустава. Именно для данной стадии характерно образование остеофитов. Происходит это вследствие того, что кость пытается перераспределить вес за счет увеличения площади поверхности костной ткани. Третья стадия заболевания проявляется выраженной костной деформацией суставных поверхностей. Деформирующий остеоартроз третьей стадии приводит к несостоятельности сустава и укорочению связочного аппарата. В дальнейшем в пораженном суставе возникают патологические движения или же активные движения в суставе становятся сильно ограниченными (возникают контрактуры).
Перелом костей
Нередко остеофиты могут возникать вследствие переломов центральной части костей. На месте перелома в дальнейшем образуется костная мозоль, которая представляет собой соединительную ткань. Через некоторое время соединительная ткань постепенно замещается на остеоидную ткань, которая отличается от костной тем, что ее межклеточное вещество не содержит такого большого числа солей кальция. Во время процесса регенерации вокруг сместившихся костных отломков и остеоидной ткани могут возникать остеофиты. Данный тип остеофитов называют посттравматическими. В случае если перелом осложняется остеомиелитом, то вероятность возникновения костных разрастаний увеличивается. Нередко остеофиты образуются из надкостницы, которая наиболее активно участвует в регенерации при переломах центральной части костей. Чаще всего посттравматические остеофиты имеют схожую структуру с компактным веществом костной ткани. В некоторых случаях остеофиты могут сформировываться при повреждении и отрыве только одной надкостницы. В дальнейшем данная соединительнотканная пленка окостеневает и трансформируется в костный отросток. Чаще всего посттравматические костные разрастания образуются в коленном и локтевом суставе. Также остеофиты могут образовываться при разрывах связок и суставных сумок. Стоит отметить, что посттравматические остеофиты с течением времени могут изменять свои размеры и конфигурацию из-за постоянной физической нагрузки на сустав.
Длительное пребывание в вынужденной позиции
Длительное пребывание в вынужденном положении (
стоя или сидя
) неизбежно ведет к перегрузке различных суставов. Постепенно из-за повышенной нагрузки хрящевая ткань суставных поверхностей начинает разрушаться. Процесс разрушения, как правило, преобладает над процессом регенерации. В конечном итоге вся нагрузка приходится на костную ткань, которая разрастается и формирует остеофиты.
Стоит отметить, что пребывание в неудобной и вынужденной позиции длительное время нередко приводит к возникновению таких заболеваний как деформирующий спондилез и остеоартроз.
Опухолевые заболевания костной ткани
перемещение опухолевых клеток из первичного очага в другие органы и ткани
) в костную ткань из других органов.
Остеофиты могут образовываться при следующих опухолях:
- остеогенная саркома;
- саркома Юинга;
- остеохондрома;
- рак предстательной железы;
- рак молочной железы.
Остеогенная саркома Остеогенная саркома представляет собой злокачественную опухоль костной ткани. Остеогенная саркома (рак) является очень агрессивной опухолью, для которой характерен бурный рост и склонность к раннему метастазированию. Данная саркома может возникать в любом возрасте, но, как правило, возникает у людей от 10 до 35 лет. У мужчин остеогенная саркома возникает примерно в 2 – 2,5 раза чаще, чем у женщин. Для данной патологии характерно поражение длинных трубчатых костей верхних и нижних конечностей. Нижние конечности подвергаются данному заболеванию в 5 раз чаще, чем верхние. Как правило, остеогенная саркома возникает в области коленного сустава и бедренной кости. Нередко начало заболевания остается незамеченным. В начале заболевания около пораженного сустава появляется несильная тупая боль. Болевые ощущения в данном случае не связаны с накоплением в суставе воспалительной жидкости (экссудата). Постепенно раковая опухоль увеличивается в размере, что приводит к усилению болевого синдрома. Ткани вокруг зоны поражения бледнеют, а их эластичность снижается (пастозность тканей). В дальнейшем при прогрессировании данного заболевания возникает суставная контрактура (ограничение движений в суставе), а также увеличивается хромота. Сильные болевые ощущения, которые возникают как днем, так и ночью не снимаются приемом обезболивающих препаратов, а также не купируются при фиксации сустава гипсовой повязкой. В конечном итоге опухоль поражает все функциональные ткани кости (губчатое вещество, компактное вещество и костный мозг), а дальше распространяется на соседние ткани. Остеогенная саркома очень часто дает метастазы в легкие и головной мозг.
Саркома Юинга Саркома Юинга представляет собой злокачественную опухоль костного скелета. Чаще всего поражаются длинные трубчатые кости верхних и нижних конечностей, а также ребра, тазовые кости, лопатка, ключица и позвонки. Чаще всего данная опухоль обнаруживается у детей 10 – 15 лет, причем мальчики болеют в полтора раза чаще, чем девочки. Данное онкологическое заболевание в 70% случаев поражает кости нижних конечностей и таза. На начальном этапе заболевания боль на месте поражения является незначительной. Нередко возникновение болевых ощущений объясняют спортивной или бытовой травмой. В дальнейшем боль возникает не только при совершении движений, но также и в покое. В ночное время суток болевой синдром, как правило, усиливается, что приводит к нарушению сна. При саркоме Юинга наблюдается ограничение движений в близлежащих суставах. Кожа над зоной поражения становится отечной, покрасневшей, горячей на ощупь. Саркома Юинга может давать метастазы в головной мозг, а также в костный мозг.
Остеохондрома Остеохондрома представляет собой самую частую доброкачественную опухоль кости, которая образуется из клеток хрящевой ткани. Чаще всего остеохондрома обнаруживается в длинных трубчатых костях. Данную доброкачественную опухоль обычно диагностируют у детей и взрослых от 10 до 25 лет. Остеохондрома приводит к тому, что из костной ткани образуется вырост, который покрыт сверху хрящевой тканью. Данные выросты могут быть как одиночными, так и множественными. Нередко множественные остеохондромы говорят о наследственной отягощенности заболевания. Остеохондрома прекращает свой рост тогда, когда завершается процесс роста костей. Именно после 25 лет происходит замещение эпифизарной пластинки, которая участвует в продольном росте костей и из которой и образуется остеохондрома. Стоит отметить, что иногда остеохондрома может перерождаться в злокачественную опухоль (если ее вовремя не лечить хирургическим способом).
Рак предстательной железы Рак предстательной железы является наиболее часто встречающейся злокачественной опухолью среди мужского населения. Согласно статистике рак предстательной железы является причиной примерно 10% смертей от рака у мужчин. В большинстве случаев данная опухоль возникает в пожилом возрасте. Для рака простаты характерен медленный рост. Иногда с момента возникновения опухолевой клетки до последней стадии рака может проходить 15 лет. К главным симптомам рака предстательной железы можно отнести учащенное мочеиспускание, боль в промежности, наличие крови в моче (гематурия) и сперме. В запущенных случаях может наблюдаться острая задержка мочеиспускания, а также симптоматика раковой интоксикации (прогрессивная потеря веса, немотивированная слабость, стойкое повышение температуры тела). Стоит отметить, что симптомы рака простаты могут появляться лишь на поздних стадиях заболевания или не появляться вовсе. При данном заболевании метастазы могут проникать в легкие, надпочечники, печень и костную ткань. В большинстве случаев метастазы попадают в бедренные кости, кости таза, а также в позвонки.
Рак молочной железы Рак молочной железы является опухолью железистой ткани (главная функциональная ткань) молочной железы. На текущий момент именно рак молочной железы занимает первое место среди всех форм рака среди женщин. К факторам риска относят злоупотребление алкоголем, курение, ожирение, воспалительные процессы в яичниках и матке, болезни печени, наследственную отягощенность и др. На ранних стадиях заболевания симптомы, как правило, отсутствуют. В дальнейшем в молочной железе могут появляться небольшие малочувствительные и подвижные массы. Во время роста опухоли нарушается подвижность и фиксация молочной железы, а также появляются специфические выделения из соска розоватого или светло-оранжевого цвета. Метастазы при раке молочной железы могут достигать печени, легких, почек, спинного мозга и костной ткани.
В большинстве случаев злокачественные опухоли приводят к формированию массивных остеофитов. Как правило, данные опухоли прорываются через надкостницу в окружающие ткани и приводят к формированию остеофитов, имеющих вид шпор или козырька. Остеофиты, которые образуются на фоне доброкачественных поражений, являются костного губчатого типа. В случае если в костную ткань попадают метастазы, то в первую очередь поражаются тела позвонков (
основная часть позвонка, на которой расположен межпозвоночный диск
) и верхняя часть костей таза (
гребень подвздошной кости
).
Эндокринные заболевания
Некоторые эндокринные заболевания могут приводить к серьезным изменениям в скелете. В большинстве случаев к возникновению костных разрастаний приводит такая патология как
акромегалия
.
Акромегалия является эндокринным заболеванием, при котором происходит увеличение выработки гормона роста (
соматотропный гормон
). Связанно это с тем, что в передней доле гипофиза (
один из центров эндокринной системы
) возникает доброкачественная опухоль (
аденома
). При акромегалии происходит увеличение в размерах костей черепа (
кости лицевого отдела
), стоп и рук. Грудная клетка становится бочкообразной формы, позвоночный столб значительно искривляется, что приводит к ограничению движений в нем. Хрящевая ткань суставов под воздействием дополнительных нагрузок связанных с увеличением веса тела, начинает разрушаться. Нередко данные нарушения приводят к деформирующему остеоартрозу и спондилезу. На некоторых костных выступах (
ногтевые фаланги, седалищные бугры, вертелы на бедренных костях
вплоть до импотенции
гигантизму
.
Остеофиты позвоночника

Остеофиты позвоночника проявляются следующим образом:
- болевой синдром;
- костное перерождение связок позвоночника;
- ограничение подвижности в позвоночном столбе.
Болевой синдром
На начальном этапе заболевания болевых ощущений, как правило, не возникает. С течением времени происходит деформация позвонков, что в большинстве случаев приводит к образованию остеофитов. В дальнейшем дегенеративно-дистрофические процессы прогрессируют, что ведет к сужению канала, в котором располагается спинной мозг. В некоторых случаях остеофиты могут достигать значительных размеров и тем самым сдавливать нервные корешки, которые выходят из спинного мозга и представляют собой часть периферической нервной системы. В случае если происходит ущемление нервных корешков, то это проявляется в виде болевого синдрома. Боль в пораженном сегменте позвоночника усиливается во время движения, а также во время кашля или чихания. Болевые ощущения могут усиливаться в течение дня, а также нарушать сон в ночное время. Нередко при сдавливании нервных корешков поясничного сегмента позвоночника боль распространяется в ягодицу, бедро, голень и стопу по проекции седалищного нерва (симптоматика радикулита). Если остеофиты или деформированные позвонки чрезмерно сдавливают нервные корешки, то это ведет к потере двигательной и мышечной чувствительности тех частей тела, которые данные корешки иннервируют (снабжают нервами).
Стоит отметить, что наиболее часто при спондилезе поражается шейный сегмент позвоночника. В этом случае к болевым ощущениям в шейном отделе могут присоединяться и некоторые сосудистые нарушения, такие как головокружение, нарушение зрительного восприятия,
шум в ушах
.
Костное перерождение связок позвоночника
Выделяют следующие связки позвоночника:
- передняя продольная связка;
- задняя продольная связка;
- желтые связки;
- межостистые связки;
- надостистая связка;
- выйная связка;
- межпоперечные связки.
Передняя продольная связка прикрепляется сверху к первому позвонку шейного отдела и переходит в надкостницу на уровне первых двух крестцовых позвонков. Передняя продольная связка покрывает всю переднюю поверхность, а также незначительную часть боковой поверхности позвонков шейного, грудного, поясничного и частично крестцового отдела. Данная связка крепко вплетается в межпозвоночные диски и менее прочно соединяется с телами позвонков. С боковых сторон передняя продольная связка переходит в надкостницу. Главной функцией передней продольной связки является ограничение чрезмерного разгибания в позвоночнике.
Задняя продольная связка берет свое начало на задней поверхности второго шейного позвонка (
в позвоночном канале
), а снизу прикрепляется к первым позвонкам крестцового отдела. Данная связка крепко сращена с межпозвоночными дисками. Задняя продольная связка в отличие от остальных имеет большое количество нервных окончаний и крайне чувствительна к различным механическим воздействиям по типу растягивания со стороны межпозвоночных дисков. Нередко задняя продольная связка поражается в случае появления
грыжи межпозвоночного диска
.
Желтые связки располагаются в промежутках между дугами позвонков. Желтые связки заполняют межпозвоночные щели от 2 шейного позвонка до крестца. Данные связки состоят из большого числа эластичных волокон, которые при разгибании туловища способны укорачиваться и действовать подобно мышцам. Именно желтые связки помогают удерживать туловище в состоянии разгибания и при этом уменьшают напряжение мышц.
непарные отростки, которые отходят от дуги каждого позвонка по срединной линии
) близлежащих позвонков. Толщина межостистых связок сильно варьируется в зависимости от сегмента позвоночного столба, в котором они расположены. Так наиболее толстые межостистые связки располагаются в поясничном отделе, в то время как в шейном отделе они менее развиты. Данные связки спереди граничат с желтыми связками, а возле верхушки остистых отростков сливаются с другой связкой – надостистой.
Надостистая связка является непрерывным соединительнотканным тяжом, который тянется по верхушкам остистых отростков позвонков поясничного и крестцового отдела. Данная связка в значительной степени фиксирует остистые отростки. Вверху надостистая связка постепенно переходит в выйную связку.
Выйная связка представляет собой пластинку, которая состоит из соединительнотканных и эластических тяжей. Выйная связка расположена только в шейном отделе. Сверху данная связка прикрепляется к затылочному гребешку, который расположен чуть выше первого шейного отростка, а внизу связка крепится к остистому отростку последнего седьмого шейного позвонка.
Межпоперечные связки являются слаборазвитыми фиброзными пластинками, которые расположены между поперечными отростками позвонков. Межпозвоночные связки хорошо развиты в поясничном отделе и слабо выражены в шейном и грудном сегменте позвоночника. В шейном отделе данные связки могут полностью отсутствовать.
В большинстве случаев остеофиты, которые формируются из переднего края тел позвонков, могут надавливать на переднюю продольную связку и приводить к ее раздражению или даже к частичному разрыву. Постепенно соединительная ткань поврежденной связки перерождается в костную ткань (
процесс оссификации
). Данный процесс в редких случаях может происходить и с другими связками позвоночника (
задняя продольная связка, желтые связки
).
Ограничение подвижности в позвоночном столбе
Ограничение подвижности в позвоночнике может быть связано с наличием остеофитов значительных размеров. Костные разрастания приводят к деформации тел близлежащих позвонков, что порой вызывает их сращение. Если остеофиты деформируют или разрушают суставные поверхности межпозвоночных суставов, то это может приводить к значительной утрате подвижности в отдельных сегментах позвоночника, вплоть до полной неподвижности (
анкилоз
).
Диагностика остеофитов позвоночника

Выявление и диагностика остеофитов не представляет особых сложностей. Обнаружить костные разрастания в абсолютном большинстве случаев помогает рентгенографический метод. Но само по себе обнаружение остеофитов не представляет никакой ценности без выявления причины, которая повлекла за собой образование данных разрастаний костной ткани. Стоит отметить, что в некоторых случаях могут обнаруживаться остеофиты незначительных размеров, которые протекают без симптомов и не нуждаются в медикаментозном или хирургическом лечении.
Для обнаружения остеофитов используют следующие методы инструментальной диагностики:
- рентген;
- компьютерная томография;
- магнитно-резонансная томография.
Рентгенографический метод
Рентгенографический метод является основным методов диагностики остеофитов ввиду его доступности и неинвазивности (данный метод не травмирует тканей). Вначале остеофиты выглядят, как небольшие заострения на передней верхней или нижней поверхности тел позвонков. Их размеры не превышают нескольких миллиметров. В дальнейшем костные разрастания могут увеличиваться в размере. Массивные остеофиты позвоночного столба очень часто на рентгенологических снимках имеют форму птичьих клювов. Важно не только определить локализацию и форму остеофитов, но и структуру, контуры и размеры. Также в некоторых случаях рентгенографический метод позволяет выявить другие патологические изменения в позвоночнике.
Компьютерная томография
Компьютерная томография представляет собой метод послойного исследования внутренней структуры тканей. Компьютерная томография позволяет получить немного более точную информацию об изменениях, происходящих в позвоночнике и окружающих структурах. Компьютерная томография в диагностике остеофитов, как правило, не используется, так как этот метод по сравнению с рентгенографическим является относительно дорогостоящим.
Магнитно-резонансная томография
Магнитно-резонансная томография является высокоинформативным методом диагностики повреждений различных тканей. Для диагностики остеофитов позвоночника данный метод, так же как и метод компьютерной томографии используется относительно редко.
Лечение остеофитов позвоночника

размер, форма, структура, расположение
), врач-ортопед в каждом отдельном случае выбирает необходимую схему лечения.
Для лечения остеофитов используются следующие методы:
- физиотерапия;
- медикаментозное лечение;
- хирургическое лечение.
Физиотерапия
Физиотерапия представляет собой комплекс методов лечения с использованием различных физических факторов (электрический ток, магнитное излучение, тепловая энергия, ультрафиолетовые лучи и др.). Нередко именно физиотерапия помогает снять болевые ощущения, а также восстановить в значительной степени движения в пораженном сегменте позвоночника. Физиотерапевтические процедуры в сочетании с правильно подобранным медикаментозным лечением в большинстве случаев приводят к значительному улучшению самочувствия. Стоит отметить, что физиотерапевтические процедуры наиболее эффективны на начальных этапах заболеваний.
Физиотерапевтические методы лечения остеофитов позвоночника
| Вид процедуры | Механизм действия | Длительность лечения |
| Иглоукалывание (акупунктура) | При прокалывании специальных точек на теле можно добиться различных эффектов. Иглоукалывание активно используется в лечении спондилеза для устранения повышенного тонуса мышц позвоночника (гипертонус), который усиливает болевые ощущения. Для купирования болевого синдрома используют седативный метод лечения, имеющий обезболивающий и успокаивающий эффект. Как правило, используют 6 – 12 игл, которые вкалывают в необходимые участки кожи вокруг позвоночного столба. Глубина введения игл не должна превышать 0,9 – 1,0 см. | Длительность одного сеанса иглоукалывания, в среднем, составляет 20 – 30 минут. Курс лечения в каждом индивидуальном случае подбирается лечащим врачом. |
| Лечебный массаж | Механические и рефлекторные воздействия на ткани, расположенные вокруг позвоночного столба, способствуют снижению выраженности болевого синдрома. Лечебный массаж необходимо проводить перед лечебной физкультурой, так как массаж снимает напряжение с мышц, которые участвуют в поддержании позвоночника. Массаж улучшает кровообращение поверхностных и глубоких тканей позвоночника, а также ускоряет обмен веществ в поврежденный тканях. Стоит отметить, что при спондилезе строго запрещен интенсивный массаж и вытягивание позвоночника. | Длительность лечения зависит от типа и стадии заболевания. |
| Лечебная физкультура | Правильно подобранные упражнения способствуют уменьшению болевого синдрома, укреплению мышц и связочного аппарата, а также значительно ускоряют процесс регенерации поврежденных тканей позвоночника. Стоит отметить, что комплекс упражнений, подбираемых специально для каждого случая (исходя из стадии заболевания и симптоматики), должен выполняться в течение длительного времени. | Длительность курса лечебной физкультуры, а также комплекс упражнений должен подбираться в каждом отдельном случае. |
| Электрофорез с новокаином | Воздействие постоянного электрического тока способствует более быстрому проникновению медицинских препаратов в поверхностные и глубокие ткани позвоночника. Электрофорез способствует тому, что в пораженных тканях образуется лекарственное депо, которое в течение длительного времени постоянно воздействует на поврежденные ткани. Для уменьшения болевого синдрома используют электрофорез в сочетании с 1 – 5% раствором новокаина. | Лекарственный электрофорез должен проводиться ежедневно в течение не менее 10 – 15 мин. Лечение необходимо проводить вплоть до полного купирования болевых ощущений. |
| Ультразвуковая терапия | Воздействие упругих колебаний звуковых волн, которые не воспринимаются человеческим ухом, значительно улучшают процесс обмена веществ в тканях. Ультразвук способен проникать в ткани на глубину до 5 – 6 см. Ультразвуковые волны обладают также и тепловым эффектом, так как звуковая энергия может трансформироваться в тепловую. Под действием ультразвуковой терапии замедляются дегенеративно-дистрофические процессы, которые приводят к спондилезу. | Ежедневно или через день в течение 15 минут. Курс лечения, в среднем, составляет 8 – 10 сеансов. |
| Диадинамотерапия | Механизм действия диадинамометерапии схож с электрофорезом. На пораженный сегмент позвоночника подается постоянный электрический ток с частотой от 50 до 100 Гц. В зависимости от вида тока (однофазный или двухфазный), а также от его силы в поврежденных сегментах позвоночника можно добиться различных эффектов. Чаще всего используется ток с большей частотой, так как он стимулирует обмен веществ глубоких тканей, уменьшает боль в области воздействия, а также улучшает кровообращение. | Ежедневно. Длительность каждой отдельной процедуры не должна превышать 30 минут. Процедура проводится до 3 раз в день. Курс лечения должен составлять 5 – 8 дней. |
Стоит отметить, что некоторые физиотерапевтические процедуры противопоказаны при наличии у пациента определенных заболеваний.
Физиотерапия противопоказана при следующих патологиях:
- злокачественные опухоли;
- заболевания вен (тромбофлебит, тромбозы);
- массивные кровотечения;
- повышенное артериальное давление (гипертония 3 стадии);
- атеросклероз (отложение холестерина в стенках артериальных сосудов);
- активная форма туберкулеза;
- почечная недостаточность;
- печеночная недостаточность;
- обострение инфекционных заболеваний.
Медикаментозное лечение
Медикаментозное лечение сводится к применению противовоспалительных препаратов. Данная группа лекарств в значительной степени способствует устранению болевого синдрома. Стоит отметить, что противовоспалительные препараты для лучшего эффекта необходимо использовать в сочетании с физиотерапевтическими процедурами, лечебным массажем и лечебной гимнастикой.
Медикаментозное лечение остеофитов позвоночника
| Название препарата | Групповая принадлежность | Механизм действия | Показания |
| Кетопрофен | Нестероидные противовоспалительные препараты наружного применения. | Данные препараты тормозят выработку биологически активных веществ, которые участвуют в воспалительном процессе. Снижают интенсивность болевого синдрома, уменьшают отек тканей. | Наружно на болезненные сегменты позвоночника трижды в день. Препарат наносят тонким слоем и хорошо втирают в кожу до полного впитывания. Курс лечения составляет 10 – 14 дней. |
| Диклофенак | |||
| Индометацин | |||
| Вольтарен |
Хирургическое лечение
Хирургическое лечение назначают лишь в запущенных случаях или при отсутствии эффекта от медикаментозного лечения. Как правило, операция назначается, в случае если остеофиты надавливают на спинной мозг или на нервные корешки. В данной ситуации прибегают к декомпрессионной ламинэктомии.
Хирургическое лечение остеофитов позвоночника
| Показания | Методика | Цель операции | Длительность реабилитации |
| Если массивные остеофиты приводят к сужению позвоночного канала и надавливают на спинной мозг (спинальный стеноз), вызывая соответствующую симптоматику, то в этом случае показана декомпрессионная ламинэктомия. | Для того чтобы произвести декомпрессию (устранение сдавленности) позвоночного канала прибегают к удалению дуги одного или нескольких позвонков. Операция проводится под общим наркозом. В начале операции хирург делает надрез кожи, соответствующий месту операции. После получения доступа к необходимым позвонкам, производится разрез и по задней части дуги позвонка, а в дальнейшем и полное удаление. В конце операции рана послойно ушивается. | Устранить онемение, постоянные болевые ощущения, иррадиирующие в руки или ноги в зависимости от пораженного сегмента позвоночника. | Длительность реабилитации зависит от общего состояния здоровья пациента перед операцией, а также от объема операции. Как правило, на 3 – 4 сутки после операции больного отпускают домой. К работе, не требующей особых физических усилий, можно вернуться уже через 15 дней после операции, а если работа сопряжена с выполнением физических нагрузок, то через 3 – 6 месяцев. |
Остеофиты стопы

Остеофиты стопы, как правило, образуются на пяточной кости. Главной причиной образования так называемой пяточной шпоры являются воспалительно-дегенеративные изменения подошвенной фасции (
сухожилия
плантарный фасциит
)
.
К предрасполагающим факторам плантарного фасциита относят – чрезмерные нагрузки на нижние конечности, а также различные травмы пяточной кости (
переломы или трещины
).
Также остеофиты могут образовываться вокруг ногтя (
ногтевого ложа
онихокриптоз
).
Остеофиты стопы проявляются следующим образом:
- болевой синдром;
- нарушение функции стопы.
Болевой синдром
Болевые ощущения являются самым главным признаком наличия пяточных остеофитов. Боль в области пятки, как правило, возникает и усиливается при нагрузке. Болевые ощущения наиболее выражены утром. Связанно это с тем, что ночью в поврежденной фасции происходит процесс регенерации, который ее укорачивает. Утром во время ходьбы воздействие на данную укороченную фасцию вновь приводит к ее разрыву и растягивает ее до первоначальных размеров. Боль постепенно стихает, но в дальнейшем может снова появиться.
Если остеофиты возникают у основания дистальной фаланги большого пальца (
под ногтевой пластинкой
), то это неизбежно приводит к возникновению болевых ощущений. Связанно это с тем, что данные остеофиты механически раздражают нервные окончания, которые расположены под ногтем.
Нарушение функции стопы
щадящая или болевая хромота
Диагностика остеофитов стопы

В большинстве случаев диагноз ставится на основании жалоб пациента, а также исходя из полученных данных после объективного осмотра пораженной области стопы. Для подтверждения диагноза необходимо воспользоваться инструментальными методами диагностики.
В большинстве случаев для обнаружения остеофитов стопы прибегают к рентгенографическому методу. На рентгене пяточная шпора может иметь шиповидную, клиновидную или шиловидную форму, которая отходит от пяточного бугра. Рентгенографический метод выявляет данную патологию в абсолютном большинстве случаев и именно поэтому использование других инструментальных методов, таких как компьютерная томография и магнитно-резонансная томография является нецелесообразным. Данные методы назначают лишь тогда, когда необходимо получить информацию не только о костных тканях, но и об окружающих структурах.
Лечение остеофитов стопы

Выделяют следующие виды фиксации подошвенной фасции:
- тейпирование;
- использование ночных ортезов.
Тейпирование представляет собой процедуру по наложению клейкой ленты на кожу для лучшей фиксации связочного аппарата, суставов и мышц. Тейпирование применяется для профилактики и лечения различных травм и патологий опорно-двигательной системы. Тейпирование стопы крайне эффективно при наличии пяточной шпоры. Специальное наложение пластыря способствует поддержанию продольного свода стопы, а также поддерживает саму подошвенную фасцию в физиологически нормальной позиции (удлиненное состояние сухожилия). Стоит отметить, что тейпирование необходимо проводить после лечебной физкультуры (после гимнастики происходит растяжение подошвенной фасции). Для тейпирования можно воспользоваться как специальной клеящейся лентой (тейпом), так и обычным широким лейкопластырем.
Ночные ортезы являются специальными ортопедическими приспособлениями, которые помогают разгрузить больную конечность, фиксировать и откорректировать ее функцию. По сути, ночной ортез представляет собой некий корсет для сустава или конечности. Данные ортопедические приспособления способны фиксировать стопу под прямым углом (
положение максимального тыльного сгибания стопы
), что обеспечивает в ночное время поддержку подошвенной фасции. В дальнейшем данная фасция восстанавливается без укорочения, и ее ткани не подвергаются микротравматизму. Для достижения необходимого терапевтического эффекта ночные ортезы должны использоваться ежедневно в течение несколько месяцев.
Для лечения остеофитов также используются следующие методы:
- физиотерапия;
- медикаментозное лечение;
- хирургическое лечение.
Физиотерапия
Физиотерапевтические методы лечения пяточной шпоры на текущий момент являются наиболее предпочтительными. Данные методы не способны устранить самих костных разрастаний, но крайне эффективно устраняют болевые ощущения. Физиотерапия в сочетании с ношением обуви с ортопедическими стельками или подпяточниками, а также использование ночных ортезов в большинстве случаев полностью купируют болевой синдром.
Физиотерапевтические методы лечения остеофитов стопы
| Вид процедуры | Механизм действия | Длительность лечения |
| Виброакустическая терапия | Нормализует кровообращение в пораженной зоне. Способствует уменьшению болевых ощущений. В качестве лечения пяточной шпоры используют аппарат «Витафон». Данный виброакустический аппарат воздействует на ткани организма посредством микроволновых колебаний. Прибор работает в двух диапазонах частот – от 20 Гц до 4,5 кГц и от 200 Гц до 18 кГц. В процессе работы частота работы аппарата постоянно меняется и тем самым достигается эффект глубокой вибрации. | Длительность курса лечения зависит от выраженности болевого синдрома. |
| Лечебный массаж | Механическое воздействие на пяточную кость стопы приводит к улучшению кровообращения в тканях и ускорению процесса регенерации подошвенной фасции. Также механическое раздражение пяточного остеофита способствует снижению болевого синдрома. Массаж можно проводить как самостоятельно, так и с помощью специалиста. Вначале необходимо найти место максимальной боли. Далее с помощью больших пальцев рук необходимо массировать болевую точку в течение 5 – 7 минут. Движения при этом должны быть не быстрыми, но сильными. | Длительность массажа не должна превышать 7 – 8 минут. Массаж необходимо делать не чаще, чем раз в два дня. |
| Лечебная физкультура | Выполнение специальных гимнастических упражнений способствует тренировке подошвенной фасции. Регулярные и дозированные нагрузки делают фасцию упругой, прочной и эластичной. Лечебная гимнастика должна начинаться после разминки, так как во время разминки все мышцы голени (икроножная и камбаловидная мышца) хорошо растянутся и разогреются. Именно эти мышцы взаимодействуют с пяточным сухожилием (Ахиллово сухожилие) и посредством ее, натягивают саму подошвенную фасцию. | Длительность курса лечебной физкультуры (в зависимости от симптоматики) должна составлять 3 – 8 недель. |
| Лазерная терапия | Воздействие направленного светового излучения активизирует регенеративные процессы, улучшает кровообращения в поврежденных тканях. Лазеротерапия снимает отек, уменьшает боль, устраняет воспалительные процессы. Также лазеротерапия повышает эффект от проводимого медикаментозного лечения. | Лазерная терапия должна проводиться в 2 этапа. Вначале проводится 10 процедур с импульсной частотой в 50 Гц и мощностью светового излучения в 80 мВт в 4 проекциях. Процедура проводится ежедневно в течение 10 дней. Второй курс длится 2 недели, во время которого частоту излучения постепенно повышают до 80 Гц. |
| Ударно-волновая терапия | Проникая в ткани, импульсы звуковых волн определенной частоты способны блокировать передачу болевых импульсов, устранять отек и восстанавливать поврежденные ткани. Также воздействие ударно-волновой терапии уменьшает нагрузку на связочный аппарат, путем размельчения отложений солей (кальцинатов). Некоторые специалисты считают, что эффект от использования ударно-волновой терапии сравним с хирургическим лечением. | Продолжительность процедуры варьируется от 10 до 30 минут. Между каждой процедурой, в зависимости от результата должно проходить от 3 до 21 дня. В среднем, длительность курса лечения составляет 5 – 7 сеансов. |
| Рентгенотерапия | Рентгеновские лучи способны проникать глубоко в ткани и блокировать передачу болевых импульсов. Рентгеновское излучение обладает большой энергией и малой длиной волны. Данный метод не устраняет самих пяточных остеофитов, но способен устранять болевые ощущения на длительное время. Рентгенотерапия используется в том случае, когда другие физиотерапевтические методы не приносят необходимый терапевтический эффект. | Длительность курса рентгенотерапии составляет 10 сеансов. Каждая процедура длиться примерно 10 – 12 минут. |
Медикаментозное лечение
Медикаментозное лечение основывается на использовании противовоспалительных препаратов наружного действия (
гели и мази
). Данные средства устраняют болевые ощущения в пяточной области, а также ускоряют регенеративные процессы в подошвенной фасции.
Медикаментозное лечение остеофитов стопы
| Название препарата | Групповая принадлежность | Механизм действия | Показания |
| Флексен | Нестероидные противовоспалительные препараты наружного применения. | Данные препараты проникают через кожу в связки, сухожилия, кровеносные и лимфатические сосуды и обладают местным противовоспалительным, обезболивающим и противоотечным действием. Также воздействие данных лекарственных средств на подошвенную фасцию способствует уменьшению утренней скованности. | Наносят наружно на всю пяточную область дважды или трижды в день. Препарат необходимо наносить тонким слоем и хорошо втирать в кожу до полного впитывания. Курс лечения составляет 10 – 14 дней. |
| Диклофенак | |||
| Индометацин | |||
| Кетопрофен |
В случае если противовоспалительные препараты наружного применения не приносят облегчения, то можно воспользоваться лекарственной блокадой пяточной шпоры. Данная процедура не слишком распространена, так как требует от ортопеда или хирурга большого практического опыта и знаний.
в зону пяточного остеофита
), который и является причиной болевых ощущений. Хирург несколько раз обкалывает шприцем наиболее болезненный участок.
Выделяют следующие медицинские препараты, которые используют для блокады пяточной шпоры:
- Гидрокортизон представляет собой гормон коры надпочечников (глюкокортикостероид). Гидрокортизон обладает выраженным противовоспалительным, обезболивающим и противоаллергическим действием.
- Кеналог является синтетическим препаратом из группы гормонов надпочечников. Данный препарат обладает сильным противовоспалительным и обезболивающим эффектом. Кеналог практически не влияет на водно-солевой баланс и не приводит к задержке жидкости в организме.
- Дипроспан является гормоном коры надпочечников. В значительной степени уменьшает выраженность воспалительной реакции и способствует быстрому купированию болевых ощущений в патологическом очаге.
Хирургическое лечение
Хирургическое лечение показано в случае возникновения остеофитов на фалангах пальцев стоп, а также в случае, если отсутствует эффект от проводимого медикаментозного лечения и физиотерапии при пяточной шпоре.
Хирургическое лечение остеофитов стопы
| Показания | Методика | Цель операции | Длительность реабилитации |
| Выраженный болевой синдром вместе с отсутствием эффекта от других методов лечения (физиотерапия, медикаментозное лечение, использование специальных стелек, подпяточников или ночных ортезов). | Операция проводится эндоскопическим путем. Хирург делает 2 небольших отверстия диаметром не более 5 мм. Через одно отверстия вводится специальная камера, которая помогает хирургу контролировать ход операции, а через второе – необходимые инструменты. Для доступа к пяточному остеофиту необходимо рассечь подошвенную фасцию. Далее специальным инструментом для распиливания костной ткани (хирургическая фреза) проводят удаление остеофита. Операция проводится под местной анестезией. | Удалить костное разрастание на пяточной кости, которое является причиной постоянного микротравматизма подошвенной фасции. | Длительность реабилитации составляет несколько дней. Сразу же после операции ногу можно постепенно нагружать. |
Остеофиты колена, плеча, тазобедренного сустава

На начальном этапе остеоартроза суставов костные разрастания представляют собой своеобразные заострения, размер которых не превышает 1 – 2 мм. Чаще всего данные остеофиты формируются на краевых участках поверхностей суставов или в местах прикрепления связок. По мере того как сужение суставной щели прогрессирует, костные разрастания увеличиваются в размере и приобретают различную форму и конфигурацию. Если число остеофитов и их размеры постоянно увеличиваются, то это говорит о прогрессирующем течении деформирующего остеоартроза.
Остеофиты колена, плеча и тазобедренного сустава проявляются следующим образом:
- болевой синдром;
- нарушение подвижности сустава;
- деформация сустава.
Болевой синдром
Болевые ощущения возникают из-за того, что костные разрастания надавливают и травмируют связочный аппарат сустава и суставные поверхности. Данные элементы суставов наиболее чувствительны, так как именно в них расположено большое количество нервных окончаний. Интенсивность болевых ощущений зависит от стадии остеоартроза, а также от локализации и размеров остеофитов. Костные разрастания до 1 – 2 мм, как правило, не вызывают каких-либо субъективных ощущений. В дальнейшем по мере их роста больные начинаю жаловаться на болевые ощущения, которые появляются в конце рабочего дня. Усиление выраженности болевого синдрома говорит о прогрессировании заболевания. Хронические боли соответствуют 2 и 3 стадии деформирующего остеоартроза.
Нарушение подвижности сустава
Нарушение подвижности сустава наблюдается во 2 и 3 стадии деформирующего остеоартроза. Амплитуда движений в пораженном суставе заметно снижается из-за того что костные разрастания могут в значительной степени блокировать движения в нем. Также наблюдается ограничение движений в суставе (
контрактура
) за счет сочетания укорочения связок и утолщения капсулы сустава. В дальнейшем мышцы, которые приводят в движение сустав, ослабевают. Связанно это со смещением точек прикрепления сухожилий к костям, что приводит к укорочению или растяжению мышц и неспособности полноценно выполнять свои функции.
Деформация сустава
Третья стадия остеоартроза приводит к значительной деформации суставных поверхностей. В качестве компенсаторной реакции происходит увеличение в размерах костных разрастаний, которые берут на себя часть нагрузки на сустав. В некоторых случаях происходит полное или частичное разрушение хрящевой ткани, покрывающей суставные поверхности. Ось конечности (
условная прямая линяя, вдоль которой распределяется основная нагрузка на сустав
Диагностика остеофитов колена, плеча, тазобедренного сустава

Диагностика остеофитов, возникающих в полости сустава, должна быть основанной на высокоинформативных методах. Необходимо не просто выявить наличие остеофитов, но также и понять на каком этапе находится заболевание, которое привело к появлению данных костных разрастаний.
Выделяют следующие методы визуализации остеофитов:
- рентгенография сустава;
- компьютерная томография;
- магнитно-резонансная томография.
Рентгенография сустава
Рентгенография сустава позволяет выявить костные разрастания, локализовать их, а также позволяет определить их размеры и форму. Рентгенографический метод используется и для визуализации состояния суставной щели. Данный метод, в свою очередь, обладает одним большим минусом, так как не дает информации об изменениях в окружающих тканях сустава.
На текущий момент используется следующая рентгенологическая классификация остеоартроза (по Kellgren-Lawrence):
- 1 стадия – невыявленное сужение суставной щели, возможны краевые остеофиты;
- 2 стадия – выявленные остеофиты, сомнительное сужение суставной щели;
- 3 стадия – остеофиты средних размеров, наличие сужение суставной щели, возможная деформация костей;
- 4 стадия – остеофиты больших размеров, значительное сужение суставной щели, тяжелый остеосклероз (утолщение костной ткани), выявленная деформация костей.
Компьютерная томография
Компьютерная томография позволяет послойно просканировать пораженный сустав. Данный метод, так же как и рентгенография, основан на использовании рентгеновского излучения. Компьютерная томография показывает состояние суставных поверхностей, связочного аппарата сустава, а также всех тканей, окружающих сустав. Компьютерная томография позволяет выявить различные воспалительные и онкологические изменения в тканях, а также косвенно подтвердить наличие дегенеративно-дистрофических процессов. В отличие от магнитно-резонансной томографии данный метод не всегда дает полную информацию о сухожилиях и связках сустава.
Магнитно-резонансная томография
Магнитно-резонансная томография является золотым эталоном в диагностике различных суставных патологий. Магнитно-резонансная томография с точностью в 90 – 95% позволяет выявить различные патологические изменения, происходящие в суставе. Остеофиты могут быть как одиночными, так и множественными, а также иметь различную форму. Как правило, на начальном этапе заболевания остеофиты имеют вид шипов. В дальнейшем при прогрессировании остеоартроза их форма может напоминать «гребни» или «юбку».
Лечение остеофитов колена, плеча, тазобедренного сустава

Лечение должно основывается на физиотерапевтических методах и лечебной физкультуре, а также на ограничении нагрузки на пораженный сустав. Для снятия воспаления и болевых ощущений в большинстве случаев используют противовоспалительные препараты. В большинстве случаев помимо обезболивающих препаратов назначают и хондропротекторы. Данные препараты способствуют регенерации поврежденной хрящевой ткани.
Для лечения остеофитов используются следующие методы:
- физиотерапия;
- медикаментозное лечение;
- хирургическое лечение.
Физиотерапия
Физиотерапевтические методы в зависимости от состояния больного могут применяться как самостоятельно, так и в комплексе с другими методами лечения. Воздействие электрической и механической энергии, а также различных природных факторов (вода, свет, климат) оказывает хороший терапевтический эффект и способствует уменьшению прогрессирования дегенеративно-дистрофических процессов в пораженных суставах. Физиотерапевтические методы лечения помогают уменьшить боль, которая возникает во время сдавливания суставных поверхностей и связок остеофитами.
Физиотерапевтические методы лечения внутрисуставных остеофитов
| Вид процедуры | Механизм действия | Длительность лечения |
| Диадинамотерапия | На пораженный сустав подается постоянный электрический ток с частотой от 50 до 100 Гц. Использование тока с большей частотой, позволяет уменьшить боль в области воздействия, стимулировать обмен веществ в глубоких тканях, а также улучшить кровообращение. | Ежедневно. Длительность каждой отдельной процедуры не должна превышать 30 минут. Процедура проводится до 3 раз в день. Курс лечения должен составлять 5 – 8 дней. |
| Лечебный массаж | Механическое воздействие на ткани во время массажа позволяет снять напряжение в мышцах, а также улучшить их тонус и кровоснабжение. Лечебный массаж способствует снижению болевых ощущений в пораженном суставе. Массаж способен противодействовать развитию мышечных контрактур и ограничению подвижности сустава. | Длительность сеанса массажа составляет 15 – 25 минут. Курс лечения составляет 10 процедур. |
| Лечебная физкультура | Выполнение специальных гимнастических упражнений способствует восстановлению подвижности и необходимого объема движений в пораженном суставе. Вместе с этим растет мышечная сила и выносливость мышц, которые участвуют в движении сустава. Регулярные и дозированные нагрузки укрепляют связочный аппарат и снижают скорость дегенеративно-дистрофических процессов в суставе. | Длительность курса лечебной физкультуры (в зависимости от симптоматики) должна составлять 3 – 8 недель. |
| Лечебные ванны | Воздействие лечебных ванн стимулирует обмен веществ и улучшает кровообращение в пораженных суставах. Как правило, используют скипидарные и радоновые лечебные ванны. Данные ванны помогают улучшить регенерацию костной и хрящевой ткани, а также помогают нормализовать трофику (кровоснабжение) мышц. | Курс лечения составляет 5 – 8 процедур. |
| Электрофорез | В большинстве случаев используют электрофорез серы, лития или цинка. В пораженных тканях под воздействием постоянного электрического тока создается лекарственное депо. В течение довольно длительного времени медицинский препарат способен поступать в патологический очаг и оказывать лечебное действие. Электрофорез используется для снятия болевого синдрома, улучшения процессов регенерации тканей, а также для стимуляции клеточного иммунитета. | Курс лечения подбирается в зависимости от стадии заболевания. В среднем, длительность лечения составляет 10 – 30 сеансов. |
Медикаментозное лечение
Медикаментозное лечение направлено на снижение выраженности болевых ощущений в пораженном суставе. Для этого, как правило, используются различные гели или мази, которые обладают противовоспалительной активностью. Также можно воспользоваться противовоспалительными препаратами и в виде таблеток или капсул.
Противовоспалительные препараты для снятия боли
| Название препарата | Групповая принадлежность | Механизм действия | Показания |
| Флексен | Нестероидные противовоспалительные препараты. | Способны тормозить выработку биологически активных веществ, которые участвуют в воспалительной реакции. Уменьшают отек тканей, а также снижают болевые ощущения в пораженном суставе. | Наружно на кожу пораженного сустава трижды в сутки. Курс лечения не должен превышать 2 недели. |
| Кетопрофен | |||
| Индометацин | |||
| Диклофенак |
В последнее время хорошо себя зарекомендовали препараты, которые способствуют регенерации хрящевой ткани (
хондропротекторы
Хондропротекторы для восстановления хрящевой ткани
| Название препарата | Фармакологическая группа | Механизм действия | Способ применения |
| Хондроитин | Корректоры обмена веществ хрящевой и костной и ткани. | Участвует в регуляции обмена фосфора и кальция в хрящевой и костной ткани. Препятствует дегенеративным процессам в хрящевой ткани суставов. Способствует процессу восстановления суставных поверхностей за счет выработки основных компонентов хряща. | В зависимости от лекарственной формы. Внутрь по 750 мг дважды в день в течение первых 3 недель. В дальнейшем дозу уменьшают до 500 мг. Внутримышечно, один раз в день через день по 100 мг. Начиная с 4 инъекции, дозу необходимо увеличить до 200 мг. Курс лечения составляет, в среднем, 30 инъекций. Повторить курс можно после полугода. |
| Глюкозамин | Усиливает выработку компонентов хрящевой ткани (протеогликана и гликозаминогликана). Увеличивает скорость выработки гиалуроновой кислоты, входящей в состав жидкости, которая питает сустав (синовиальная жидкость). Обладает умеренным противовоспалительным и обезболивающим эффектом. | Наружно, наносят на кожу 2 – 3 раза в сутки и втирают до полного впитывания. Курс лечения составляет 14 – 21 день. | |
| Румалон | Регенеранты и репаранты (препараты, которые участвуют в восстановлении поврежденных участков хрящевой и костной ткани). | Экстракт костного мозга и хрящей молодых животных способствует улучшению процесса регенерации в хрящевой ткани сустава. Препарат нормализует обмен веществ в хряще и тормозит дегенеративно-дистрофические процессы. | Внутримышечно, глубоко. В первый день — 0,3 мл, во второй день — 0,5 мл, а в последующие разы по 1 мл трижды в неделю. Длительность лечения составляет 5 – 6 недель. |
Хирургическое лечение
протез внутри организма
Эндопротезирование сустава
| Показания | Методика | Цель операции | Длительность реабилитации |
| Отсутствие эффекта от медикаментозного лечения, прогрессирующее разрушение хрящевой и костной ткани сустава, наличие массивных остеофитов. | Операция проводится под общим наркозом. В зависимости от того, на каком суставе выполняется операция, длительность и объем хирургического вмешательства может сильно варьироваться. После разреза кожи и поверхностных тканей, а также получения доступа к суставу хирург удаляет разрушенную хрящевую ткань и частично костную. На их место устанавливается эндопротез. Составные части протеза могут быть закреплены к кости с помощью шурупов или цемента. В конце операции в рану могут устанавливать дренаж для оттока крови и воспалительного выпота (экссудата). | Удаление пораженного сустава и замена его на эндопротез. | Зависит от прооперированного сустава. При эндопротезировании коленного сустава выписка происходит на 10 – 14 день после операции. В течение 6 недель необходимо ограничивать сустав от физической нагрузки (использовать трость). Реабилитация после операции на тазобедренный сустав должна составлять 8 недель, а на плечевой — 5. |
Стоит отметить, что у эндопротезирования, как и у любой другой операции, имеется целый ряд противопоказаний.
Выделяют следующие абсолютные противопоказания к операции по эндопротезированию суставов:
- сердечно-сосудистые заболевания в стадии декомпенсации (истощение компенсаторных возможностей организма);
- заболевания дыхательной системы в стадии декомпенсации;
- патологии вен нижних конечностей с образованием тромбов (тромбофлебит, тромбоэмболия);
- очаг гнойной инфекции в организме;
- инфекционный процесс в области сустава;
- полиаллергия (аллергия на большое количество разнообразных аллергенов).
Также существуют и относительные противопоказания.
Выделяют следующие относительные противопоказания к операции по эндопротезированию суставов:
- опухолевые заболевания;
- печеночная недостаточность;
- ожирение третье степени;
- хронические заболевания.
| Видео (кликните для воспроизведения). |
Источники:
- Коршунова, М. Е. Отложение солей. Радикулит, остеохондроз, подагра, мочекаменная болезнь / М. Е. Коршунова. — М. : Невский проспект, 2015. — 128 c.
- Клешнина, О. А. Нет остеохондрозу / О. А. Клешнина, Т. В. Гитун. — М. : Феникс, 2003. — 256 c.
- П. В. Евдокименко Артроз тазобедренных суставов. Уникальная исцеляющая гимнастика / П. В. Евдокименко. — М. : Гостехиздат, 2014. — 144 c.
- Буч, Ю. И. Интеллектуальная собственность: Договорная практика (Методические материалы) / Ю. И. Буч. — М. : СПб: Санкт-Петербургский государственный электротехнический универстет, 2010. — 65 c.
- Евдокименко П. В. Артроз. Избавляемся от болей в суставах; Оникс, Мир и Образование — Москва, 2011. — 224 c.
- Зудбинов, Ю. И. Боли в суставах / Ю. И. Зудбинов, В. Ю. Зубдинова. — М. : Феникс, 2009. — 647 c.
- Романовская, Н. В. Лечение остеохондроза позвоночника: моногр. / Н. В. Романовская. — М. : Аверсэв, 1999. — 208 c.
- Ревматические заболевания. В 3 томах. Том 2. Заболевания костей и суставов. — М. : ГЭОТАР-Медиа, 2012. — 520 c.

Здравствуйте! Представляюсь на нашем сайте. Меня зовут Иван Жаров. Я уже более 11 лет работаю ортопедом. В настоящее время являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все данные для сайта собраны и тщательно переработаны с целью донести в доступном виде всю нужную информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.