Содержание
- 1 Смертность при инсульте головного мозга
- 2 Частичные или полные нарушения двигательной активности
- 3 Трофические расстройства
- 4 Нарушение функции глотания
- 5 Нарушение зрительной функции
- 6 Нарушение речевых функций
- 7 Психические нарушения
- 8 Центральный болевой синдром
- 9 Смертность при инсульте головного мозга
- 10 Частичные или полные нарушения двигательной активности
Мы все знакомы с болью – будь то головная, зубная боль или боль в мышцах после физической нагрузки. Но есть совсем другая боль, которая связана с поражением нервов. Именно она зачастую становится мучительной, нарушает жизнь человека на протяжении многих месяцев или лет. Эту боль принято называть нейропатической. Она встречается у 6-7 из 100 человек. Нейропатическая боль может сделать выполнение даже самых элементарных действий, таких как, надеть носки, сорочку, прогуляться, невозможным. Зачастую люди не понимают, что это за боль и как рассказать о ней врачу. Они не могут найти слова для ее описания. Поэтому нередко эти пациенты не получают должной помощи и нужного лечения.
Как возникает нейропатическая боль? У нас в организме существуют миллионы нервов, взаимодействующих друг с другом. Все вместе они образуют нервную систему. Представьте себе множество электрических и телефонных проводов соединяющих Ваш мозг с различными участками тела. Например, когда вы ступаете на пляже на горячий песок, нервы, расположенные на стопе, посылают сигнал в мозг, сообщающий о том, что Вы наступаете на что-то горячее. В результате, Вы чувствуете в стопе жжение. Или, если Вы случайно дотронулись до оголенного электрического провода, то нервы на руке отправляют в мозг быстрый сигнал о том, что Вас ударило током. Но если происходит повреждение нервов, они начинают работать неправильно и посылают неверные сигналы в мозг. Так, например, поврежденные нервы могут сообщать мозгу о том, что Вы наступили на горячее или дотронулись до электрического провода. И это при том, что на самом деле Вы ни на что не наступали и ничего не трогали. Нервы могут оказаться поврежденными в результате многих причин, таких как, сахарный диабет, герпетическая инфекция, травмы рук и ног, нарушения в позвоночнике, инсульты, онкологические заболевания и др.
Многие люди, имеющие нейропатическую боль, часто не описывают свои ощущения как боль. Напротив, они могут рассказывать о том, что ощущают «множество иголок, заноз», «мурашки», покалывание, онемение, чувствуют «прохождение электрического тока». Очень часто боль может быть вызвана чем-то, что в обычных условиях не вызывает боли: прикосновением одеждой, простыней, одеялом и т.д. Иногда боль может быть спонтанной и очень сильной. Но проблема в том, что она «невидима». В отличие от травмы или артрита Вы не видите ее причину, и трудно понять — с чем она связана.
Характеристика боли после инсульта:
Примерно у 8% больных, перенесших мозговой инсульт, через некоторое время (от 1 месяца до 2 лет) на больной стороне, или в руке и/или ноге, могут появиться неприятные ощущения в виде покалывания, жжения, боли при контакте с холодными предметами, «рука мерзнет». Поэтому, чтобы уменьшить боль после инсульта некоторые пациенты носят варежку. Этот тип нейропатической боли называется постинсультная центральная боль. Ее причиной является поражение нервов в области головного мозга.
Характерные ощущения при нейропатической боли
— Онемение
— Стреляющие боли
— Жжение
— Прохождение электрического тока
— Покалывание
— «Ползание мурашек»
Другие проблемы, с которыми сталкиваются люди после инсульта:
Существует несколько проблем, с которыми люди могут столкнуться в течение первых недель после инсульта. Большинство из них разрешается по мере восстановления. У некоторых они сохраняются длительно.
Парезы и параличи
Парезы, нарушения координации или параличи (гемиплегия) являются одними из наиболее частых симптомов инсульта. Они чаще наблюдаются на одной половине тела. Парез или паралич руки или ноги часто сопровождается скованностью (спастичностью) в мышцах и суставах.
Равновесие
Неустойчивость походки (потеря равновесия) может появиться при повреждении отдела мозга, отвечающего за поддержание равновесия. А также это может быть следствием пареза некоторых мышц.
Глотание
Повышенная утомляемость и нарушения сна
У многих возникают проблемы со сном, что еще больше усиливает усталость.
Нарушения речи
У многих людей возникают проблемы с произношением и пониманием слов, а также при чтении и письме. Такие нарушения называют дисфазией (афазией).
Если человек не может понять обращенную к нему речь, такое нарушение называют сенсорной афазией. Если же он понимает сказанное, но не может найти необходимые слова, чтобы ответить — такое нарушение называют мнестической афазией. Часто встречается смешанная афазия. Афазия чаще встречается при расположении очага в левом полушарии головного мозга. Исключение составляют левши, у которых центр речи расположен в правом полушарии.
Зрение
При инсульте могут быть повреждены отделы мозга, которые собирают, обрабатывают и анализируют информацию от органа зрения. Иногда после инсульта может появиться двоение в глазах или выпадение половины поля зрения, когда человек видит все на одной половине поля зрения и не видит ничего на другой.
Со стороны поведение такого человека может показаться странным (из-за выпадения половины поля зрения они едят пищу лишь с одной половины тарелки).
Восприятие и интерпретация
Могут возникнуть затруднения в узнавании привычных предметов или их назначения. Теряются обычные навыки, например, глядя на часы, человек не может сказать точное время (когда мозг не может правильно анализировать, то что видят глаза).
Умственные способности
После инсульта часто снижается способность к пониманию, обучению, концентрации, запоминанию, планированию, осмыслению и формированию заключений. Возможно снижение краткосрочной памяти, что создает сложности при концентрации внимания.
Мочевой пузырь и кишечник
Утрата произвольного контроля мочеиспускания и дефекации (недержание) не является редкостью после инсульта. Но у большинства людей такая способность восстанавливается в течение нескольких недель.
Перепады настроения
Эмоциональная лабильность наблюдается довольно часто при инсультах. Из расстройств настроения наиболее распространены депрессия, подавленность, гнев, тревожность, низкая самооценка и недоверчивость. Возникают сложности при контроле эмоций и могут наблюдаться эпизоды немотивированного плача, ругани или смеха. Меняются привычки и характер пациента.
Ощущения
У некоторых людей изменяются ощущения — они могут быть ослаблены или усилены. Может наблюдаться повышение чувствительности к свету, цветам, звуку. И наоборот, может быть ослаблено ощущение боли и люди не различают горячие и острые предметы, что создает определенную опасность.
Невролог
Врач восстановительной медицины
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас болит тело после инсульта? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию на форуме. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Актуальность проблемы.
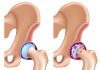
У больных инсультом с синдромом гемипареза/гемиплегии одним из частых осложнений является подвывих плечевого сустава (ППС).
Развивается он в связи с тем, что мышцы, которые в норме стабилизируют плечевой сустав, после инсульта оказываются ослабленными и перестают выполнять свою функцию. Пораженная рука тянет вниз, в связи с чем капсула плечевого сустава перерастягивается, и головка плечевой кости оказывается ниже нормального уровня – порой на несколько сантиметров. Всё это способствует развитию боли в плече и препятствует восстановлению двигательной функции руки, поэтому необходимо проводить профилактику и коррекцию ППС уже в острой стадии инсульта.
Йогатерапевту , работающему с ППС, нужно представлять анатомию плечевого сустава, его нормальную функцию и патологические изменения, которые происходят после инсульта, способы профилактики и коррекции ППС, применяемые в классической медицине и в йогатерапии, чтобы восстановление функции руки было эффективным и тактически верным.
Теперь обо всём по порядку.
Анатомия плечевого сустава.
Плечевой сустав — шаровидный сустав, образованный головкой плечевой кости и суставной впадиной лопатки. Всего лишь 1/3 поверхности головки является суставной, то есть плечевой сустав по сути своей крайне нестабилен. Чтобы увеличить площадь контактируемых поверхностей, существует суставная губа, идущая по краю суставной впадины лопатки. Капсула сустава дополнительно укреплена клювовидно-плечевой связкой и волокнами проходящих мышц (надостная, подостная, подлопаточная и малая круглая мышцы). Эти мышцы не только укрепляют плечевой сустав, но при движениях в нем оттягивают соответствующие части капсулы, предохраняя ее от ущемления.
Благодаря шаровидной форме в плечевом суставе возможны амплитудные движения вокруг трех осей: поперечной, сагиттальной и вертикальной. Вокруг сагиттальной оси происходит отведение и приведение плеча, вокруг поперечной — сгибание и разгибание, вокруг вертикальной — пронация и супинация . Кроме того, в плечевом суставе возможно круговое движение (циркумдукция).
Движения в плечевом суставе нередко сочетаются с движениями пояса верхней конечности. Верхнюю конечность за счет плечевого сустава можно отвести в сторону не более чем до уровня горизонта, т. е. примерно на 90°. Дальнейшее движение, благодаря которому руку можно поднять вверх, происходит по преимуществу за счет смещения лопатки и ключицы. При поднятии руки кверху нижний угол лопатки отводится кнаружи.
Таким образом, мы видим, что плечевой сустав достаточно сложно устроен, и в силу этого патологические изменения в нём также сложно корректируются.
Однако есть ещё и крупные мышцы, которые укрепляют плечевой сустав. Зная их функцию и тренируя их, мы можем подвергнуть ППС обратному развитию.[1]
Мышцы, обеспечивающие стабильность плечевого сустава.
Здесь мы будем подробно говорить о дельтовидной мышце, так как именно она глобально влияет на функцию плечевого сустава, и именно её слабость провоцирует развитие ППС.
Дельтовидная мышца располагается над плечевым суставом. Она начинается от ости лопатки, акромиона и акромиального конца ключицы, а прикрепляется на плечевой кости к дельтовидной бугристости. Мышца состоит из трех частей — передней, начинающейся от ключицы, средней — от акромиона и задней — от ости лопатки. При сокращении передней порции мышцы происходит сгибание и пронация руки, при сокращении задней порции – разгибание и супинация. При сокращении всей мышцы – сначала приподнимается плечевая кость, стабилизируясь в суставе, затем происходит отведение плеча.
Дельтовидная мышца в значительной мере способствует укреплению плечевого сустава. Образуя своей тканью ярко выраженную выпуклость, она обусловливает форму всей области сустава.
Нормальная биомеханика плечевого пояса на примере абдукции плеча (отведение в сторону):
Отведение на угол 0-30° происходит за счет надостной мышцы, помогает дельтовидная мышца (все порции).
Отведение на угол 30-90° совершается преимущественно за счет дельтовидной мышцы, помогает надостная мышца. В норме лопатка при этом не должна двигаться.
Отведение плеча на 90-150° возможно только при движении лопатки суставной поверхностью вверх, так как большой бугор плечевой кости при отведении до 90° упирается в корако-акромиальную связку. Необходимо движение в акромиально-ключичном и грудинно-ключичном суставах. Движение лопатки суставной поверхностью вверх совершается за счет: передней зубчатой, трапецевидной, подключичной мышцы.
Отведение плеча на 150—180 ° возможно только при вовлечении в движение позвоночника: при отведении одной руки появляется смещение грудного отдела позвоночника в сторону отведения. При отведении обеих рук — увеличивается поясничный лордоз. Движение лопатки возможно только при нормальной подвижности в акромиально- ключичном и грудино-ключичном суставах.
Патобиомеханика плечевого пояса после инсульта
Слабость дельтовидной мышцы проявляется в виде:
• каудального смещения плечевого пояса и лопатки;
• двугорбого плеча (при одновременной слабости надостной мышцы).
• Отведение плеча возможно только за счет включения в движение трапециевидной мышцы и передней зубчатой мышцы для ротации и подъема вверх лопатки. Функциональная перегрузка трапециевидной мышцы будет способствовать формированию в ней миофасциальных триггерных пунктов.
Профилактика и терапия ППС.
1. Позиционирование – правильное расположение руки, в том числе плечевого сустава и лопатки в различных положениях больного. В любом положении тела рука должна располагаться так, чтобы не оказывать вытягивающего действия на плечевой сустав.
2. Иммобилизация и бандажирование плечевого сустава. Бандаж пациенту необходимо носить в положении «сидя» и «стоя». Ношение обязательно в том случае, если тонус дельтовидной мышцы низкий, и риск возникновения ППС высок, или же если ППС уже развился. «Косыночный» бандаж нужно подбирать правильно – длина кармана, в который укладывается предплечье, должна ровняться длине руки от локтя до средних фаланг пальцев, тогда запястье занимает функционально приемлемое положение. В противном случае запястье оказывается согнуто, что способствует развитию сгибательных контрактур в лучезапястном суставе. Длина ремня также важна – в результате одевания бандажа плечо пораженной руки должно находиться на высоте здорового плеча.
3. FES (функциональная электростимуляция) надостной и дельтовидной мышцы. Выполняется только специалистами физиотерапевтического профиля при отсутствии противопоказаний.
4. Кинезиотерапия, йогатерапия.
• Общетонизирующие упражнения. Эти упражнения подбираются в соответствии с двигательным режимом в зависимости от общего состояния и возраста больного. При постельном режиме применяются повороты на бок, активные движения в суставах здоровых конечностей, пассивные движения в паретичных конечностях (производятся помощником, коим может стать и йогатерапевт).
Общетонизирующие упражнения дозируются в соответствии с состоянием больного. При этом осуществляется постоянный контроль за реакцией больного на нагрузку (подсчет пульса, измерение артериального давления), за его самочувствием и субъективным состоянием.
• Дыхательные упражнения. В остром периоде инсульта применяются динамические дыхательные упражнения, выполняемые в сочетании с активными движениями здоровых конечностей и пассивными движениями больных руки и ноги. Подъем рук сопровождается вдохом, опускание – выдохом и т.д. Дышать следует через нос. При выполнении дыхательных упражнений следует избегать задержек дыхания, натуживаний. Из йоговских техник рекомендуется обучить пациента дыханию уджайи, полному йоговскому дыханию, нади-шодхана.
Дыхание оказывает существенное влияние на состояние мышечного тонуса конечностей. При вдохе тонус мышц повышается, а при выдохе – снижается. Поэтому фазу выдоха часто используют для уменьшения спастичности мышц. Пассивные или активные упражнения для мышц с резко повышенным тонусом рациональнее выполнять на фоне удлиненного выдоха в сочетании с уджайи.
• Пассивные упражнения. В первые дни после инсульта внезапно прерываются потоки нервных импульсов от головного мозга к мышцам, что служит причиной появления слабости в них. При этом парализованные мышцы руки и ноги сами перестают посылать сигналы в головной мозг, что затрудняет восстановление его работы. Правильные упражнения вызывают растяжение мышц и связок и порождают потоки нервных импульсов от мышц к головному мозгу. Это помогает улучшить его функции и восстановить его контроль над движениями.
Пассивные движения в суставах конечностей начинают применяться в ранние сроки после инсульта, уже на следующий день после начала заболевания. Затем они используются в ходе всего периода восстановительного лечения.
Пассивную гимнастику в первые дни после инсульта желательно проводить 2-3 раза в день. Пассивные движения должны сопровождаться краткими, легко понимаемыми больным командами, помогающими привлечь его внимание, создать мысленную модель движения.
Внимание! Если пациент может участвовать в движении, следует его всячески поощрять. Объясните больному суть следующего упражнения, тогда ему будет легче вовремя включиться в совместное движение. В этом случае упражнение станет пассивно-активным или активным с помощью. Пассивные упражнения могут стать хорошей подготовкой перед практикой йогатерапии. Можно дополнять практику, помимо приведенных упражнений, любыми вьяямами. При этом пациент активно работает здоровой рукой, а йогатерапевт помогает ему с пораженной стороны. Выполнять мягко и медленно.
Пассивные круговые движения в плечевом суставе
Исходное положение больного – лежа на здоровом боку.
Помощник обхватывает сверху плечевой сустав больной руки пациента. Другой рукой захватывает руку больного, согнутую в локте. Помощник совершает медленные круговые движения в плечевом суставе, слегка надавливая основанием ладони на локоть больного, как бы ввинчивая головку плечевой кости в суставную впадину. Повторить 5-10 раз.
Отведение руки. Захват под кисть и локоть. Кратность движения 5-10 раз.
Пассивный подъем руки и поворот ее кнаружи в положении пациента лежа на спине
И.п. больного на спине, рука пациента выпрямлена вдоль туловища ладонью вниз.
Помощник одной рукой захватывает кисть больного хватом снизу, другой обхватывает плечо пациента и медленно поднимает больную руку вперед и вверх выше уровня головы, супинируя её. Повторить 5-10 раз.
Пассивная супинация и пронация – за счет ротации прямой руки с захватом за кисть с отведением большого пальца. Кратность 5-10 раз.
Сгибание пораженной руки в плечевом суставе с помощью здоровой руки. Оптимально выполнять 5-10 раз в положении лёжа.
• Активные упражнения
Появляющиеся активные движения выполняются вначале с помощью методиста – из облегченных исходных положений. Для облегчения выполнения движений можно использовать лист пластика, подложив его под парализованную конечность с наклоном в сторону движения, или фитбол (мяч), уложив на него конечность. Активные упражнения выполняются в медленном темпе, без значительного напряжения. При восстановлении активных движений надо добиваться того, чтобы они выполнялись точно и изолированно. Активную гимнастику при отсутствии противопоказаний начинают при инсульте легкой и средней тяжести на следующий день или через день, при тяжелом – через 5-7 дней от начала болезни. Акцент в активных действиях плечевого сустава идет на сгибание, отведение, супинацию руки. Возвращение в исходное положение проводится пассивно, даже если больной в состоянии сам выполнить это движение.
• Йогатерапия. При занятиях йогой следует избегать поворотов головы в сторону больных конечностей, так как это приводит к рефлекторному повышению тонуса мышц сгибателей.
При наличии ППС и для его профилактики в первую очередь в практике йоги стоит обратить внимание на асаны, где паретичная (ослабленная) рука будет выполнять опорную функцию, нагружаясь в той или иной степени в соответствии с возможностями пациента. Это марджарисана, ардха бхуджангасана, бхуджангасана, урдхва мукха шванасана, адхо мукха шванасана, чатуранга дандасана, пурвотанасана и другие.
| Видео (кликните для воспроизведения). |
Обычно после инсульта человеку выполнять подобные позы крайне сложно, необходима посторонняя помощь. Йогатерапевту стоит, во-первых, укладывать кисть ослабленной руки в правильное положение, а, во-вторых, придерживать локоть, не давая ему согнуться. «Опорные положения» способствуют подтягиванию плечевой кости вверх и удержанию её в нормальном положении.
Помните о том, что пациенту не нужно задерживать дыхание или натуживаться.
Разумеется, на первых этапах работы перечисленные асаны в завершенных формах будут недоступны пациенту. На освоение самых простых асан после инсульта может уйти несколько месяцев или лет. Поэтому используются упрощенные варианты, доступные на текущем этапе с поэтапным усложнением.
Очень важно уделять особое внимание регулярному измерению АД, его динамике в процессе практики, субъективным ощущениям пациента. В практике любых асан следует ориентироваться на здоровую руку пациента и амплитуду движений, характерных для анатомии его тела.
Инсульт – заболевание, которое зачастую приводит к тяжелым, инвалидизирующим последствиям, надолго выключающим пациента из активной жизни. Однако правильно построенная практика физической реабилитации и йогатерапии может значительно уменьшить, а нередко – и ликвидировать последствия инсульта.
Инсульт головного мозга – одно из самых серьёзных заболеваний, связанное с резким нарушением кровотока в сосудах головного мозга. По статистике, всего 10% пациентов, перенесших мозговой удар, могут вернуться к нормальной жизни, восстановить пострадавшие функции организма. Опасные последствия инсульта головного мозга возникают из-за кислородного голодания (гипоксии) вследствие чего клетки серого вещества быстро погибают. Это приводит к полной или частичной потере некоторых функций, а также к изменению эмоционального и психического поведения пострадавшего.
Смертность при инсульте головного мозга
Опасная болезнь ежегодно настигает около полумиллиона жителей России. Если же провести анализ причин летальных исходов, то инсульт здесь занимает второе место среди взрослого населения.
Частичные или полные нарушения двигательной активности
Учитывая, что последствия отличаются в зависимости от размеров и участка поражения мозга, крайне важно подобрать оптимальные реабилитационные мероприятия с учётом индивидуальных особенностей течения заболевания. Огромное значение имеет раннее начало восстановительного периода – это позволяет устранить парезы и параличи примерно у 50% пациентов.
Трофические расстройства
После перенесенного инсульта головного мозга одним из неприятных проявлений являются нарушения трофического характера. На фоне длительного пребывания в неподвижном состоянии или в состоянии ограниченной активности может развиваться реактивный артрит, стойкая мышечная атрофия, «синдром болевого плеча». Такие последствия микроинсульта и инсульта головного мозга могут проявляться уже в первые дни после удара. Чтобы избежать развития спастической неподвижности, необходимо придавать специальное положение конечностям на несколько часов в день.
Нарушение функции глотания

Нарушение зрительной функции
При инсульте головного мозга нередко у больных наблюдается сужение поля зрения или выпадение из виду отдельных его частей. Патологические изменения выражаются в невозможности наблюдать левую часть поля зрения при поражениях правого полушария мозга и наоборот.
Последствия ишемического микроинсульта и инсульта или геморрагического нарушения у пациентов нередко наблюдаются в виде ограничения двигательной активности глазных мышц или больной жалуется на раздвоение предметов и невозможность чётко сфокусироваться.
Нарушение речевых функций
Последствия инсульта головного мозга выражаются различными негативными изменениями. В частности, при поражении речевых центров возможно развитие дизартрии и афазии. Дизартрия выражается в серьёзном нарушении артикуляционного аппарата, когда пациент не может ясно и внятно выражаться, но при этом понимает, что ему говорят, и воспринимает речь окружающих на слух.
Если вследствие нарушения кровообращения головного мозга у пациента диагностируют афазию, речь идёт об органическом поражении мозга. При этом у пациента наблюдаются проблемы не только в воспроизведении собственных потребностей, но и в понимании того, что ему говорят окружающие. Это одно из тяжёлых последствий микроинсульта и инсульта головного мозга, когда пострадавший не может самостоятельно читать и писать. Если афазия протекает в лёгкой форме, больной может понимать небольшие фрагменты речи окружающих. При тяжёлых формах общение становится невозможным.
Психические нарушения
Когда страдает мозг, серьёзные проблемы наблюдаются в плане снижения умственной деятельности больных. Также страдает память и возможность концентрировать внимание. Пациентам, перенесшим острое нарушение кровообращения в сосудах головного мозга, сложно считать, а подчас такая задача и вовсе не является для них выполнимой.
Последствия геморрагического инсульта или ишемического нарушения могут быть серьёзно осложнены тем, что у больного развивается апатия, депрессия и не возникает желания восстанавливать возможность двигаться. Это приводит к тому, что даже самообслуживание им не под силу. Такие больные могут оставаться беспомощными, даже если после инсульта уже прошло достаточно времени.
На фоне заболевания нередко развивается агрессия, пугливость и раздражительность. Больной становится эмоционально нестабильным, его реакция на происходящее значительно замедлена.
Центральный болевой синдром
Один из типов патологических изменений, который возникает крайне редко. Пациенты, перенесшие инсульт, жалуются на специфические боли в части тела или лица, противоположной очагу поражения в головном мозге. Неприятные ощущения возникают при стрессах, сильном надавливании или резкой перемене погоды. Это последствие после мозгового удара сопровождается серьёзными перепадами настроения и постинсультной депрессией.
Чтобы точно выяснить, какие еще возможны последствия перенесенного на ногах микроинсульта у женщин и мужчин, а также серьезного мозгового удара, обращайтесь в клинику инсульта в вашем городе за квалифицированной консультацией.
Смотрите также
- Последствия инсульта в пожилом возрасте
- Инсульт в молодом возрасте
- Последствия повторного инсульта
- Последствия инсульта у женщин
- Лекарства при инсульте головного мозга
Смертность при инсульте головного мозга
Опасная болезнь ежегодно настигает около полумиллиона жителей России. Если же провести анализ причин летальных исходов, то инсульт здесь занимает второе место среди взрослого населения.
Частичные или полные нарушения двигательной активности

Учитывая, что последствия отличаются в зависимости от размеров и участка поражения мозга, крайне важно подобрать оптимальные реабилитационные мероприятия с учётом индивидуальных особенностей течения заболевания. Огромное значение имеет раннее начало восстановительного периода – это позволяет устранить парезы и параличи примерно у 50% пациентов.
Трофические расстройства
После перенесенного инсульта головного мозга одним из неприятных проявлений являются нарушения трофического характера. На фоне длительного пребывания в неподвижном состоянии или в состоянии ограниченной активности может развиваться реактивный артрит, стойкая мышечная атрофия, «синдром болевого плеча». Такие последствия микроинсульта и инсульта головного мозга могут проявляться уже в первые дни после удара. Чтобы избежать развития спастической неподвижности, необходимо придавать специальное положение конечностям на несколько часов в день.
Нарушение функции глотания

Нарушение зрительной функции
При инсульте головного мозга нередко у больных наблюдается сужение поля зрения или выпадение из виду отдельных его частей. Патологические изменения выражаются в невозможности наблюдать левую часть поля зрения при поражениях правого полушария мозга и наоборот.
Последствия ишемического микроинсульта и инсульта или геморрагического нарушения у пациентов нередко наблюдаются в виде ограничения двигательной активности глазных мышц или больной жалуется на раздвоение предметов и невозможность чётко сфокусироваться.
Нарушение речевых функций
Последствия инсульта головного мозга выражаются различными негативными изменениями. В частности, при поражении речевых центров возможно развитие дизартрии и афазии. Дизартрия выражается в серьёзном нарушении артикуляционного аппарата, когда пациент не может ясно и внятно выражаться, но при этом понимает, что ему говорят, и воспринимает речь окружающих на слух.
Если вследствие нарушения кровообращения головного мозга у пациента диагностируют афазию, речь идёт об органическом поражении мозга. При этом у пациента наблюдаются проблемы не только в воспроизведении собственных потребностей, но и в понимании того, что ему говорят окружающие. Это одно из тяжёлых последствий микроинсульта и инсульта головного мозга, когда пострадавший не может самостоятельно читать и писать. Если афазия протекает в лёгкой форме, больной может понимать небольшие фрагменты речи окружающих. При тяжёлых формах общение становится невозможным.
Психические нарушения
Когда страдает мозг, серьёзные проблемы наблюдаются в плане снижения умственной деятельности больных. Также страдает память и возможность концентрировать внимание. Пациентам, перенесшим острое нарушение кровообращения в сосудах головного мозга, сложно считать, а подчас такая задача и вовсе не является для них выполнимой.
Последствия геморрагического инсульта или ишемического нарушения могут быть серьёзно осложнены тем, что у больного развивается апатия, депрессия и не возникает желания восстанавливать возможность двигаться. Это приводит к тому, что даже самообслуживание им не под силу. Такие больные могут оставаться беспомощными, даже если после инсульта уже прошло достаточно времени.
На фоне заболевания нередко развивается агрессия, пугливость и раздражительность. Больной становится эмоционально нестабильным, его реакция на происходящее значительно замедлена.
Центральный болевой синдром
Один из типов патологических изменений, который возникает крайне редко. Пациенты, перенесшие инсульт, жалуются на специфические боли в части тела или лица, противоположной очагу поражения в головном мозге. Неприятные ощущения возникают при стрессах, сильном надавливании или резкой перемене погоды. Это последствие после мозгового удара сопровождается серьёзными перепадами настроения и постинсультной депрессией.
Чтобы точно выяснить, какие еще возможны последствия перенесенного на ногах микроинсульта у женщин и мужчин, а также серьезного мозгового удара, обращайтесь в клинику инсульта в вашем городе за квалифицированной консультацией.
Смотрите также
- Последствия инсульта в пожилом возрасте
- Инсульт в молодом возрасте
- Последствия повторного инсульта
- Последствия инсульта у женщин
- Лекарства при инсульте головного мозга
Актуальность проблемы.
У больных инсультом с синдромом гемипареза/гемиплегии одним из частых осложнений является подвывих плечевого сустава (ППС).
Развивается он в связи с тем, что мышцы, которые в норме стабилизируют плечевой сустав, после инсульта оказываются ослабленными и перестают выполнять свою функцию. Пораженная рука тянет вниз, в связи с чем капсула плечевого сустава перерастягивается, и головка плечевой кости оказывается ниже нормального уровня – порой на несколько сантиметров. Всё это способствует развитию боли в плече и препятствует восстановлению двигательной функции руки, поэтому необходимо проводить профилактику и коррекцию ППС уже в острой стадии инсульта.
Йогатерапевту , работающему с ППС, нужно представлять анатомию плечевого сустава, его нормальную функцию и патологические изменения, которые происходят после инсульта, способы профилактики и коррекции ППС, применяемые в классической медицине и в йогатерапии, чтобы восстановление функции руки было эффективным и тактически верным.
Теперь обо всём по порядку.
Анатомия плечевого сустава.
Плечевой сустав — шаровидный сустав, образованный головкой плечевой кости и суставной впадиной лопатки. Всего лишь 1/3 поверхности головки является суставной, то есть плечевой сустав по сути своей крайне нестабилен. Чтобы увеличить площадь контактируемых поверхностей, существует суставная губа, идущая по краю суставной впадины лопатки. Капсула сустава дополнительно укреплена клювовидно-плечевой связкой и волокнами проходящих мышц (надостная, подостная, подлопаточная и малая круглая мышцы). Эти мышцы не только укрепляют плечевой сустав, но при движениях в нем оттягивают соответствующие части капсулы, предохраняя ее от ущемления.
Благодаря шаровидной форме в плечевом суставе возможны амплитудные движения вокруг трех осей: поперечной, сагиттальной и вертикальной. Вокруг сагиттальной оси происходит отведение и приведение плеча, вокруг поперечной — сгибание и разгибание, вокруг вертикальной — пронация и супинация . Кроме того, в плечевом суставе возможно круговое движение (циркумдукция).
Движения в плечевом суставе нередко сочетаются с движениями пояса верхней конечности. Верхнюю конечность за счет плечевого сустава можно отвести в сторону не более чем до уровня горизонта, т. е. примерно на 90°. Дальнейшее движение, благодаря которому руку можно поднять вверх, происходит по преимуществу за счет смещения лопатки и ключицы. При поднятии руки кверху нижний угол лопатки отводится кнаружи.
Таким образом, мы видим, что плечевой сустав достаточно сложно устроен, и в силу этого патологические изменения в нём также сложно корректируются.
Однако есть ещё и крупные мышцы, которые укрепляют плечевой сустав. Зная их функцию и тренируя их, мы можем подвергнуть ППС обратному развитию.[1]
Мышцы, обеспечивающие стабильность плечевого сустава.
Здесь мы будем подробно говорить о дельтовидной мышце, так как именно она глобально влияет на функцию плечевого сустава, и именно её слабость провоцирует развитие ППС.
Дельтовидная мышца располагается над плечевым суставом. Она начинается от ости лопатки, акромиона и акромиального конца ключицы, а прикрепляется на плечевой кости к дельтовидной бугристости. Мышца состоит из трех частей — передней, начинающейся от ключицы, средней — от акромиона и задней — от ости лопатки. При сокращении передней порции мышцы происходит сгибание и пронация руки, при сокращении задней порции – разгибание и супинация. При сокращении всей мышцы – сначала приподнимается плечевая кость, стабилизируясь в суставе, затем происходит отведение плеча.
Дельтовидная мышца в значительной мере способствует укреплению плечевого сустава. Образуя своей тканью ярко выраженную выпуклость, она обусловливает форму всей области сустава.
Нормальная биомеханика плечевого пояса на примере абдукции плеча (отведение в сторону):
Отведение на угол 0-30° происходит за счет надостной мышцы, помогает дельтовидная мышца (все порции).
Отведение на угол 30-90° совершается преимущественно за счет дельтовидной мышцы, помогает надостная мышца. В норме лопатка при этом не должна двигаться.
Отведение плеча на 90-150° возможно только при движении лопатки суставной поверхностью вверх, так как большой бугор плечевой кости при отведении до 90° упирается в корако-акромиальную связку. Необходимо движение в акромиально-ключичном и грудинно-ключичном суставах. Движение лопатки суставной поверхностью вверх совершается за счет: передней зубчатой, трапецевидной, подключичной мышцы.
Отведение плеча на 150—180 ° возможно только при вовлечении в движение позвоночника: при отведении одной руки появляется смещение грудного отдела позвоночника в сторону отведения. При отведении обеих рук — увеличивается поясничный лордоз. Движение лопатки возможно только при нормальной подвижности в акромиально- ключичном и грудино-ключичном суставах.
Патобиомеханика плечевого пояса после инсульта
Слабость дельтовидной мышцы проявляется в виде:
• каудального смещения плечевого пояса и лопатки;
• двугорбого плеча (при одновременной слабости надостной мышцы).
• Отведение плеча возможно только за счет включения в движение трапециевидной мышцы и передней зубчатой мышцы для ротации и подъема вверх лопатки. Функциональная перегрузка трапециевидной мышцы будет способствовать формированию в ней миофасциальных триггерных пунктов.
Профилактика и терапия ППС.
1. Позиционирование – правильное расположение руки, в том числе плечевого сустава и лопатки в различных положениях больного. В любом положении тела рука должна располагаться так, чтобы не оказывать вытягивающего действия на плечевой сустав.
2. Иммобилизация и бандажирование плечевого сустава. Бандаж пациенту необходимо носить в положении «сидя» и «стоя». Ношение обязательно в том случае, если тонус дельтовидной мышцы низкий, и риск возникновения ППС высок, или же если ППС уже развился. «Косыночный» бандаж нужно подбирать правильно – длина кармана, в который укладывается предплечье, должна ровняться длине руки от локтя до средних фаланг пальцев, тогда запястье занимает функционально приемлемое положение. В противном случае запястье оказывается согнуто, что способствует развитию сгибательных контрактур в лучезапястном суставе. Длина ремня также важна – в результате одевания бандажа плечо пораженной руки должно находиться на высоте здорового плеча.
3. FES (функциональная электростимуляция) надостной и дельтовидной мышцы. Выполняется только специалистами физиотерапевтического профиля при отсутствии противопоказаний.
4. Кинезиотерапия, йогатерапия.
• Общетонизирующие упражнения. Эти упражнения подбираются в соответствии с двигательным режимом в зависимости от общего состояния и возраста больного. При постельном режиме применяются повороты на бок, активные движения в суставах здоровых конечностей, пассивные движения в паретичных конечностях (производятся помощником, коим может стать и йогатерапевт).
Общетонизирующие упражнения дозируются в соответствии с состоянием больного. При этом осуществляется постоянный контроль за реакцией больного на нагрузку (подсчет пульса, измерение артериального давления), за его самочувствием и субъективным состоянием.
• Дыхательные упражнения. В остром периоде инсульта применяются динамические дыхательные упражнения, выполняемые в сочетании с активными движениями здоровых конечностей и пассивными движениями больных руки и ноги. Подъем рук сопровождается вдохом, опускание – выдохом и т.д. Дышать следует через нос. При выполнении дыхательных упражнений следует избегать задержек дыхания, натуживаний. Из йоговских техник рекомендуется обучить пациента дыханию уджайи, полному йоговскому дыханию, нади-шодхана.
Дыхание оказывает существенное влияние на состояние мышечного тонуса конечностей. При вдохе тонус мышц повышается, а при выдохе – снижается. Поэтому фазу выдоха часто используют для уменьшения спастичности мышц. Пассивные или активные упражнения для мышц с резко повышенным тонусом рациональнее выполнять на фоне удлиненного выдоха в сочетании с уджайи.
• Пассивные упражнения. В первые дни после инсульта внезапно прерываются потоки нервных импульсов от головного мозга к мышцам, что служит причиной появления слабости в них. При этом парализованные мышцы руки и ноги сами перестают посылать сигналы в головной мозг, что затрудняет восстановление его работы. Правильные упражнения вызывают растяжение мышц и связок и порождают потоки нервных импульсов от мышц к головному мозгу. Это помогает улучшить его функции и восстановить его контроль над движениями.
Пассивные движения в суставах конечностей начинают применяться в ранние сроки после инсульта, уже на следующий день после начала заболевания. Затем они используются в ходе всего периода восстановительного лечения.
Пассивную гимнастику в первые дни после инсульта желательно проводить 2-3 раза в день. Пассивные движения должны сопровождаться краткими, легко понимаемыми больным командами, помогающими привлечь его внимание, создать мысленную модель движения.
Внимание! Если пациент может участвовать в движении, следует его всячески поощрять. Объясните больному суть следующего упражнения, тогда ему будет легче вовремя включиться в совместное движение. В этом случае упражнение станет пассивно-активным или активным с помощью. Пассивные упражнения могут стать хорошей подготовкой перед практикой йогатерапии. Можно дополнять практику, помимо приведенных упражнений, любыми вьяямами. При этом пациент активно работает здоровой рукой, а йогатерапевт помогает ему с пораженной стороны. Выполнять мягко и медленно.
Пассивные круговые движения в плечевом суставе
Исходное положение больного – лежа на здоровом боку.
Помощник обхватывает сверху плечевой сустав больной руки пациента. Другой рукой захватывает руку больного, согнутую в локте. Помощник совершает медленные круговые движения в плечевом суставе, слегка надавливая основанием ладони на локоть больного, как бы ввинчивая головку плечевой кости в суставную впадину. Повторить 5-10 раз.
Отведение руки. Захват под кисть и локоть. Кратность движения 5-10 раз.
Пассивный подъем руки и поворот ее кнаружи в положении пациента лежа на спине
И.п. больного на спине, рука пациента выпрямлена вдоль туловища ладонью вниз.
Помощник одной рукой захватывает кисть больного хватом снизу, другой обхватывает плечо пациента и медленно поднимает больную руку вперед и вверх выше уровня головы, супинируя её. Повторить 5-10 раз.
Пассивная супинация и пронация – за счет ротации прямой руки с захватом за кисть с отведением большого пальца. Кратность 5-10 раз.
Сгибание пораженной руки в плечевом суставе с помощью здоровой руки. Оптимально выполнять 5-10 раз в положении лёжа.
• Активные упражнения
Появляющиеся активные движения выполняются вначале с помощью методиста – из облегченных исходных положений. Для облегчения выполнения движений можно использовать лист пластика, подложив его под парализованную конечность с наклоном в сторону движения, или фитбол (мяч), уложив на него конечность. Активные упражнения выполняются в медленном темпе, без значительного напряжения. При восстановлении активных движений надо добиваться того, чтобы они выполнялись точно и изолированно. Активную гимнастику при отсутствии противопоказаний начинают при инсульте легкой и средней тяжести на следующий день или через день, при тяжелом – через 5-7 дней от начала болезни. Акцент в активных действиях плечевого сустава идет на сгибание, отведение, супинацию руки. Возвращение в исходное положение проводится пассивно, даже если больной в состоянии сам выполнить это движение.
• Йогатерапия. При занятиях йогой следует избегать поворотов головы в сторону больных конечностей, так как это приводит к рефлекторному повышению тонуса мышц сгибателей.
При наличии ППС и для его профилактики в первую очередь в практике йоги стоит обратить внимание на асаны, где паретичная (ослабленная) рука будет выполнять опорную функцию, нагружаясь в той или иной степени в соответствии с возможностями пациента. Это марджарисана, ардха бхуджангасана, бхуджангасана, урдхва мукха шванасана, адхо мукха шванасана, чатуранга дандасана, пурвотанасана и другие.
Обычно после инсульта человеку выполнять подобные позы крайне сложно, необходима посторонняя помощь. Йогатерапевту стоит, во-первых, укладывать кисть ослабленной руки в правильное положение, а, во-вторых, придерживать локоть, не давая ему согнуться. «Опорные положения» способствуют подтягиванию плечевой кости вверх и удержанию её в нормальном положении.
Помните о том, что пациенту не нужно задерживать дыхание или натуживаться.
Разумеется, на первых этапах работы перечисленные асаны в завершенных формах будут недоступны пациенту. На освоение самых простых асан после инсульта может уйти несколько месяцев или лет. Поэтому используются упрощенные варианты, доступные на текущем этапе с поэтапным усложнением.
Очень важно уделять особое внимание регулярному измерению АД, его динамике в процессе практики, субъективным ощущениям пациента. В практике любых асан следует ориентироваться на здоровую руку пациента и амплитуду движений, характерных для анатомии его тела.
Инсульт – заболевание, которое зачастую приводит к тяжелым, инвалидизирующим последствиям, надолго выключающим пациента из активной жизни. Однако правильно построенная практика физической реабилитации и йогатерапии может значительно уменьшить, а нередко – и ликвидировать последствия инсульта.
| Видео (кликните для воспроизведения). |
Источники:
- Соловьева, Е. В. Болят суставы: что делать? Артрит, артроз, радикулит, отложение солей / Е. В. Соловьева. — М. : СПб: Невский проспект, 2014. — 160 c.

Приветствую вас! на нашем ресурсе. Я Сергей Кондратов. Я уже более 8 лет работаю травматологом. Я считаю, что являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.