Содержание
Голеностопные суставы человека связывают между собой кости стопы и голени. Они позволяют выдерживать вес всего тела и перемещать его в пространстве. Любые травмы или болезни этой области ноги неизбежно ведут к сильнейшему болевому синдрому и ограничению двигательных функций. Наиболее опасны патологии, имеющие прогрессирующий и часто необратимый характер, к которым несомненно относится артроз. Знание симптомов болезни, факторов, способствующих ее развитию, поможет остановить развитие артроза голеностопного сустава, облегчить состояние больного и построить грамотную программу лечения.
Причины развития артроза голеностопа
Артроз (остеоартроз) – это хроническое заболевание, при котором постепенно разрушаются все составляющие части сустава: хрящи, синовиальная оболочка и суставная капсула, связки и даже кости. При этой патологии, сопровождаемой сильными болевыми симптомами, пораженное сочленение постепенно утрачивает свою функциональность, а в запущенных случаях может разрушиться полностью.
- механические травмы голеностопа;
- воспалительные заболевания голеностопного сустава;
- эндокринные патологии и нарушения обмена веществ;
- нарушение кровоснабжения тканей (варикоз, атеросклероз, облитерирующий эндартериит – сужение сосудов, приводящее к их закупорке и омертвению лишенных кровоснабжения тканей);
- постоянная высокая и избыточная нагрузка на ноги.
Вследствие механических повреждений, воспалительных явлений в суставных тканях, либо нарушения их питания и кровоснабжения происходит постепенное истончение и деформация суставных хрящей, отложение на их рабочих поверхностях солей кальция, разрастание костной ткани – образование остеофитов.
Больше прочих рискуют заработать артроз голеностопных суставов люди из следующих категорий:
- профессиональные спортсмены и танцоры, чей род деятельности предполагает постоянную высокую нагрузку на голеностопы;
- женщины, которые постоянно носят обувь на высоких каблуках;
- страдающие избыточным весом и ожирением;
- пациенты, в чьей истории болезни можно встретить упоминания о травмах голеностопных суставов (вывихи, переломы, растяжения связок) или их воспалительных заболеваниях (артрит);
- люди, страдающие сахарным диабетом, подагрой, болезнями щитовидной железы;
- больные с вертеброгенной люмбоишиалгией, имеющие хронические боли в спине, вызванные ущемлением нервных окончаний в поясничном и крестцовом отделах позвоночника;
- те, у кого диагностировано плоскостопие или врожденные суставные патологии нижних конечностей (например, дисплазия суставов).
Симптомы и стадии болезни
Основными признаками остеоартроза являются болевые ощущения в голеностопе, неестественные звуки при движениях стопы (хруст, пощелкивание). Больной может отмечать, что его ноги стали быстрее уставать, а голеностопный сустав описывается им как напряженный.
Важно отметить, что в
отличие от артритных болей
, симптомом артроза голеностопного сустава является боль именно во время движения (в начале движения или при усилении нагрузки).
1 степень
Начальная стадия заболевания – артроз голеностопа 1 степени с характерными симптомами:
- боль в суставной области выражена незначительно, в основном только при начале движения;
- двигательные функции слегка затруднены;
- так как человек при движении бессознательно оберегает свою больную ногу от нагрузок, у него может незначительно измениться походка, а на стопе появляются натоптыши и мозоли, несимметричные таким же на здоровой ноге.
Прогноз
: благоприятный, если не откладывать лечение «в долгий ящик».
2 степень
В отсутствии лечения на начальной стадии заболевания развивается артроз голеностопного сустава 2 степени со следующими характерными симптомами:
- боль усиливается, отмечается дискомфорт на протяжении всего движения, а не только в его начале;
- сустав скован, его подвижность ограничена;
- сочленение может скрипеть, хрустеть и издавать прочие неестественные звуки;
- может начаться атрофия близлежащих мышц и деформация костей, признаком чего является видоизменение внешнего вида голени (искривление, утончение);
- больной может жаловаться на частые подворачивания ноги, вывихи или подвывихи, причиной чему служит ослабление связок;
- иногда на больном голеностопе возникает отек, который не спадает долгое время.
Прогноз
При 2 степени артроза можно лишь уменьшить симптомы болезни, с помощью лечения остановить дальнейшее разрушение голеностопного сустава и не допустить полной потери трудоспособности.
3 степень
Характерные симптомы:
- боль интенсивная и постоянная;
- место соединения голени и стопы отекает и утрачивает свою подвижность;
- человек не может ходить самостоятельно – ему требуется трость или палка;
- голень выглядит деформированной и даже укороченной по сравнению со здоровой ногой.
Прогноз
: неблагоприятный, голеностопный сустав восстановлению не подлежит. На этапе 3 степени артроза голеностопного сустава консервативное лечение мало эффективно, чаще всего необходимо хирургическое вмешательство.
Диагностика заболевания
При наличии любых симптомов, характерных для первой стадии артроза голеностопного сустава, необходимо обратиться к врачу ортопеду-травматологу или хирургу.
Диагноз ставится на основании изучения истории болезни и жалоб больного, осмотра, результатов лабораторных и инструментальных методов исследования. Необходимо исключить артрит и бурсит голеностопа.
Как правило при подозрении на артроз врач рекомендует:
- Сделать рентгенографию сочленения в 2 проекциях. Это самый надежный способ диагностики остеоартроза. Заметить признаки патологии можно уже на 1 стадии болезни. Распознать артроз голеностопного сустава 2 и 3 степени не представляет труда даже для малоопытного врача: на рентгенограмме четко прослеживается сужение суставной щели, наличие кальциевых отложений, деформация сустава и костей.
- Сдать анализ крови (биохимический и клинический) – для выявления признаков воспалительного процесса и нарушений обмена веществ.
- Иногда для уточнения диагноза могут понадобиться дополнительные исследования: магнитно-резонансная томография, реовазография (оценка состояния кровообращения в ногах), аспирация и анализ синовиальной (внутрисуставной) жидкости.
статье
.
О чудесных свойствах лечебных грязей при терапии суставных заболеваний, методиках грязелечения, показаниях и противопоказаниях вы узнаете здесь: />
Методы лечения голеностопного сустава при артрозе
Тактика лечения артроза зависит от степени болезни. И если на начальных стадиях болезни комплексное консервативное лечение довольно эффективно, то при 3 степени артроза голеностопного сустава рекомендовано хирургическое вмешательство.
Хирургическое лечение
Сейчас возможны несколько видов операций на суставах.
- Санационная артроскопия – показана при артрозе 2 степени, сопровождающемся сильной болью в суставе.
При этом врач-хирург удаляет из полости сустава костные выросты и части разрушенного хряща. Эффект от операции длится несколько лет. - Артродез – удаление голеностопного сустава.
При этом кости стопы и голени как бы сращиваются между собой. После операции подвижность соединения будет сильно ограничена. - Эндопротезирование – замена сустава протезом.
Подвижность голеностопа после операции восстанавливается полностью.
Консервативное
Лечение артроза голеностопного сустава прежде всего преследует такие цели:
- снятие болевых ощущений;
- регенерация суставных тканей в максимально возможном объеме;
- предупреждение потери двигательных функций.
| Коррекция двигательной активности |
|
| Медикаментозная терапия |
|
| Физиотерапия |
|
| Лечение сопутствующих заболеваний и состояний |
|
Консервативное лечение артроза весьма длительное. И если болевые симптомы можно снять практически мгновенно, особенно с применением внутрисуставных инъекций кортикостероидов, то восстановление хрящевой ткани займет не один месяц. Все это время надо четко следовать инструкциям своего лечащего врача, ибо расплатой за легкомыслие может стать инвалидность.
Народные способы лечения
Не нужно пытаться лечить артроз голеностопного сустава самостоятельно.
Средства народной медицины могут быть лишь вспомогательным инструментом в борьбе с недугом. Согласовывать с врачом возможные альтернативные способы лечения надо всегда!
Некоторые народные способы для снятия острых симптомов и лечения артроза голеностопного сустава можно использовать в домашних условиях. Например, это:
- прогревания больной части ноги солью, песком, морской солью;
- компрессы из мела и простокваши;
- питье отвара из лаврового листа;
- употребление настоя из календулы, крапивы, ивовых и березовых листьев.
Не стоит оставлять без внимания любые тревожные симптомы, а сразу обращаться со своими опасениями к врачу. Пусть лучше специалист развеет все сомнения и улыбнется мнительности пациента, чем артроз даст о себе знать на поздней стадии, когда эффективное лечение уже практически невозможно.
Об авторе :
Соколова Лейла Александровна, старшая медсестра хирургического отделения. Стаж 11 лет.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Артроз (остеоартроз) представляет собой одно из наиболее распространенных
заболеваний суставов , которое поражает довольно большое количество людей. Этот недуг является одной из ведущих причин, вызывающих потерю функции сустава с последующей возможной
инвалидностью
у людей старше 70 лет. В основе данного заболевания лежат изменения в структуре хрящевой и костной ткани суставного комплекса, что в конечном итоге приводит к нарушению его функции и строения.
При развитии остеоартроза голеностопного сустава происходит постепенное изменение хрящевой и костной ткани суставных поверхностей. В результате нарушается процесс взаимного скольжения данных структур. Из-за этого возникает воспалительная реакция, сопровождающаяся характерными симптомами — болевое ощущение, скованность движений.
Процесс развития остеоартроза голеностопного сустава занимает много времени, и в большинстве случаев
боль
и скованность движений возникают только на довольно продвинутой стадии заболеваний. Поначалу же какие-либо симптомы и жалобы могут отсутствовать вовсе. В большинстве случаев артроз голеностопного сустава возникает на фоне различных поражений сустава, таких как
перелом
, травма или воспалительное поражение. Следует отметить, что предшествующие остеоартрозу состояния могут возникать за несколько лет до развития основной патологии.
При данной патологии больные обычно жалуются на нарушенную подвижность, некоторую отечность и боль в пораженных суставах. По мере прогрессирования заболевания возникает болевое ощущение при ходьбе и при удержании собственного веса. В некоторых случаях боль может сохраняться даже во время отдыха. При тяжелом течении остеоартроза может возникнуть значительная деформация костных структур.
На сегодняшний день существует несколько методов лечения, которые позволяют с некоторой долей эффективности устранить симптомы заболевания, а также замедлить его развитие. Следует понимать, что зачастую данная патология является следствием другого заболевания, которое и надо лечить в первую очередь. Кроме того, не стоит игнорировать возможные последствия остеоартроза, которые не ограничиваются нарушением функции одного лишь голеностопного сустава, но могут затронуть и другие органы и системы организма.
Анатомия голеностопного сустава и суставов стопы
Стопа представляет собой анатомическую область, расположенную ниже голеностопного сустава. Это дистальная (
нижняя
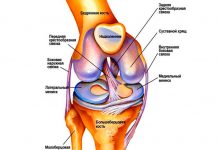
) часть ноги. Основным суставом здесь является, собственно, голеностоп. Это крупный сустав, соединяющий стопу и кости голени. Как и любые другие суставы, он состоит и суставных поверхностей костей, связок и окружающих мышц.
В анатомии стопы можно рассматривать следующие отделы:
- голень;
- голеностопный сустав;
- стопа.
Голень Голенью называется нижняя часть ноги, от коленного до голеностопного сустава. Она выполняет опорную функцию. Также на уровне голени располагаются мышцы, которые осуществляют движения в голеностопном суставе. При артрозе стопы данная анатомическая область затрагивается редко. В основном патологический процесс локализуется ниже. Однако ряд травм на уровне голени может поспособствовать развитию артроза стопы.
Основными структурами голени являются:
- Кости голени. На уровне голени располагается 2 основные кости — большеберцовая и малоберцовая. Большая берцовая кость является более толстой и несет основную нагрузку. На ней же (в нижней ее части) располагается суставная поверхность, участвующая в формировании голеностопного сустава. В верхней части кости имеются так называемые мыщелки (особые отростки), участвующие в формировании колена. Внизу на большой берцовой кости имеется выступ – внутренняя (медиальная) лодыжка. Она необходима для более прочной фиксации голеностопа. Малая берцовая кость расположена латерально (с внешней стороны). Она также участвует в укреплении голеностопа через формирование латеральной лодыжки. К большой берцовой кости она крепится в верхней части через головку и особые связки.
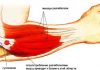
- Мышцы голени. Все мышцы голени с анатомической точки зрения делятся на 3 основные группы. Каждая из этих групп заключена в собственный «футляр» и соединительной ткани. Передняя группа мышц отвечает за разгибание пальцев ноги и подъем носка вверх. Сюда относятся передняя большеберцовая мышца, длинный разгибатель пальцев и длинный разгибатель большого пальца стопы. Мышцы, расположенные позади большеберцовой кости, объединены в заднюю группу. Они отвечают за сгибание пальцев стопы и опускание носка вниз. Эта группа мышц наиболее массивна, так как при подъеме на носки, прыжках или ходьбе она может поднимать вес всего тела. К задней группе мышц относятся трехглавая мышца голени, длинный сгибатель пальцев стопы, задняя большеберцовая мышца и подколенная мышца. Мышцы нижней группы отвечают за боковые и вращательные движения стопы. Они представлены длинной и короткой малоберцовыми мышцами.
- Соединения костей голени. Большая и малая берцовые кости соприкасаются в двух очках – вверху (головкой малоберцовой кости) и внизу (ну уровне лодыжки). В верхней части между ними расположен особый плоский сустав. Он укреплен большим количеством связок и не предполагает активных движений. На остальном промежутке между костями натянута особая перепонка из соединительной ткани.
Некоторые заболевания и травмы голени могут привести к тому, что вес тела будет передаваться на голеностопный сустав неравномерно, либо тонус мышц разных групп будет неодинаковым. Это может привести к постепенно прогрессирующему артрозу сустава.
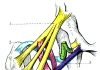
Голеностопный сустав
Голеностопный сустав имеет форму блока и образован в месте соединения костей голени и таранной кости. В этом суставе обеспечиваются сгибательные и разгибательные движения на величину до 90 градусов. Связки, включенные в структуру этого сустава, расположены с внутренней (
дельтовидная связка
) и внешней стороны (
передняя и задняя таранно-малоберцовые связки и пяточно-малоберцовая связка
). Эти связки соединяют лодыжку с таранной и пяточной костями с внутренней стороны и малоберцовую кость с таранной и пяточной костями с внешней стороны.
Стопа
Основными функциями стопы является обеспечение опоры и осуществление перемещения. В ходе эволюции человеческая стопа претерпела ряд изменений и со временем приобрела характерное строение в форме сводчатой арки. Другими отличительными особенностями стопы человека являются укороченные пальцы и укрепленный медиальный (
внутренний
) край. В анатомии стопы различают три главные структуры — кости стопы, связки стопы и мышцы стопы.
Кости стопы делят на несколько отделов:
- Кости предплюсны. Данный отдел представлен наиболее массивными и прочными костями стопы. Это обусловлено огромной нагрузкой, приходящейся на данную область при ходьбе. К переднему отделу предплюсны причисляют ладьевидную, кубовидную и три клиновидных кости, а к заднему пяточную и таранную. Таранная кость расположена ближе всех к костям голени и обеспечивает соединение с ней за счет суставной поверхности – блока таранной кости. Она играет роль своеобразного буфера, сочлененного с ладьевидной и пяточной костями, а также с суставными поверхностями лодыжек. Пяточная кость является самой большой из костей стопы. Она имеет удлиненную форму, сплюснутую с боков и соединена с таранной и кубовидной костями. Ладьевидная кость расположена между таранной и клиновидными костями. Она имеет выпуклую кпереди форму и является ориентиром в определении высоты свода стопы. Кубовидная и клиновидные (внутренняя, промежуточная и внешняя) кости расположены между костями плюсны и передним отделом предплюсны.
- Кости плюсны. Представлены пятью трубчатыми костьми, имеющими трехгранную призмовидную форму. Данные кости состоят из основания, тела и головки и обладают суставными поверхностями, соединяющими их с костями предплюсны и другими плюсневыми костями. На головках плюсневых костей также расположены суставные поверхности, которые обеспечивают их соединение с проксимальными (наименее удаленными от туловища) фалангами стопы.
- Кости пальцев. Различают дистальные (наиболее удаленные от туловища) промежуточные и проксимальные фаланги. Как у пальцев руки первый палец состоит всего из двух фаланг, однако на стопе фаланги короче и значительно шире. Также на стопе более выражены сесамовидные кости, расположенные в месте соединения костей плюсны и проксимальных фаланг.
Связочный аппарат стопы, помимо голеностопного сустава, рассмотренного ниже, представлен в нескольких суставах, которые в редких случаях также могут поражаться артрозом.
Наиболее значимыми суставами стопы являются:
- Таранно-пяточно-ладьевидный сустав. Представляет собой место соединения таранной, пяточной и ладьевидной костей, имеющее шаровидную форму. Данный сустав обеспечивает вращательные движения стопы.
- Предплюсне-плюсневые суставы. Данный сустав представлен огромным количеством мелких, малоподвижных связок. Их совокупность образует твердую основу стопы. Наиболее значимой из них является длинная подошвенная связка.
- Плюснефаланговые суставы. Плюснефаланговые суставы имеют шаровидную форму. В основном они участвуют в сгибании и разгибании пальцев.
Мышцы стопы делят на мышцы подошвенной и тыльной поверхности. Мышцы тыльной поверхности стопы участвуют в сгибании пальцев, а также в значительной мере участвуют в ходьбе и беге. Эти мышцы значительно сильнее мышц подошвенной поверхности. К ним относят короткий разгибатель пальцев и короткий разгибатель большого пальца стопы. Мышцы подошвенной поверхности делятся на внутреннюю, наружную и среднюю группы. Все эти группы мышц отвечают за моторику пальцев стопы (их сведение, разведение и сгибание).
Причины артроза суставов стопы
Чаще всего при остеоартрозе поражаются крупные суставы нижних конечностей. Это объясняется тем, что при ходьбе (
или просто в вертикальном положении
) на них приходится нагрузка от веса всего тела. По статистике наиболее распространены артроз колена, тазобедренного сустава, позвоночника и стопы. Из суставов стопы наибольшая нагрузка приходится на голеностопный сустав. Мелкие суставы свода стопы, плюсны и предплюсны укреплены связками таким образом, что нагрузка распределяется равномерно. Они поражаются чаще при системных заболеваниях соединительной ткани.
Основными причинами возникновения остеоартроза голеностопного сустава являются:
- воспалительная реакция;
- травма;
- врожденное нарушение работы сустава.
Данная классификация дает достаточно широкое представление о возможных причинах данной патологии, однако она в большей степени основана на механизмах возникновения данной патологии, чем на первоначальных причинах ее возникновения. Для лучшего понимания факторов, которые могут спровоцировать остеоартроз голеностопного сустава, список причин следует несколько расширить.
Остеоартроз голеностопного сустава может развиться на фоне следующих факторов риска:
- возраст;
- ожирение;
- травматическое повреждение;
- генетические аномалии (семейная история заболевания);
- низкий уровень половых гормонов;
- нарушение работы мышц (мышечная слабость);
- избыточная нагрузка сустава;
- инфекция;
- отложение солей;
- предшествующий воспалительный артрит данного сустава;
- врожденные нарушения обмена некоторых веществ (гемахромоцитоз, болезнь Вильсона-Коновалова и др.);
- гемоглобинопатии (серповидноклеточная анемия и пр.);
- нейропатические расстройства, ведущие к прогрессирующему повреждению сустава (сирингомиелия, сахарный диабет и пр.);
- заболевания костной ткани;
- предшествующие хирургические вмешательства в области сустава.
Возраст По мере старения биологические процессы в организме становятся менее активными, в результате чего значительно снижается скорость и эффективность процессов обмена веществ и обновления тканей. В результате уменьшается объем суставного хряща, снижается количество углеводно-белковых структур, формирующих основу эластичного каркаса сустава. Кроме того, возникают изменения кровоснабжения поврежденных регионов, что приводит к снижению поступления кислорода и необходимых питательных веществ. Все эти изменения в итоге приводят к истончению хряща, сужению межсуставной щели, развитию патологических костных выступов.
Следует отметить, что существующие на сегодняшний день биохимические, анатомические и патофизиологические исследования сходятся во мнении, что один лишь возраст является недостаточным фактором для возникновения остеоартроза. Для возникновения данной патологии требуется наличие и других предрасполагающих состояний.
Ожирение
Избыточный вес значительно увеличивает нагрузку на суставы, которые выполняют основную работу по поддержанию тела. Существуют статистически достоверные данные, полученные в ходе ряда исследований, указывающие на наличие взаимосвязи между ожирением и развитием остеоартроза коленного сустава. Риск возникновения патологии тазобедренного сустава и суставов стопы также значительно выше у людей с избыточным весом.
|
Оцените свой вес с помощью автоматического калькулятора массы тела! |
Помимо увеличения механической нагрузки на суставные поверхности при ожирении может дополнительно присутствовать риск воспалительной реакции, способствующей развитию артроза. Связано это с тем, что при избыточном весе значительно повышен уровень ряда биологически активных веществ, которые могут провоцировать хроническую, слабовыраженную воспалительную реакцию. Опасность данного феномена состоит в том, что он обычно слабо выражен клинически, но из-за своей значительной продолжительности он может стать причиной серьезных изменений в структуре сустава.
Травматическое повреждение и хирургическое вмешательство в области сустава
При травматическом повреждении структур сустава возникают аномальные биомеханические процессы в полости сустава, при которых значительно увеличивается риск развития остеоартроза.
Следующие факторы рассматриваются как травма сустава и околосуставных структур:
- внутрисуставные переломы кости;
- вывихи и подвывихи;
- растяжения связок;
- разрыв связок;
- повреждение суставного хряща;
- оперативное вмешательство в области сустава.
Следует отметить, что повреждение сустава может возникнуть даже в условиях отсутствия явной травмы. Микротравмы также могут стать причиной нарушения работы сустава. Особенно характерны данные микроскопические повреждения для людей, чей жизненный стиль или род деятельности предполагает частые приседания, сгибание коленей, поднятие по лестнице или другие повторяющиеся действия.
Несмотря на то, что после большинства травм функцию сустава удается восстановить (
как с применением хирургического вмешательства, так и без него
), риск возникновения остеоартроза в течение 5 – 15 лет увеличивается более чем на 50%.
Генетические аномалии (семейная история заболевания)
Врожденный компонент развития остеоартроза, при котором поражается несколько суставов, был замечен достаточно давно. При детальном исследовании удалось выявить ряд генов, которые напрямую связаны с возникновением артроза, а также гены, которые в той или иной степени могут вызвать предрасполагающие патологии (
избыточное воспаление, ожирение и пр.
).
Генетический материал служит информационной базой, из которой считываются данные о молекулярной структуре всех сложных биологических веществ, из которых состоит организм человека. Изменение даже небольшой части этой информации может иметь катастрофические последствия.
При врожденной предрасположенности к возникновению артроза наблюдается повреждение генов, ответственных за синтез ряда белковых структур и
ферментов
, которые необходимы для нормального развития и работы суставных хрящей.
Низкий уровень половых гормонов
Половые гормоны определяют не только репродуктивную функцию, но также являются веществами, которые во многом определяют нормальную работу организма. При снижении уровня половых гормонов (
в результате сопутствующей патологии либо вследствие биологического старения
) нарушаются процессы нормального обновления хрящевой ткани, и развивается избыточное истончение и разрушение костной ткани. В результате под действием механической нагрузки сустав истончается, а подлежащая костная ткань замещается соединительной тканью с формированием патологических выростов.
Нарушение работы мышц (мышечная слабость)
Нарушенная работа мышечного аппарата приводит к значительному снижению роли мышечных защитных механизмов в поддержании функции сустава. При патологии мускулов увеличивается подвижность суставов за счет сниженного мышечного тонуса, в результате чего увеличивается физическая нагрузка на суставные поверхности, которые подвергаются избыточному трению. Кроме того, при этом страдают сухожилия и капсула сустава, в которых возникает воспалительная реакция, ведущая к изменению структуры околосуставной костной ткани.
Избыточная нагрузка сустава
При избыточной нагрузке сустава развиваются несколько патологических звеньев, которые способны в течение нескольких лет спровоцировать развитие артроза. В большинстве случаев под избыточной нагрузкой следует понимать чрезмерную работу сустава, которая, согласно законам физики, зависит от силы, действующей на сустав, и продолжительности нагрузки. Таким образом, микротравмы сустава могут возникать либо если сустав подвергается регулярному непродолжительному и сильному механическому воздействию, либо если воздействие на сустав является слабым, но продолжительным. Чаще это наблюдается у спортсменов, грузчиков, людей, вынужденных много ходить пешком или стоять на работе.
Инфекция
Инфекционное поражение суставов встречается крайне редко и в большинстве случаев является результатом либо травматического повреждения с дефектом тканей, либо медицинских манипуляций с прокалыванием суставной капсулы. Однако в ряде случаев инфекция в полость сустава может быть занесена током крови из отдаленного первичного очага.
Вне зависимости от пути проникновения инфекционных агентов при наличии
бактерий
артрит
(
воспалительное повреждение
), и лишь через некоторое время после затухания первоначального процесса развиваются характерные для артроза структурные изменения.
антигены
) и антитела, которые свободно циркулируют в крови.
Предшествующий воспалительный артрит данного сустава
ревматоидного артрита
или других патологий суставов, которые способны вызвать схожую симптоматику. Своевременная диагностика и лечение всех патологий суставов является ключевым моментом для предупреждения развития артроза.
Врожденные нарушения обмена некоторых веществ
При нарушении обмена некоторых веществ (
меди, железа, мочевой кислоты
) возможно их избыточное отложение в полости сустава. Данные вещества в большинстве случаев провоцируют местную воспалительную реакцию и значительно увеличивают коэффициент трения суставных поверхностей, тем самым усиливая износ хряща и провоцируя его повреждение. В результате возникают изменения, которые с течением времени могут перерасти в артроз.
Симптомы артроза суставов стопы, голеностопа
Для артроза суставов стопы и голеностопного сустава характерно медленное прогрессирование с постепенным развитием клинических проявлений в течение нескольких лет или даже десятков лет. В течение этого периода больные становятся все менее и менее активными из-за болей, что в результате увеличивает риск развития патологий, связанных с низкой физической активностью (включая избыточный вес и снижение мышечного тонуса). Как следствие, возникает замкнутый круг, при котором заболевание сустава усиливает факторы, усугубляющие изначальное повреждение.В начале заболевания поврежденный сустав может быть абсолютно нормальным и не вызывать никаких клинических проявлений. Однако с течением времени возникают болевые ощущения и другие симптомы, наиболее выраженные при поражении суставов, на которые приходится основная нагрузка при переносе веса тела.
Основными симптомами артроза суставов стопы являются:
- Боль. Боль является первым симптомом и основной причиной обращения за медицинской помощью. Боль обычно глубокая, ноющая, усиливающаяся при избыточной нагрузке на сустав. В большинстве случаев болевое ощущение значительно нарушает работу конечности, вызывая рефлекторный спазм мускулатуры с ограничением подвижности. Боль усиливается при продолжительной нагрузке на сустав (длительное стояние), а также при ходьбе.
- Хромота. Является следствием болевого синдрома. Чем более запущенно заболевание у конкретного пациента, тем сильнее он хромает. При переносе веса на пораженную ногу во время ходьбы, костные выросты надавливают на суставную поверхность, причиняя сильную боль. Хромота также отчасти объясняется ограниченной подвижностью сустава. Пациент не может полностью вытянуть носок или поднять его, если это необходимо.
- Скованность сустава. Ощущение скованности сустава, которое при остеоартрозе наблюдается в утренние часы, является вторым лидирующим симптомом заболевания. Проявляется данный признак затрудненными движениями в пораженном суставе после продолжительного отдыха, ночного сна. Обычно скованность длиться около получаса после пробуждения. Неагрессивные и умеренные упражнения позволяют преодолеть данный симптом.
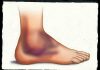
- Деформация сустава. На более поздних стадиях заболевания отмечается значительная деформация стопы или голеностопного сустава. Связано это с изменением структуры околосуставной костной ткани, которая подвергается рассасыванию и частично замещается соединительнотканными волокнами. В результате возникает боковое расширение данной области с формированием остеофитов (костных выростов). Остеофиты вызывают визуальную деформацию сустава, с его расширением. Кроме того, костные выросты оказывают давление на окружающие мягкие ткани и способны усиливать болевое ощущение. Следует отметить, что иногда вокруг сустава возникает локальная воспалительная реакция, сопровождаемая покраснением и повышением температуры. Обычно данный симптом связан именно с деформацией сустава, а не с предшествующим воспалением самого сустава.
В большинстве случаев отличить остеоартроз (
особенно на более поздних стадиях
) от других воспалительных заболеваний сустава можно только на основании клинических проявлений. Однако для подтверждения диагноза и назначения корректного лечения необходимо пройти ряд дополнительных исследований и проконсультироваться с грамотным специалистом.
Диагностика артроза суставов стопы
Диагностика остеоартроза основывается на клинических проявлениях заболевания и на данных, полученных в результате рентгенологического исследования. Каких-либо специфических лабораторных тестов, способных выявить артроз, на данный момент нет. Изучение антител, внутрисуставной жидкости и биологических продуктов распада хрящевой ткани может указать на данную патологию, однако ни один из известных биологических маркеров не является достаточно достоверным и точным для диагностики и отслеживания эволюции заболевания.
Уровень
белков
острой фазы воспаления и
скорость оседания эритроцитов (СОЭ)
, которые при наличии воспалительной реакции обычно повышены, при остеоартрозе обычно находятся в пределах нормы. Объясняется это тем, что активная воспалительная реакция, которая изначально могла присутствовать и запустила патологический процесс, на стадии возникновения симптомов и обращения к врачу обычно либо совсем затихает, либо становится хронической и вялотекущей. Количество белых кровяных телец (
лимфоциты – клетки ответственные за иммунитет и воспалительные реакции
) в
анализе крови
обычно в пределах нормы, а в анализе синовиальной жидкости (
внутрисуставная жидкость
) составляет около двух тысяч в кубическом миллиметре, при норме в двести клеточных элементов.
Для подтверждения диагноза и уточнения особенностей заболевания у пациента используются следующие диагностические методы:
- простая радиография;
- ядерно-магнитный резонанс;
- компьютерная томография;
- ультразвуковое исследование (УЗИ);
- сцинтиграфия кости;
- пункция сустава.
Простая радиография Обычная радиография представляет собой метод исследования, при котором через тело или часть тела человека пропускается небольшое количество рентгеновских лучей, степень поглощения которых тканями зависит от плотности этих тканей. При улавливании данного излучения с помощью специальной пленки получается негативное изображение, на котором можно достаточно четко рассмотреть костные структуры, а также ряд других образований.
При остеоартрозе голеностопного сустава и стопы простая радиограмма является наиболее рациональным методом исследования, так как она позволяет с наименьшими затратами и при минимальном облучении получить крайне информативное изображение пораженной области.
При артрозе выявляются следующие изменения в строении сустава:
- уменьшение ширины внутрисуставной щели;
- субхондральный склероз (замещение костной ткани соединительнотканными волокнами в области суставного хряща);
- кистозные образования в околосуставной части кости (небольшие пустоты, образующиеся в результате рассасывания и повреждения нормальной костной ткани);
- остеофиты (уплощение и боковое разрастание костной ткани в области над суставом).
Достаточно часто на радиограмме выявляются симметричные повреждения обоих голеностопных суставов, однако это не является правилом или каким-либо диагностическим критерием. Более того, нередко остеоартроз нескольких суставов находится на различных стадиях.
Ядерно-магнитный резонанс
При ядерно-магнитном резонансе регистрируется изменение свойств молекул водорода под действием сильного магнитного поля. Данное исследование позволяет хорошо изучать мягкие ткани, которые на обычной радиограмме видны достаточно плохо (
суставной хрящ, сухожилия, мышцы
).
Ядерно-магнитный резонанс в большинстве случаев позволяет выявлять те же изменения в структуре костной ткани и сустава, что и обычная радиография. А так как данное исследование является более дорогим и продолжительным, его назначают только при подозрении на наличие какой-либо сопутствующей патологии, а также при необходимости проведения дифференциальной диагностики с другими заболеваниями суставов. Иногда в этом исследовании возникает необходимость перед хирургическим вмешательством (
например, протезирование сустава
).
Компьютерная томография
В основе компьютерной томографии лежит тот же принцип, что и при простой радиографии, однако при данном методе снимки делают с помощью цифровой матрицы, которая позволяет проводить компьютерную обработку изображения. В результате можно добиться крайне высокого качества снимков, а также провести трехмерное моделирование исследуемого органа. Однако данный метод требует достаточно большого количества последовательных снимков, что повышает стоимость исследования, увеличивает временные затраты, а также удлиняет время экспозиции (
растет доза радиации
).
Компьютерная томография применяется в основном для диагностики остеоартроза на ранних стадиях, когда изменения минимальны и не могут быть выявлены простой радиограммой. Кроме того, данный метод полезен при дифференциальной диагностике артроза с опухолевыми процессами и другими заболеваниями суставов.
Ультразвуковое исследование
Ультразвуковое исследование на сегодняшний день не имеет особого значения в диагностике остеоартроза, так как не позволяет достаточно хорошо изучить поврежденные суставы. Однако данный метод исследования довольно широко применяется для слежения за состоянием сустава и для наблюдения за эволюцией дегенерации хряща. Кроме того, ультразвук используют для проведения внутрисуставных инъекций, что значительно увеличивает точность и безопасность процедуры.
Сцинтиграфия кости
При сцинтиграфии кости в организм вводят специальный препарат, содержащий особые меченые атомы. Степень накопления данных меченых атомов в костной ткани регистрируют при помощи сканера и на основании полученных результатов судят о функции и структуре кости.
При остеоартрозе отмечается некоторое увеличение поглощения препарата костной тканью, что не имеет особого диагностического значения. Однако данное исследование позволяет отличить артроз от ряда опухолей на ранних стадиях (
множественная миелома
), когда клинические проявления этих патологий крайне схожи.
Пункция (диагностический прокол) сустава
Диагностический забор внутрисуставной жидкости позволяет провести лабораторный анализ и исключить воспалительный артрит, инфекцию и
подагру
. Наличие невоспалительных элементов позволяет отличить артроз от других патологий сустава.
Данные диагностические методы направлены на исследование области сустава. С их помощью можно сделать заключение о характере патологического процесса и стадии течения артроза. Определенную роль играют также анализы крови и
анализ мочи
. Они позволяют заподозрить системное заболевание, которое могло стать первопричиной артроза. Борьба с этой патологией позволит улучшить прогноз относительно работы сустава. Что же касается подтверждения собственно артроза, то в большинстве случаев проблемы могут возникнуть лишь на первых стадиях. После этого болезнь приобретает весьма своеобразное течение, что позволяет отличить ее от других проблем с суставами.
Лечение артроза суставов стопы
Лечение артроза обычно происходит в домашних условиях. Необходимость в госпитализации возникает лишь при сильном обострении болей или в предоперационном периоде (
если принято решение о хирургическом лечении
). Большую же часть времени пациент проводит дома, соблюдая предписания врача. Лечением артроза стопы могут заниматься хирурги, травматологи, ревматологи или терапевты. Зависит это от основного заболевания, приведшего к поражению сустава. Как правило, в процессе лечения приходится прибегать к различным методам.
Комплексное лечение артроза стопы включает следующие направления:
- изменение образа жизни;
- медикаментозное лечение;
- немедикаментозное лечение;
- лечение народными средствами;
- хирургические методы.
Изменение образа жизни Больному необходимо пересмотреть ряд своих привычек в повседневной жизни, которые способствуют и провоцируют прогрессирование артроза стопы. Без этого медикаментозное лечение не возымеет должного эффекта. Обезболивающие и противовоспалительные препараты будут лишь устранять симптомы заболевания, однако сам патологический процесс будет прогрессировать.
Первым важным моментом в изменении образа жизни является снижение нагрузки на больной сустав. Нагрузку на сустав, в первую очередь, необходимо снизить для предотвращения прогрессирования заболевания и стабилизации процесса. Этого можно добиться изменением некоторых привычек и стиля жизни.
Наиболее важны для снижения нагрузки на стопу следующие правила :
- избегать длительной ходьбы;
- ходьбу чередовать с отдыхом по 5 минут;
- не стоять продолжительное время на одном месте (статическая нагрузка на пораженный сустав намного хуже переносится, чем динамическая);
- не рекомендуются частые спуски и подъемы по лестнице, по возможности надо чаще пользоваться лифтом;
- не носить тяжести;
- пользоваться тростью.
Другим важным моментом является уменьшение массы тела. Как уже отмечалось выше, у пациентов с ожирением артроз стопы прогрессирует значительно быстрее из-за большей нагрузки на суставы при ходьбе. Для лечения важно определить так называемый индекс массы тела (
ИМТ
) и попытаться нормализовать этот показатель.
Данный показатель рассчитывается с помощью формулы: ИМТ равен вес (в кг), деленный на рост (в метрах), возведенный в квадрат.
Снижение индекса уже на несколько единиц ослабляет нагрузку на сустав и способствует уменьшению болей.
Для понижения массы тела обычно используют следующие методы:
- низкокалорийная диета (стол номер 8);
- разгрузочные дни;
- массаж;
- лечебная физкультура.
| Видео (кликните для воспроизведения). |
Медикаментозные методы лечения Медикаментозные методы лечения сводятся к приему определенных препаратов. Они частично устраняют симптомы болезни, способствуют улучшению питания сустава. Проблема заключается в том, что деформации хрящевой ткани и костей очень трудно восстановить. Чаще всего для полной коррекции все же требуется хирургическое вмешательство. Однако тактика лечения зависит от стадии. До выраженных изменений сустава основным методом является именно медикаментозное лечение.
Лекарственное лечение преследует следующие цели:
- уменьшение боли в суставе;
- лечение синовита (воспаление суставной капсулы);
- улучшение метаболизма хряща;
- улучшение микроциркуляции крови в костной ткани;
- локальная терапия.
Для уменьшения болевого синдрома и воспаления в суставе используются нестероидные противовоспалительные препараты. При уменьшении болей рефлекторно уменьшается мышечный спазм в пораженной конечности, улучшается кровоснабжение в суставе и, соответственно, увеличивается объем возможных движений. Все препараты принимаются короткими курсами по 7 — 10 дней, в основном для купирования болевого синдрома.
Противовоспалительные препараты для лечения артроза стопы
| Название препарата и его аналоги | Форма выпуска | Дозировка и режим приема |
| Диклофенак (Вольтарен, Наклофен, Ортофен) |
Раствор 75 мг/3 мл для внутримышечных инъекций. | Внутримышечно 3 мл 1 раз в сутки. |
| Суппозитории ректальные 50 мг, 100 мг. | Ректально 1 раз в сутки. | |
| Таблетки 25 мг, 50 мг, 100 мг. | Таблетки по 25 — 50 мг 2 — 3 раза в сутки. Максимальная суточная доза 200 мг. | |
| Ацеклофенак (Аэртал) |
Таблетки или порошок по 100 мг. | Применяется по 100 мг 2 раза в сутки. |
| Ибупрофен (Нурофен, Адвил) |
Таблетки 400 мг. | По 1 таблетке 3 раза в сутки. |
| Нимесулид (Нимесил, Найз) |
Таблетки или порошок по 100 мг. | Применяется по 100 мг 2 раза в сутки. |
| Мелоксикам (Мовалис, Мелофлекс) |
Раствор 15 мг/1,5 мл. | Применяется по 15 мг 1 раз в сутки. |
| Таблетки 7,5 мг, 15 мг. | ||
| Дексалгин | Раствор 50 мг/2 мл. | Внутримышечно или внутривенно по 2 мл 2 — 3 раза в сутки. |
| Таблетки 25 мг. | По 1 таблетке 2 — 3 раза в сутки. | |
| Кеторолак (Кетанов, Кетолак) |
Раствор 30 мг/1 мл. | Внутримышечно 1 мл 3 раза в сутки. |
| Таблетки 10 мг. | По 1 таблетке 3 — 4 раза в сутки. | |
| Эторикоксиб (Аркоксиа) |
Таблетки 30 мг, 60 мг, 90 мг, 120 мг. | По 30 — 60 мг 1 раз в сутки. |
Назначение этих препаратов может провоцировать развитие гастропатий, которые проявляются эрозиями, и
язвами желудка и двенадцатиперстной кишки
. Факторами риска развития осложнений является пожилой возраст, наличие в прошлом язвенной болезни и хронического
гастрита
, одновременный прием сразу 2 — 3 препаратов из этой группы.
Для профилактики обострений параллельно назначают:
- Ингибиторы протонной помпы — омепразол (по 20 мг 2 раза в день), пантопразол (по 40 мг 1 раза в день).
- Блокаторы H2 гистаминовых рецепторов — фамотидин по 20 мг 2 раза в день.
Для улучшения функции сустава используются хондропротекторы. Это лекарственные средства, улучшающие метаболизм суставного хряща, что замедляет и предупреждает его разрушение. Основными компонентами таких препаратов являются гликозаминогликаны и хондроитин сульфат натрия. Все хондропротекторы применяются длительными курсами — от 1 месяца до полугода. После перерыва в 2 — 3 месяца, лечение следует повторить.
Хондропротекторы, назначаемые при артрозе стопы
| Название препарата | Состав и форма выпуска | Дозировка и режим приема |
| Алфлутоп | Раствор 1 мл. Экстракт из четырех видов морских рыб. | Внутримышечно по 1 мл/сут в течение 20 дней или по 2 мл внутрисуставно 1 раз в 3 дня. Курс 5 — 6 процедур. |
| Румалон | Раствор 1 мл. Гликозаминогликан-пептидный комплекс (экстракт хрящей трахеи и мозга телят) 2,5 мг. | Препарат вводят глубоко внутримышечно — в первый день – 0,3 мл, во второй день – 0,5 мл, далее — по 1 мл 3 раза в неделю в течение 5 — 6 недель. |
| Артра | Таблетки, содержащие глюкозамина гидрохлорид 500 мг и хондроитин сульфат натрия 500 мг. |
По 2 капсулы 2 — 3 раза в сутки. Курсом 1 — 2 месяца. |
| Стопартроз | Порошок, содержащий глюкозамина сульфат 1500 мг. | По одному пакетику раз в сутки в течение 6 недель. |
| Терафлекс | Капсулы. Глюкозамина — 500 мг, хондроитина сульфат натрия — 400 мг. | Первые три недели препарат назначают по 1 капсуле 3 раза в сутки; затем — по 1 капсуле 2 раза в сутки. Продолжительность лечения составляет 3 — 6 мес. |
| Дона | Таблетки, содержащие глюкозамина 750 мг. | По 1 таблетке 2 раза в сутки. Курс длится 4 — 6 недель. |
| Структум | Капсулы, содержащие хондроитин сульфат натрия 250 мг или 500 мг. | 1 г/сутки — по 500 мг 2 раза в сутки. Продолжительность курса лечения составляет 6 месяцев. |
Помимо таблеток, капсул и уколов, оказывающих системное действие (
на весь организм в целом
), применяется и локальная терапия. Она сводится к применению мазей и кремов. Кроме того, некоторые препараты вводятся непосредственно в полость голеностопного сустава или поблизости от него. Такое лечение обычно дает более быстрый и стабильный эффект.
Для локальной терапии могут быть использованы следующие способы:
- внутрисуставное и околосуставное введение глюкокортикоидов (дипроспан);
- внутрисуставное введение препаратов гиалуроновой кислоты (остенил, гиалуром)
- местное применение на область пораженного сустава мазей (гелей, кремов), на основе нестероидных противовоспалительных препаратов (финалгон, финалгель, фастум-гель)
Немедикаментозное лечение Немедикаментозное лечение является важным компонентом для восстановления и улучшения функции суставов у больных артрозом. Используются, прежде всего, лечебная физкультура, массаж и физиотерапия. Они позволяют давать дозированную нагрузку на сустав, способствуя восстановлению его функций. Все упражнения должны быть предварительно одобрены лечащим врачом, так как их вид, длительность и интенсивность зависят от состояния больного сустава.
Лечебная физкультура и массаж в определенном объеме должны обязательно присутствовать в лечении каждого больного артрозом стопы. Включение этих мероприятий способствует сохранению и улучшению функций пораженного сустава.[1]
При выполнении упражнений необходимо соблюдать следующие правила:
- в первые дни использовать упражнения для здоровых суставов, а потом уже включать пораженные;
- движения в суставе не должны быть болезненными, слишком интенсивными или травмирующими;
- объем (амплитуда) движений в суставах увеличивается постепенно;
- чем более выражена боль в суставе, тем осторожнее нужно выполнять упражнение;
- для достижения стойкого эффекта упражнения желательно применять систематически и на протяжении длительного периода времени (месяцы, годы).
Все упражнения делятся на пассивные и активные. Пассивные упражнения выполняются в положении сидя с максимальным расслаблением пораженной конечности. Фиксируется голень, и проводятся движения стопой. Начинают с движений вверх-вниз по прямым направлениям, затем добавляются полукруговые движения. Когда объем движения в пораженном суставе увеличивается и боль уменьшается, присоединяют упражнения с гимнастическими предметами и в воде (сидя в бассейне).
Наиболее распространенными упражнениями при артрозе стоп являются:
- Подъем и опускание стопы. Для выполнения упражнения пациент садится, сгибая ноги в коленях под прямым углом. Затем он начинает медленно делать разгибание и сгибание пальцев, подъем и опускание носка. Упражнение выполняется в медленном темпе (не менее 4 – 5 секунд на одно движение). Смысл упражнения в том, чтобы дать дозированную нагрузку на пораженный сустав (в положении сидя на него приходится лишь вес голени, а не всего тела). При затруднениях или болях следует помогать руками. В этом же положении можно выполнять повороты стопы наружу и внутрь. Оптимальное количество на первых этапах – 10 – 15 повторений.
- Утяжеленный подъем стопы. Исходное положение – как и в первом упражнении. Носок одной ноги ставят на носок другой. Таким образом, на сустав стопы, расположенной снизу, приходится вес двух голеней. Выполняется подъем на носок нижней стопы в медленном темпе. Пятка поднимается до максимально возможного положения. За один подход делается 5 – 10 повторов.
- Захват предметов. Данное упражнение полезно при артрозе суставов стоп или межфаланговых суставов. На полу рассыпаются мелкие предметы (ручки, спичечные коробки и т. п.). Пациент старается захватить предмет пальцем ноги, поднять его в воздух на несколько сантиметров и удержать какое-то время. За один подход делается 15 – 20 повторов.
- Утяжеленное опускание носка. В положении сидя на носок больной стопы набрасывается лента или полотенце. Концы ленты берут в руки. Таким образом, поднять носок становится проще, а опускается он с нагрузкой (полотенце тянут вверх). Тянуть следует не слишком сильно, чтобы не вызвать болевых ощущений. Выполняется в медленном темпе по 20 – 25 раз.
- Раскачивание стоп. Под стопы подкладывают небольшие качалки (одна сторона плоская, а вторая – полукруглая). Перенося вес с носка на пятку, можно вызывать движения в голеностопном суставе. Упражнение рекомендуется при тяжелых формах артроза, когда делать движения с утяжелением пациенту сложно. За один раз делается до 35 – 40 повторов в среднем или медленном темпе.
- Исходное положение – стоя у гимнастической (шведской) стенки. Держась за рейку стенки (спина ровная), подниматься на носки и опускаться на всю стопу. Упражнения выполнять медленно, повторяя по 20 раз.
Другим важным немедикаментозным методом лечения является физиотерапия. Применяется как вспомогательная терапия, оказывающая благоприятное воздействие на суставную поверхность пораженного артрозом сустава. Улучшается метаболизм суставного хряща, замедляется его разрушение.
В лечении пациентов с артрозом стоп используются следующие физиотерапевтические процедуры:
- Электрофорез – лидокаина, анальгина, салицилата натрия. Продолжительность воздействия — 20 минут ежедневно. Курс состоит из 15 процедур.
- Ультрафонофорез — гидрокортизона, анальгина. Продолжительность по 5 минут на пораженный сустав. Курс лечения состоит из 10 процедур.
- Инфракрасное излучение – продолжительностью 5 — 8 минут на больной сустав ежедневно в течение 10 дней.
- Импульсная магнитотерапия – индукторы располагают с двух сторон на пораженном суставе и медленно перемещают в течение 5 — 10 минут. Курс составляет 10 процедур.
- Аппликации теплоносителей – при таких процедурах температура тканей, на которые производится воздействие, повышается. Активируется метаболизм хряща, стимулируется его регенерация. Используются аппликации торфяной грязи с температурой до 40 градусов, парафин и озокерит с температурой до 55 градусов. Таких процедур проводят по 10 — 15 за один курс продолжительностью по 20 минут каждая.
Лечение народными средствами
Народные средства являются скорее симптоматическим лечением при артрозе стопы. Они могут облегчить боли, уменьшить покраснение и отечность суставов, однако это не решает основную проблему. Патологические изменения хрящей и суставных поверхностей кости нельзя исправить народными средствами. Здесь необходимы сильные фармакологические препараты с узконаправленным действием и, на определенном этапе, хирургическое вмешательство.
Различные мази, ванны и другие средства, основанные на действии лечебных трав, необходимо применять на ранних стадиях болезни, когда еще нет деформации сустава. Тогда уменьшение воспалительного процесса может несколько задержать прогрессирование артроза. Таким образом, с помощью средств
народной медицины
, можно проводить своеобразную профилактику артроза стопы.
Наиболее эффективны для лечения и профилактики артроза следующие народные средства:
- Пихтовое масло. Пихтовое масло тщательно втирают в область пораженного сустава дважды в день. Для лучшего эффекта желательно перед втиранием мази наложить согревающий компресс.
- Чесночный сок. Несколько зубчиков молодого чеснока растирают до кашицеобразного состояния и добавляют растительное масло. Полученную смесь наносят тонким слоем на больной сустав перед сном и накладывают повязку.
- Хвойный бальзам. Данное средство способствует улучшению обмена веществ в хрящевой ткани, задерживая деформацию сустава. Для приготовления бальзама 50 г молодой хвои заливают 2 л крутого кипятка. Смесь кипятят в течение 15 – 20 минут на медленном огне. При этом можно добавить чайную ложку чесночного сока, размятые плоды шиповника, мелко нарезанный корень солодки. Отвар настаивают в термосе в течение 18 – 20 часов. После этого его процеживают через марлю, остужают в холодильнике и пьют по 0,5 – 1 л в сутки в течение недели.
- Компрессы из картофеля. Применяются в основном для снятия отечности и болезненности в области пораженного сустава. Картофелины тщательно моют и измельчают, не снимая кожуру. Затем его кидают в теплую воду (40 – 50 градусов) и вымачивают несколько минут. Полученную массу заворачивают в ткань и прикладывают к пораженному суставу дважды в день.
- Ванны с корнем дягиля. Корень дягиля лекарственного измельчают и заворачивают в ткань (сложенную в несколько раз марлю). На 5 л воды требуется 250 – 300 г корня. Ткань помещают в таз с горячей водой и ждут, пока вода остынет до температуры 30 – 40 градусов. После этого делают ванны для стопы в течение 10 – 15 минут. Мешочек при этом не вынимают.
- Мазь из хмеля и зверобоя. Для приготовления мази тщательно растирают по 10 г вымытой травы зверобоя и хмеля. К полученной кашице добавляют 50 г вазелинового масла и хорошо размешивают до получения однородной массы. Мазь наносят на область сустава дважды в день.
Вышеперечисленные средства рекомендуется применять людям, подверженным риску развития артроза стоп. Прежде всего, это пациенты, страдающие от ревматоидного артрита и других воспалительных заболеваний суставов. В качестве профилактического средства данные рецепты могут использовать также пожилые люди, спортсмены, пациенты после переломов или растяжений связок голеностопного сустава.
Хирургическое лечение
Как уже отмечалось выше, артроз стопы — это хроническое заболевание, которое склонно к прогрессированию дегенеративных процессов, что в конечных стадиях болезни приводит к полному разрушению суставного хряща. У больного появляется выраженный болевой синдром, деформации и нарушение функции сустава, вплоть до полного обездвиживания. На этой стадии медикаментозные методы лечения становятся неэффективными. Врачам в таких случаях приходится прибегать к хирургическим методам лечения.
В этих случаях применяются следующие виды операций на суставе:
- Артродез сустава. Удаляются остатки хряща, сустав устанавливается в физиологическое положение и фиксируется. Кости срастаются в таком положении, и формируется анкилоз (сращение суставных концов). Сустав при этом становится полностью неподвижным, однако боли и воспаление исчезают. Этот вид операции сейчас практически не используется.
- Артроскопия сустава. В полость сустава вводят специальный аппарат — артроскоп, что дает возможность увидеть сустав изнутри. Из синовиальной жидкости удаляют кусочки поврежденного сустава, кровяные сгустки. За счет этих манипуляций боль в суставе уменьшается. К сожалению, этот вид лечения — это временные меры. И через полгода или год боль появляется снова. Артроскопия сустава чаще используется у молодых пациентов, при II степени артроза стопы.
- Эндопротезирование. Данный вид операции проводится при III стадии артроза, когда суставной хрящ практически полностью уже разрушен. На этой стадии болезни присутствует выраженная деформация сустава, движения в суставе нет из-за сильнейшей боли, развивается атрофия мышц, а медикаментозные методы не эффективны. Суть этого метода лечения состоит том, что поврежденный сустав заменяется на искусственный, который может прослужить до 10 — 15 лет в зависимости от материала, из которого он изготовлен. После такой операции функция сустава целиком восстанавливается, боль при ходьбе пациент уже не испытывает, что, в конечном счете, значительно улучшает качество его жизни.
Профилактика артроза суставов стопы
Артроз стопы возникает вследствие повышенной физической нагрузки, частых травм или нарушения микроциркуляции и метаболизма в хрящевых тканях. Большей части негативных факторов, способствующих развитию артроза, можно избежать и уменьшить их пагубное влияние на сустав, тем самым снизив риск возникновения заболевания.Данному заболеванию подвержен очень широкий спектр пациентов, но наиболее часто это люди среднего и пожилого возраста. Факторы риска, которые могут привести к артрозу стопы, можно условно разделить на внутренние и внешние. Знание этих факторов крайне важно не только для лечения, но и для предупреждения развития заболевания, так как при уменьшении их влияния можно замедлить прогрессирование патологии, а зачастую и совсем избежать артроза.
Выделяют следующие факторы риска для развития артроза стопы:
- Внутренние факторы. Внутренними факторами называют такие обстоятельства, которые не могут быть изменены и в большинстве случаев предопределены либо генетическими аномалиями, либо анатомо-физиологическими особенностями человека. К данным факторам относят плоскостопие, асимметрию конечностей, врожденные патологии суставов и соединительной ткани, избыточный вес и т.д.
- Внешние факторы. К внешним обстоятельствам возникновения артроза стопы относят различные стрессовые механизмы, которые воздействуют на организм извне и складываются из влияния окружающей среды и поведенческого стереотипа человека. Наибольшее значение имеет занятие спортом, ведение стоячего образа жизни, ношение неудобной обуви, переохлаждение.
В группу риска входят люди, чей образ жизни или профессия подразумевает повышенную физическую нагрузку на суставы стопы, частые травмы, бег, длительную ходьбу, стоячий образ жизни (спортсмены, военнослужащие, стоматологи, хирурги, преподаватели, воспитатели). Также в группу риска можно отнести людей пожилого возраста в силу физиологических особенностей их организма и повышенной физической активности, не соответствующей их возрасту и состоянию здоровья. И что немаловажно – значительную роль в развитии заболевания играет обувь. Чаще всего развитию артроза стопы способствует тесная, жесткая, некомфортная обувь, не соответствующая размеру и анатомо-физиологическим особенностям стопы, обувь из некачественных материалов, обувь на высоком каблуке, недостаточно утепленная зимняя обувь.
Профилактика артроза стопы зависит от главных факторов, способствующих развитию заболевания, и, как правило, включает в себя ограничение механической нагрузки на ноги у людей, чей образ жизни связан с физической активностью. Крайне важен осмысленный подход к выбору повседневной и рабочей обуви.
Необходимо придерживаться следующих правил при выборе обуви:
- использование обуви с более гибкой подошвой и ортопедическими стельками;
- своевременная смена обуви в случае, когда имеет место интенсивный рост (у детей и подростков);
- следует отдавать предпочтение обуви, соответствующей месту и погоде.
Также важно делать своевременные перерывы в работе, при необходимости следует задуматься о смене места работы или рода деятельности.
Косвенно на профилактику артроза стопы влияет и
питание
. Рекомендуется употреблять в малых количествах продукты, которые способствуют отложению солей в суставах. Следует бороться с ожирением, так как избыточный вес также увеличивает нагрузку на ноги.
Немаловажным является своевременное обращение к врачу-ортопеду в случае наличия врожденных или приобретенных деформаций стопы, таких как увеличение в размерах отдельных ее частей, плоскостопие, появление «выпирающей косточки», а также при периодических болях в стопе, вызванных повышенной нагрузкой.
Какой врач занимается лечением артроза суставов?
Часто у пациентов появляется вопрос, является ли боль в суставах стопы серьезным заболеванием либо это временное неудобство (
последствия травмы и т. п.
), с которым нужно просто смириться, и оно исчезнет самостоятельно. На самом же деле боли в суставах часто сопровождают весьма серьезные заболевания. Одним из них является артроз. Боли, как правило, появляются уже на стадии патологических изменений в суставах стопы. В этот момент очень важно обратиться к врачу, чтобы установить причину заболевания и назначить необходимое лечение.
Диагностикой и лечением суставов (
в том числе и голеностопного сустава
) могут заниматься врачи различных специальностей. Дело в том, что артроз является чаще всего не самостоятельной патологией, а следствием других заболеваний. В зависимости от того, какова первопричина болезни, пациента ведет тот или иной специалист. Кроме того, по ходу лечения могут привлекаться различные врачи для выполнения определенных манипуляций.
Лечением артроза стопы обычно занимаются следующие специалисты:
- Семейный врач. Семейный врач (терапевт общего профиля) является ключевой фигурой в лечении артроза стопы. Именно к нему обращаются обычно пациенты при появлении первых симптомов (боли, припухлость сустава, покраснение и др.). Семейный врач оценивает состояние пациента, устанавливает круг возможных диагнозов и назначает первичные анализы и обследования. Так как артроз является хроническим заболеванием (на фоне лечения симптомы уменьшаются, но обычно не исчезают полностью), именно семейный врач наблюдает пациента постоянно. Он отмечает периоды обострений, следит за прогрессированием болезни, а в случае необходимости – назначает консультацию другого специалиста более узкого профиля. Преимущество этого специалиста в том, что он работает с пациентом длительное время и лучше осведомлен о сопутствующих заболеваниях.
- Ревматолог. Ревматолог становится основным лечащим врачом в тех случаях, когда артроз стопы развился на фоне заболеваний соединительной ткани. Часто именно эти патологии затрагивают суставы и ведут к прогрессирующим изменениям в них. Если артроз является следствием ревматизма, волчанки или других схожих заболеваний, то просто лечения сустава недостаточно. Ревматолог должен назначить общий курс лечения, который «приглушит» основное заболевание. Только при этом условии замедлится и дегенерация сустава, ослабнут симптомы болезни.
- Физиотерапевт. Физиотерапия – это раздел медицины, занимающийся лечением различных заболеваний при помощи физических воздействий (тепло, ультразвук, кинетотерапия и др.). Данный специалист не является лечащим врачом при артрозе стопы, однако его услуги могут понадобиться, чтобы улучшить состояние пациента. После сеансов физиотерапии нередко уменьшаются боли, увеличивается подвижность в пораженном суставе.
- Хирург. Хирург занимается лечением артроза стопы лишь на последних стадиях, когда другое лечение не помогает. Он, как правило, не является основным лечащим врачом и ведет пациента только в короткий период до и после операции. Целью хирургического лечения является протезирование сустава.
- Травматолог. Травматологи по роду своей деятельности часто сталкиваются с подобными проблемами. Они могут вести пациента после травмы сустава, когда собственно об артрозе еще речи не идет. Однако от того, насколько успешным и эффективным будет их лечение, зависит дальнейшая судьба пациента. Нередко артроз голеностопного сустава развивается после серьезных ушибов, переломов или растяжений в этой области. Травматологи обладают достаточной квалификацией в данной области, чтобы вести и пациентов собственно с артрозом, развившимся после травмы многолетней давности.
Таким образом, в различных случаях лечением артроза могут заниматься разные врачи. Оптимальным вариантом является обращение к терапевту общего профиля (семейный врач) при первых симптомах заболевания. При подозрении на артроз сустава он направит пациента к нужному специалисту для более скрупулезного обследования и дальнейшего лечения.
Какие бывают степени артроза?
Остеоартроз является сложным заболеванием соединительной ткани и суставов, при котором происходит нарушение подвижности в пораженной конечности с последующей инвалидизацией больного. Данный недуг развивается достаточно медленно, постепенно прогрессируя и все больше нарушая работу суставного механизма. В эволюции остеоартроза различные авторы выделяют от четырех до пяти стадии, каждая из которых отражает происходящие макроскопические и патофизиологические изменения.
Стадии остеоартроза определяются в соответствии с видимым на простой радиограмме снимком пораженного сустава. На сегодняшний день существует достаточно большое количество классификаций, однако наиболее широко в клинической практике стран постсоветского пространства используется классификация стадий я по Келлгрену и Лоуренсу, а также более поздняя классификация, предложенная Ларсеном в 1987 году.
В классификации Келлгрена и Лоуренса выделяют следующие стадии остеоартроза:
- Нулевая стадия. Рентгенологические признаки (на рентгеновском снимке) отсутствуют. Диагноз ставится на основе клинических признаков, лабораторных анализов, а также путем исключения других возможных патологий. Необходимо понимать, что зачастую рентгенологические изменения появляются несколько позже, чем начинает развиваться заболевание, поэтому нулевая стадия не исключает сам остеоартроз. Даже визит к врачу в этот момент чаще всего ничего не даст, так как у врача нет причин подозревать данное заболевание.
- Первая стадия. Наличие сомнительных признаков остеоартроза на рентгенограмме. Изменения в самой структуре кости отсутствуют, но могут быть тени от различных уплотнений или, наоборот, размягчений тканей.
- Вторая стадия. Минимальные изменения строения сустава на рентгеновском снимке. К ним относится сужение суставной щели и признаки размягчения костной ткани.
- Третья стадия. Изменения сустава и околосуставных тканей средней выраженности. На снимке четко просматриваются изменения кости и хряща, характерные для артроза.
- Четвертая стадия. Выраженные изменения сустава и околосуставных тканей. К этой же стадии относят окостенение сустава и другие возможные осложнения и последствия артроза.
В данной классификации авторы постарались учесть не только рентгенологические признаки, но и другие симптомы. Врач руководствуется результатами целого ряда анализов и обследований. Более поздняя же классификация отражает сугубо рентгенологические признаки. Для наблюдения за больным врач назначает периодические (раз в полгода) исследования сустава с помощью рентгена. В настоящее время считается, что это дает наиболее объективную картину и позволяет точнее разграничить стадии болезни.
Классификация Ларсена рассматривает следующие рентгенологические признаки остеоартроза:
- Нулевая стадия. Рентгенологические признаки остеоартроза отсутствуют. Состояние суставной щели и околосуставной костной ткани соответствует физиологической норме. Следует понимать, что и в данной классификации, отсутствие признаков остеоартроза на рентгене или компьютерной томограмме не исключает заболевание как таковое, так как клинические признаки могут развиться гораздо позже.
- Первая стадия. Сужение суставной щели менее чем наполовину. Данный признак может встречаться и при других заболеваниях, но должен насторожить врача и подтолкнуть его к дальнейшим исследованиям.
- Вторая стадия. Суставная щель сужена более чем на половину от нормы. Щель сужается вследствие разрастания соединительной ткани и патологических изменений в хрящевой ткани.
- Третья стадия. Формирование остеофитов (костные разрастания) в околосуставной области кости с уплотнением и замещением соединительной тканью в области над хрящом (ремодуляция). Данные изменения являются слабовыраженными.
- Четвертая стадия. Ремодуляция средней интенсивности, с более выраженным разрастанием остеофитов и склерозированием околохрящевой зоны (суставная щель начинает зарастать плотной соединительной тканью). Зачастую остеофиты являются причиной выраженного дискомфорта и болей, так как сдавливают и повреждают окружающие мягкие ткани. На этой стадии болезнь ярко проявляется в виде припухлости, красноты, ограничения движений в суставе.
- Пятая стадия. Интенсивное, выраженное формирование остеофитов, которые значительно деформируют сустав, ограничивая его подвижность и вызывая сильные боли при движении и беспокойства в пораженной конечности.
Необходимо отметить, что на ранних стадиях остеоартроз достаточно сложно диагностировать, и что далеко не всегда рентгенография позволят выявлять признаки данной патологии. В последнее время в клинической практике все чаще применяется метод артроскопии (прямая визуализация полости сустава при помощи специальных инструментов), который позволяет определять артроз на достаточно ранних стадиях.
В целом, все стадии представляют собой единый процесс дегенерации тканей сустава. С помощью квалифицированного лечения заболевание можно замедлить или даже остановить на определенной стадии, но повернуть процесс вспять, как правило, не удается. Именно поэтому постановка правильного диагноза так важна на возможно более ранних стадиях.
В чем разница между артрозом и артритом?
корень «артр» происходит от латинского «articulatio», что означает сустав
), достаточно сильно отличаются друг от друга.
Артроз представляет собой дегенеративное заболевание суставного хряща и подлежащей костной ткани, что ведет к постепенному разрушению сустава под влиянием механической нагрузки. Данное заболевание обычно возникает с течением времени и более характерно для пожилых людей. Выделяют достаточно большое количество возможных причин развития остеоартроза, однако наибольшее значение имеют травмы, избыточная механическая нагрузка, предшествующие воспалительные заболевания. Сам по себе артроз не является воспалительным заболеванием, хотя в последнее время все больше авторов склоняются к тому, что среди патологических факторов артроза не последнее место принадлежит воспалению. В основе данной патологии лежит постепенное перестроение сустава и околосуставных тканей под действием нагрузки, превышающей функциональные резервы органа. В то же время, данная патология развивается достаточно медленно.
Артрит же является воспалительной патологией сустава, которая развивается на фоне множества других заболеваний, при которой суставной хрящ разрушается провоспалительными веществами, а также агрессивными иммунными факторами. Данное заболевание характерно для молодых людей и людей среднего возраста, то есть для той категории населения, которая является наиболее работоспособной. Развивается артрит обычно под влиянием ряда аутоиммунных процессов (
патологическая ситуация, при которой иммунитет атакует собственные ткани
), которые запускаются либо инфекцией, либо генетическими механизмами. Инфекционный фактор играет огромную роль в развитии артритов, так как под действием некоторых бактериальных агентов, чьи антигены схожи с белками человека, происходит выработка антител, которые атакуют собственные ткани больного. Чаще всего страдают такие органы как суставы,
почки
и
сердце
. Именно с данным механизмом связана необходимость лечения или
удаления миндалин
при рецидивирующих
ангинах
, чтобы избежать сердечных или других осложнений.
Артрит в большинстве случаев протекает остро с бурной и выраженной клинической картиной,
температурой
, острыми болями в области пораженных суставов и прочими проявлениями. Эволюция и прогноз во многом зависят от типа артрита. В большинстве случаев после острого начала и поражения сустава болезнь отступает, однако сформировавшиеся анатомо-функциональные изменения сохраняются, с возможным последующим развитием остеоартроза. Нередко возникают повторные кризы с болями в суставах, температурой и прочими признаками рецидива (
повторного обострения
) артрита.
Так как остеоартрит является заболеванием воспалительной природы, оно может быть купировано путем использования противовоспалительных препаратов, в то время как остеоартроз, являющийся дегенеративным недугом, не имеет какого-то достаточно эффективного метода лечения.
Можно ли заниматься спортом при артрозе стопы?
Артроз стопы – заболевание, характерное в большей степени для пожилых людей. Оно характеризуется дегенеративными изменениями в суставе, из-за чего появляются боли и ограничивается подвижность стопы. Значительно реже артроз развивается у людей не очень зрелого возраста. Нередко это профессиональные спортсмены, у которых возникновение заболевания связано как раз с повышенной нагрузкой на голеностопные суставы или с предшествующей травмой. Таким образом, любая физическая нагрузка на сустав может быть расценена как причина артроза (
основная или косвенная
).
В случае обнаружения артроза голеностопного сустава следует прекратить занятия спортом, так как это может повлечь более быстрое развитие болезни. Регулярные нагрузки сведут на нет любое назначенное лечение, из-за чего симптомы будут все более выраженными.
Профессиональный спорт и серьезные нагрузки на голеностопные суставы при артрозе имеют следующий эффект:
- разрушение хрящевой ткани сустава;
- постоянные микротравмы, поддерживающие воспалительный процесс;
- растяжение капсулы сустава;
- размягчение костной ткани (костная основа под суставными хрящами).
У здоровых людей эти процессы не происходят, так как организм успевает восстанавливаться. Однако при артрозе (особенно на фоне системных заболеваний) обмен веществ на клеточном уровне нарушен. Мелкие дефекты хрящей и окружающих тканей не ликвидируются вовремя, из-за чего заболевание прогрессирует.
В то же время, прекращение занятий спортом не означает полное прекращение нагрузки на сустав. Определенные движения и даже умеренные нагрузки имеют, наоборот, лечебный эффект. Они способствуют укреплению мышц и связок вокруг сустава. Проблема заключается в том, что найти грань между пользой и вредом от нагрузки очень трудно. Определить допустимые пределы должен лечащий врач после тщательного обследования пациента. На первых стадиях болезни, когда выраженных болей еще нет, рекомендуется массаж, физиотерапия и лечебная физкультура. При благоприятном течении заболевания занятия спортом (
на любительском уровне без предельных нагрузок
) могут быть разрешены после окончания курса лечения. Разумеется, потребуется регулярное наблюдение у врача.
Однозначно запрещены пациентам с артрозом стопы следующие виды спорта:
- бег;
- прыжки;
- тяжелая атлетика;
- спортивная гимнастика;
- футбол;
- волейбол;
- баскетбол;
- гандбол;
- другие виды спорта, связанные с резкими движениями в суставе или подъемом тяжестей.
В то же время, артроз стопы не исключает, например, плавания, стрельбы или других видов спорта, не связанных с нагрузкой на сустав. В каждом отдельном случае возможность продолжения тренировок, их интенсивность и продолжительность следует оговаривать с лечащим врачом.
Разрывы связок голеностопного сустава.
Повреждения связок голеностопного сустава встречаются в основном у спортсменов. Типичным механизмом травмы является подвертывание стопы кнутри или кнаружи в момент нагрузки на конечность (бег, соскок со снаряда, прыжки). Возможен и другой механизм повреждения, причиной которого служит вращение стопы относительно продольной оси голени. Такие травмы чаще всего встречаются у лыжников, когда при спуске с гор носок лыжи задевает за какое-нибудь препятствие, а сам лыжник продолжает движение вперед по инерции. В этот момент стопа, фиксированная ботинком, остается на месте, а голень продолжает поступательное движение вперед, вследствие чего появляется насильственная эверсия стопы (вращение стопы в голеностопном суставе вокруг продольной оси голени кнаружи). Исходя из вышеописанных механизмов развития травмы, повреждаются различные связочные компоненты голеностопного сустава. Так, например, наружные боковые связки повреждаются при супинации и инверсии стопы, а дельтовидная и межберцовые связки могут пострадать при пронации и эверсии.
По тяжести повреждений следует различать надрывы (растяжение связок) и разрывы связок. При частичном разрыве пациенты жалуются на локальную боль в местах прикрепления поврежденных связок к кости, которые усиливаются при пальпации. В области повреждения визуализируется припухлость и кровоподтек, обусловленные гемартрозом. Характерным клиническим признаком повреждения передних порций боковых связок является усиление болей при проверке симптома «выдвижного ящика». При повреждениях межберцовых связок у большинства пациентов можно отметить усиление локальных болей при разгибании стопы в голеностопном суставе. При надрывах и разрывах наружных боковых связок боли усиливаются при выведении стопы в положение супинации и инверсии, а при травмах дельтовидной и межберцовых связок — пронации и эверсии.
При разрыве дельтовидной связки характерным признаком явился диастаз между внутренней лодыжкой и внутренней боковой поверхности таранной кости. Таранная кость смещается кнутри. При ультразвуковом исследовании отмечается разволокнение и нарушение типичного хода волокон связки. При этом связка утолщается, снижается ее эхогенность. На фоне эхогенной жировой клетчатки хорошо выявляются гипоэхогенные волокна разорванной связки.
При частичном разрыве передней таранно-малоберцовой связки в зоне разрыва определяется участок пониженной эхогенности — гематома и отек окружающих мягких тканей.[2]
Разрыв сухожилий голеностопного сустава.
Общей проблемой для группы латеральных или перониальных сухожилий (сухожилие длинной малоберцовой мышцы и сухожилие короткой малоберцовой мышцы) являются сублюксация и дислокация. Разрывы этих сухожилий чрезвычайно редки. Обычно они наблюдаются при травмах пяточной кости и латеральной лодыжки, которые сопровождаются дислокацией перониальных сухожилий. Иногда присутствуют признаки тендинита и теносиновита. Клиническая картина характеризуется рецидивирующим течением, болями по ходу сухожилия, усиливающимися при пальпации. Сухожилие утолщено в объеме, структура его неоднородная за счет отека.
Что касается группы медиальных сухожилий (сухожилие задней болыпеберцовой мышцы, сухожилие длинного сгибателя пальцев и сухожилие длинного сгибателя большого пальца), то для них более характерно наличие воспалительных изменений и присутствие тендинитов, тендинозов и теносиновитов. Разрывы сухожилия задней болыпеберцовой мышцы могут наблюдаться в проекции медиальной лодыжки, причем наличие хронического разрыва наиболее типично.
При ультразвуковом исследовании (УЗИ) при разрыве видны гипоэхогенный участок в сухожилии и жидкость в его влагалище. Разрывы сухожилий передней группы очень редки. Они встречаются при балетной травме, у футболистов. Ультразвуковые проявления такие же, как и при разрыве сухожилий медиальной и латеральной группы. Также наблюдается прерывистость хода волокон, выпот в синовиальном влагалище сухожилия.
Тендинит сухожилий голеностопного сустава.
При наличии тендинита также будет наблюдаться жидкость во влагалище, окружающем сухожилие, но само сухожилие будет выглядеть обычно. Диагноз в таком случае уже будет формулироваться как теносиновит. Теносиновит обычно является следствием механического воздействия на сухожилие или как результат заболевания — ревматоидного артрита. Для ревматоидного поражения характерно уменьшение диаметра сухожилия, тогда как для обычного воспаления характерно наоборот утолщение сухожилия. Необходимо дифференцировать выпот в синовиальном влагалище сухожилия и гигромы. Гигромы имеют ограниченную протяженность и закругленные края.
Разрыв ахиллова сухожилия.
Разрывы ахиллова сухожилия возникают исключительно вследствие травмы. Они могут встречаться не только у спортсменов, подверженных чрезмерным стрессовым нагрузкам, но и у простых людей после неловкого движения и неадекватной нагрузки на сухожилие. Иногда, в случаях неполного разрыва, диагноз может быть просмотрен клиницистом.
Данные УЗИ играют важную роль при постановке диагноза. При полных разрывах ахиллова сухожилия определяется нарушение целостности волокон, появление в месте разрыва гипоэхогенной зоны различной протяженности, диастаз волокон. Зона разрыва, как правило, располагается на 2-6 см выше места прикрепления сухожилия. Иногда, при полном разрыве сухожилие не обнаруживается в типичном месте. Гематома вокруг разрыва, как правило, небольшая, из-за слабой васкуляризации сухожилия.
С помощью УЗИ можно достаточно надежно установить уровень и размеры разрыва, а также отличить частичный разрыв от полного. Так, при частичном разрыве сухожилия дефект ткани локализуется в толще сухожилия и прерывается только один контур.[3]
Следует помнить, что при разрыве кисты Бейкера жидкость может спуститься вниз до уровня Ахиллова сухожилия и симулировать его поражение. Разрывы медиальной головки икроножной мышцы также могут вызывать боли в проекции мышечно-сухожильного перехода.
С помощью УЗИ можно достаточно легко исключить патологические изменения Ахиллова сухожилия. При застарелых разрывах Ахиллова сухожилия, давностью до 6 недель, в месте разрыва обычно виден стойкий дефект ткани, сочетающийся с участками фиброза и мелкими кальцификатами. Сухожилие, как правило, утолщено, а эхогенность его снижена. УЗИ позволяет вести мониторинг лечения при повреждениях ахиллова сухожилия.
При хирургическом восстановлении разорванных концов сухожилия в структуре сухожилия визуализируются гиперэхогенные лигатуры. С помощью методик УЗ-ангиографии можно точно оценивать сосудистую реакцию в зоне операции и в окружающих тканях, и, следовательно, своевременно выявить возможное воспаление.
Функциональные пробы, выполненные под контролем ультразвука, помогают выявить диастаз, оценить характер восстановления активности сухожилия.[4]
Тендинит ахиллова сухожилия.
При остром воспалительном процессе в Ахилловом сухожилии на эхограммах сухожилие резко утолщено, эхогенность его снижена. В воспалительный процесс может вовлекаться позадипяточная бурса. При развитии воспалительных изменений размеры ее увеличиваются более 3-х мм. В данном случае позади ахиллова сухожилия визуализируется гипоэхогенная растянутая сумка. В стенках бурсы может регистрироваться воспалительный кровоток.
Переход воспаления в хронический процесс сопровождается появлением неоднородности в структуре и наличием кальцификатов в ахилловом сухожилии. Кальцификаты также образуются в месте бывшего разрыва сухожилия и чаще локализуются в месте прикрепления сухожилия к пяточной кости. В данной зоне впоследствии часто возникают повторные разрывы.
Тендиноз ахиллова сухожилия.
С возрастом, вследствие развития дегенеративных изменений в ахилловом сухожилии структура его меняется. Сухожилие становится неоднородным, утолщенным, появляются кальцификаты. При неадекватной нагрузке на сухожилие возможен его частичный или полный разрыв.
Пяточная шпора.
Костные разрастания в виде шипа или клина в области подошвенной поверхности бугра пяточной кости или у места прикрепления пяточного сухожилия называют пяточными шпорами.
Чаще всего пяточные шпоры являются следствием инволютивных изменений человеческого организма. Клиническая картина характеризуется жгучими болями при опоре на пятку, определяемыми больными как чувство «гвоздя в пятке».[5]
Клинические симптомы обусловлены прежде всего изменениями в мягких тканях: воспалением глубоких слизистых сумок (подпяточный бурсит, ахиллобурсит) и явлениями периостита. Эхографически в области пяточного бугра определяются гиперэхогенные включения вокруг которых возникает воспалительная инфильтрация за счет постоянной травматизации.
Мортоновская неврома.
Травма, давление тесной обуви, перегрузки также влияют на развитие заболевания.
Клиническая картина характеризуется сильнейшими жгучими болями в области третьего межпальцевого промежутка на стопе, возникающими при стоянии и ходьбе в тесной обуви и ослабевающими после разгрузки стопы или снятия тесной обуви. Эхографически характеризуется возникновением утолщения меду 3 и 4 межпальцевыми промежутками.
Артроз.
При остеоартрозе в первую очередь поражается суставной хрящ. Как известно, при различных движениях хрящ выполняет роль амортизатора, уменьшая давление на сочленяющиеся поверхности костей и обеспечивая их плавное скольжение относительно друг друга. Основными причинами дистрофических изменений суставного хряща голени являются перегрузка, здорового суставного хряща или его повреждение. Из-за постоянной нагрузки происходит старение и разрушение части волокон.
Хронические воспалительные процессы в суставе, системные метаболические изменения, такие, например, как подагра, эндокринные нарушения (гипотиреоз) ведут к изменению структуры суставного хряща. Слой хряща становится все тоньше, вплоть до его полного разрушения. Вместе с хрящом изменяется и костная ткань под ним. По краям сустава формируются костные выросты — остеофиты.
Чаще всего встречается артроз плюснефалангового сустава 1 пальца стопы, который характеризуется болями, возникающими при физической нагрузке. Постоянные болевые ощущения и их связь с физической нагрузкой отличают это заболевание от подагры. Постепенно развивается ограничения сгибания большого пальца в суставе, происходит его деформация.
Ревматоидный артрит.
Хроническая стадия заболевания характеризуется периваскулярной инфильтрацией синовиальной оболочки. Пролиферация синовиальной оболочки ведет к образованию узелков, к деформации сустава и анкилозу, так как со временем эти узелки подвергаются фиброзу и кальцификации. Воспаление периартикулярных мягких тканей, развивающееся параллельно с изменениями сустава, приводит к развитию отека и сопровождается болью при движении.
Любое воспаление, как и артропатия, причиняет много неприятных ощущений пациентам
В статье рассказывается о причинах развития воспалительного процесса в голеностопном суставе. Описаны различные формы и симптомы заболевания. Даны рекомендации по лечению.
Нередко артрит поражает сочленения нижней конечности. При таком заболевании, как артрит голеностопного сустава, симптомы и лечение должны соответствовать друг другу. Артрит голеностопа — МКБ 10 обозначает разные виды этой патологии буквой М и цифрами от 0 до 14.
Причины развития болезни
Таблица №1. Причины, вызывающие разные виды артрита:
| Вид артрита | Причины развития |
| Реактивный | Возникает как осложнение инфекционного заболевания или реакция на профилактические прививки.
Инфекции, чаще способствующие развитию артрита — хламидии, гонококки, уреаплазмы. |
| Ревматоидный | Аутоиммуный воспалительный процесс. |
| Подагрический | Возникает в результате отложения солей мочевой кислоты и их кристаллизации. |
| Гнойный | Осложнение открытой травмы при попадании в нее инфекции. |
Для каждого вида заболевания характерны свои причины воспаления.
Признаки заболевания
Артрит голеностопных суставов имеет два варианта течения — острый и хронический. Обычно артрит начинается остро, с ярко выраженными симптомами.
Общие симптомы артрита патологии следующие:
- болевой синдром;
- отечность окружающих тканей;
- покраснение кожи над суставом;
- повышение местной температуры;
- нарушение двигательной функции.
На фото представлен воспаленное сочленение
Воспаление в голеностопе
Тем не менее у каждого вида заболевания существуют свои отличительные признаки.
Таблица №2. Характеристика разных видов артрита:
| Вид артрита | Симптомы |
| Ревматоидный артрит | Первым симптомом является болевой синдром, усиливающийся в утренние часы и утихающий к вечеру. По мере развития болезни появляется припухлость и покраснение кожи над суставом.
Повышается местная температура. В дальнейшем, поражению подвергаются все структуры сустава и развивается атрофия окружающих мышц. В связи с болевым синдромом наблюдается ограничение движений. |
| Реактивный артрит | Имеется связь реактивного артрита с перенесенным инфекционным заболеванием. Первые симптомы проявляются через некоторое время после перенесенной инфекции.
Как правило, поражается один из суставов ног. Для заболевания характерны следующие проявления: боли при движении, покраснение и отечность кожи в области сустава. Кроме местных, при данном заболевании наблюдаются общие симптомы: повышение температуры тела, лихорадка, поражение ногтевой пластины . |
| Подагрический артрит | Заболевание имеет острый и хронический периоды. При остром периоде приступ начинается с резких болезненных проявлений, преимущественно ночью. Малейшее прикосновение к пораженному участку вызывает боль.
Кожные покровы в области сустава краснеют и опухают. Хронический период подагрического артрита протекает практически бессимптомно, что затрудняет диагностику. |
| Гнойный артрит | Болезнь может иметь острую или хроническую формы. Острая форма возникает внезапно и проявляется болью и покраснением кожи в области сустава.
Наблюдается повышение температуры, тошнота и рвота, общее недомогание. Иногда проявляется желтушность кожи и головная боль. Хроническая форма проявляется слабовыраженной симптоматикой. |
Периартрит голеностопа диагностируется нечасто, в связи с физиологическими особенностями строения костей человека. Он проявляется сильным воспалительным процессом и болевым синдромом.
Появляются отеки и формируются уплотнения и узлы, которые хорошо прощупываются при осмотре.
При любых вышеназванных симптомах необходимо обращаться к специалистам.
Диагностика
Диагностирование патологии основывается на данных опроса больного, клинической картине, результатах инструментальных и лабораторных исследований.
Инструментальные исследования:
- рентгенография обнаруживает гной и жидкость в сочленении, изменения костного вещества, эрозии, кисты — таким образом диагностируют посттравматический артрит голеностопного сустава;
- МРТ выявляет отклонения от нормы связок, мягких тканей, суставного хряща;
- компьютерная томография применяется, когда другие методы диагностики противопоказаны пациенту.
Диагноз артрита ставят на основании рентгенологического обследования
Из лабораторных методов выполняется:
- пункция с исследованием синовиальной жидкости;
- биохимический анализ крови для выявления ревматоидного фактора;
- анализ мочи;
- биопсия тканей сустава.
Лечение патологии
После подтверждения диагноза, врач назначает лечение артрита голеностопного сустава, которое должно быть комплексным. То есть должны применяться различные подходы в лечении этой болезни.
Комплексная терапия включает в себя следующие методы:
- лечение лекарственными препаратами;
- диету;
- физиопроцедуры;
- лечебную физкультуру;
- оперативное лечение;
- народную медицину.
Прежде всего больному суставу обеспечивают покой, исключают любые нагрузки. В острый период врач рекомендует постельный режим. В некоторых случаях на сустав накладывается бандаж. Чтобы уменьшить нагрузку на голеностоп, предлагают передвигаться с помощью трости.
Лечение болезни предполагает ношение бандажа
Лекарственная терапия
Современные аптеки располагают большим выбором лекарственных средств для борьбы с этим недугом. Цена на них достаточно высока, но лекарства необходимы, чтобы сохранить или частично восстановить пораженный сустав.
В каждой упаковке имеется инструкция,что позволяет наиболее точно рассчитать необходимую дозу и кратность применения лекарства.[6]
Таблица №3. Виды лекарственных препаратов, которые используют в лечении артрита:
| Препарат | Фармакологическая группа | Эффективность и способ приема |
| Структум | Хондропротектор | Замедляет дегенерацию хрящевой ткани. Назначается для курсового лечения — по 1 таблетке в день в течение месяца. |
| Мовалис | НПВС | Применяется по одной таблетке 2 раза в день для уменьшения боли. |
| Преднизолон | Глюкокортикоиды | Назначаются при ревматоидном артрите для устранения воспаления и отечности. Принимают по схеме. |
| Цефтриаксон | Антибиотики | Показан при гнойном артрите, применяется в виде инъекций курсом из 5-7 дней. |
Препарат используется для облегчения боли
Диета
Соблюдение принципов правильного питания — является важным условием положительного результата лечения. Восстановление суставов возможно только при поступлении в организм всех необходимых питательных веществ, витаминов и минералов.
При всех видах артрита следует отказаться от жирных, острых, консервированных блюд, копченостей, кондитерских изделий, сдобной выпечки, крепких кофе и чая, алкогольных напитков. Крайне нежелательно употреблять в пищу помидоры, щавель, шпинат.
Врачи рекомендуют употреблять такие продукты, как:
- морскую рыбу и морепродукты;
- кисломолочные продукты с низким процентом жирности;
- свежие овощи и фрукты, нежирные сорта мяса и птицу;
- продукты из соевых бобов,
- гречневую крупу;
- молоко и сливочное масло в небольших количествах;
- хлеб из ржаной муки;
- компоты, кисели, зеленый чай, натуральные соки.
Питание должно быть дробным — до 4-6 раз в день, небольшими порциями.
Физиопроцедуры
Как лечить артрит голеностопного сустава, кроме соблюдения диеты и приема лекарств?
При артрите в период ремиссии назначаются различные физиопроцедуры. Они эффективно избавляют от боли и восстанавливают функциональность сустава.
Хорошо зарекомендовали себя следующие методы:
- Электрофорез. Во время проведения процедуры, в месте ее наложения создается гальванический ток. С его помощью лекарства легко проникают в мягкие ткани.
- Озонотерапия — это действие озона на сустав для усиления кровообращения. Обезболивающий и противовоспалительный эффект достигается мгновенно.
- Ультразвук используется для усиления обмена веществ в суставе. Благодаря нему уменьшается воспаление и ускоряются восстановительные процессы в суставе.
- Бальнеотерапия — лечение минеральными водами. Особенно полезны радоновые и сероводородные ванны пациентам с ревматоидным артритом.
- Лазерная терапия — такой метод, при котором на сустав воздействует специально направленный свет (оптический диапазон). Процедура способствует улучшению микроциркуляции, ускорению восстановления поврежденной ткани.
Процедура электрофореза позволяет доставить лекарственное вещество непосредственно к суставу
Применение физиопроцедур позволяет сократить дозировку лекарств и, как следствие, уменьшить их побочные действия.
Лечебная физкультура
Гимнастика является обязательной составляющей комплексной терапии воспаления суставов. В результате воздействия повторяющихся упражнений, жидкость скопившаяся в полости сустава, рассасывается, улучшается кровообращение и восстанавливаются утраченные функции. Подробнее о пользе лечебной физкультуры расскажет специалист в видео в этой статье.
Главным условием достижения положительного результата является регулярность занятий. Пациент не должен испытывать дискомфорт при выполнении упражнений. Их интенсивность наращивается постепенно.
Инструктор разрабатывает комплекс упражнений индивидуально для каждого пациента, учитывая особенности течения заболевания, наличие сопутствующих болезней и возраст. Сначала упражнения выполняются под наблюдением специалиста, после того, как комплекс будет усвоен пациентом, заниматься можно самостоятельно. Комплекс упражнений полезно заканчивать сеансом массажа голени.
Народные методы лечения
В домашних условиях избавиться от симптомов артрита можно с помощью народной медицины. Лечение народными средствами артроза голеностопного сустава проводится в комплексе с традиционной терапией и только после согласования с лечащим врачом. Самолечение может привести к ухудшению состояния пациента.
Существует множество домашних методов, способных облегчить состояние человека при данном заболевании. Это могут быть различные компрессы, мази, настойки. Примочки, сделанные своими руками из натуральных природных компонентов.
- Лечебный чай уменьшает воспаление и улучшает обмен веществ в суставе. Для его изготовления нужно смешать в равных пропорциях плоды рябины и шиповника, листья малины, измельченную кору ивы, череду. Столовую ложку смеси заварить стаканом кипятка и настаивать около 20 минут. Для вкуса можно добавить мед. Принимают такой чай по стакану, 3 раза в день.
- Компресс из горчицы и морской соли рекомендуют для избавления от отеков. Смешать по 100 грамм морскую соль и сухую горчицу. Залить половиной стакана водки. Смочить в растворе ткань и перевязать область сустава на 2 часа.
- Мазь из березовых почек облегчает проявления симптомов при артрите. 200 г свежих березовых почек залить 400 г растительного масла и поставить в духовку при невысокой температуре на 3 часа. Процедить и мазать область голеностопа 3 раза в день.
При появлении аллергических реакций или усилении симптомов, лечение народными средствами нужно прекратить.
Хирургическое лечение
Если консервативное лечение не приносит ожидаемых результатов, и при запущенной степени заболевания решается вопрос об операции. Это может быть как операция по удалению гноя, так и протезирование сустава.[7]
Артрит голеностопного сустава — симптомы и лечение представляют собой сложный процесс. Однако своевременная диагностика и терапия позволят полностью восстановить функцию стопы.
Голеностопный сустав является главной опорной точкой скелета. На его поверхность приходится до 90% веса тела человека, остальные 10% распределяются между его связочным аппаратом и мышцами. Но эти соотношения соблюдаются только при абсолютной стабильности в нём, которая достигается своеобразным строением – особой формой сочленения костей и мощными сухожилиями.
Повреждение голеностопного сустава возникает при нетипичном движении в нём – это происходит чаще всего при подворачивании ноги. Так как окружающие его связки достаточно прочные и мощные, одного только веса тела недостаточно для их разрыва. Наиболее частой травмой является растяжение сухожилий, поэтому неверно понимая этот термин, люди регулярно применяют его к любому похожему повреждению сустава.
Чтобы вовремя предотвратить последствия более опасной травмы, необходимо знать её признаки и уметь оказать себе первую помощь.
Ушиб голеностопного сустава
В большинстве случаев люди сталкиваются именно с этой травмой. Возникает она либо самостоятельно, либо сочетаясь с другими видами повреждений. В основе лежит повреждение мягких тканей (кожа, жировая ткань, связочный аппарат), при котором не происходит нарушения их целостности.
Причины
- Неудачное приземление при падении, например, на скользкой дороге.
- Удар по суставу неподвижным предметом (при спотыкании о мебель).
Легче протекают повреждения кожи и жировой клетчатки, что обусловлено их быстрым восстановлением. Процесс имеет более тяжелый характер при локализации в мышцах и надкостнице, так как кровоизлияния в них долго рассасываются.
Состояние мышечной ткани также играет важную роль – при воздействии в момент сокращения её волокна разрываются в большем количестве, что связано с их растяжением.
Признаки
Симптомы возникают непосредственно после травмы и имеют склонность нарастать в течение первых суток. Особенностью является отсутствие их стойкости – уже через пару дней они могут исчезать.
- Уже в первые секунды появляется боль. Она может быть очень сильной, что связано с частым повреждением надкостницы (на лодыжках она прикрыта лишь тонкой кожей). В течение нескольких часов происходит её ослабление.
- Одновременно с болью появляется отёк, постепенно увеличивающийся к концу дня.
- Через какое время появится синяк – зависит от поврежденного сосуда. При разрушении капилляров кожи он возникает сразу в виде небольшого кровоизлияния. Если поврежден крупный сосуд, то кровь скапливается между мышцами и кожей, образуя багровую гематому (видна только к 3 суткам).
- Нарушение подвижности в суставе нарастает постепенно. Движения возможны, но они резко болезненные и ограничены.
Последний признак отличает ушиб от вывиха, при котором подвижность нарушается сразу и полностью.
Лечение
В качестве первой помощи используются холод и покой. Можно применять следующие методы:
- На место травмы прикладывать пакет со льдом на протяжении первых суток, делая перерывы по 30 минут.
- Смазывание кожи над суставом этилхлоридом (испаряясь, он охлаждает место нанесения).
- При их отсутствии – можно держать конечность под холодной водой или перебинтовать смоченным в ней бинтом.
- Как можно раньше наложить для фиксации эластичный бинт от кончиков пальцев до бедра.
- Лечь и положить ногу на подставку (возвышенное положение конечности).
После 3 суток можно применять физиолечение в виде сухого тепла. Дома можно использовать грелку, обмотанную полотенцем.
При большой и глубокой гематоме пострадавшему необходимо обратиться в травмпункт для выполнения хирургического лечения. Обычно производится пункция – с помощью иглы кровь выпускают и накладывают повязку. Это делается с целью предотвращения нагноения или появления спаек в мышцах.
Растяжения связочного аппарата
К этому виду относятся травмы, сопровождающиеся частичным повреждением сухожилия. При отсутствии адекватного лечения и покоя могут осложняться полными или частичными разрывами и даже вывихами.
Причины
Основным механизмом возникновения считается подворачивание стопы. Происходит резкое и сильное за счет веса тела движение, при этом возникает растяжение связок. В ответ на это быстро сокращаются мышцы, приводя к нарушению целостности ткани сухожилий. Развиваются их небольшие надрывы или даже отрывы отдельных волокон.
Симптомы
В первые моменты после растяжения появляется резкая боль и отёк чуть ниже и кпереди от лодыжки (выступающая косточка сбоку на стопе). Через сутки болезненность распространяется на всю стопу, при движениях она усиливается. На 2 день книзу от лодыжки появляется кровоизлияние.
Лечение
Техника первой помощи аналогична предыдущему виду и включает в себя местное охлаждение (в максимально быстрые сроки) и создание покоя. Используют прикладывания льда или нанесение тампоном хлорэтила на область сустава. Эластичный бинт до середины бедра и уменьшение нагрузки на конечность с помощью трости или костыля способствуют восстановлению сочленения.
При растяжении в травмпункте используются методы консервативного лечения:
- В кровоизлияние вводится раствор новокаина для обезболивания, через 3 дня при необходимости процедуру повторяют.
- На область сустава накладывается перекрёстная тугая повязка на 2 недели для уменьшения подвижности и гематомы.
- Через 3 суток начинают физиолечение. Используют ультрафиолетовую лампу, токи УВЧ, аппликации озокерита на область сустава.
После перечисленных методов лечения используют восстановление и укрепление связок с помощью лечебной физкультуры. С целью дополнительной фиксации используются ортезы на голеностопный сустав или ношение обуви с высоким берцем. Их ношение рекомендуется на срок не менее 3 месяцев, а также сверх него при больших нагрузках на ноги, связанных с работой или спортом.
Комплексное лечение и соблюдение рекомендаций врача приводят к быстрой активизации больных.
Разрыв сухожилий
При этом виде повреждений происходит также закрытое повреждение связочного аппарата, но уже с полным нарушением их целостности. Растяжение является первой степенью травмы, а частичные и полные разрывы второй и третьей соответственно. Наиболее часто эта разновидность встречается на пяточном сухожилии.
Причины
Выделяют два основных типа – это собственно разрыв и отрыв. Разрывание связки всегда происходит в одном месте – соединении её с мышцей. Отрыв возникает в области прикрепления связки к соответствующей кости, а растяжение надкостницы вместе с сухожилием может привести к типичному осложнению – отрывному перелому.
Механизмом возникновения является чрезмерная нагрузка на связочный аппарат, выходящая за пределы его возможностей. Типично разностороннее сочетание воздействия веса тела человека и дополнительной тяжести (характерно для спорта). Происходит избыточное растяжение, и при воздействии в этот момент резкого сокращения мышцы или внезапного удара по ней возникает разрывание волокон сухожилия. От индивидуальных особенностей организма и силы воздействия зависит объём повреждения.
Признаки
На высоте чрезмерной нагрузки появляется чувство «щелчка» в мышце и мгновенная, нестерпимая боль. Конечность сразу же утрачивает свою функцию, даже малейшее движение является болезненным. Гематома нарастает постепенно, имеет темно-красный цвет и располагается вокруг лодыжки.
Через сутки после травмы в области растяжения и разрыва определяется отёк и болезненность. Активное движения в стопе по-прежнему невозможны, хотя с помощью приложенной силы выполнимы (вызывают усиление симптомов).
При травме пяточного сухожилия характерны резкая боль в нём, невозможность согнуть стопу, ограниченный отёк вокруг него. При сжатии икроножной мышцы определяется дефект – ямка в связке.
Лечение
Методика первой помощи вновь стандартна – наиболее быстрое местное охлаждение льдом или этилхлоридом и создание покоя. На время до обращения в травмпункт необходима фиксация голеностопного сустава перекрещивающейся повязкой с помощью эластичного бинта. Необходимо создать для разгрузки больной ноги импровизированный костыль или трость.
Консервативное лечение
- Осуществляется местное обезболивание введением раствора новокаина в точку максимальной боли или видимого дефекта.
- Накладывается гипсовая повязка на 2–3 недели.
- После снятия гипса осуществляется физиолечение, включающее массаж, токи УВЧ и ультрафиолетовое облучение на зону растяжения.
- Осторожно, с постепенным увеличением нагрузки в течение 6 недель назначается лечебная физкультура.
После выписки необходимо оберегать себя от чрезмерных нагрузок до 6 месяцев.
Хирургическое лечение
Является основным при полных разрывах сухожилий. Выполняется оперативное сшивание поврежденной связки с помощью специальных швов без наружных узлов. Такая техника позволяет полностью предотвратить дискомфорт при движениях в дальнейшем, связанный с раздражением узелками тканей.
Затем осуществляют наложение гипсовой повязки на стопу и голень на срок до 8 недель. Нога фиксируется в таком положении, чтобы мышцы были максимально расслаблены. Через 3 недели можно постепенно нагружать поврежденный сустав. Начинают просто со стояния на 2 ногах, затем в течение нескольких недель ходят с костылём или тростью.
Реабилитационное лечение включает курсы физиотерапии в виде УВЧ или сухого тепла на область голеностопа. Необходимы массаж и ЛФК после снятия гипса для восстановления силы мышц и объема движений. Весь комплекс обычно занимает 1,5–2 месяца. Дополнительно назначается ношение ортопедической обуви или ортезов на срок не менее 7 месяцев.
массаж голеностопного сустава
| Видео (кликните для воспроизведения). |
Источники:
- Трухан, Д. И. Клиника, диагностика и лечение основных ревматических болезней. Учебное пособие / Д. И. Трухан, С. Н. Филимонов, И. А. Викторова. — М. : СпецЛит, 2014. — 160 c.
- Сергей, Владимирович Попов Реология крови при адъювантном артрите / Сергей Владимирович Попов. — М. : LAP Lambert Academic Publishing, 2011. — 491 c.
- Лучевая диагностика остеохондроза шейного отдела позвоночника. — М. : Артифекс, 2012. — 168 c.
- Я. Ю. Иллек Диагностика и лечение ревматизма у детей / Я. Ю. Иллек, М. Р. Нуритдинов, И. И. Алимджанов. — М. : Издательство медицинской литературы им. Абу Али ибн Сино, 2013. — 168 c.
- Псориаз и псориатический артрит / В. А. Молочков и др. — М. : КМК, Авторская академия, 2013. — 332 c.
- Ревматоидный артрит. — Москва: ИЛ, 1996. — 276 c.
- Замятин, Е. Е. Замятин. Уездное. Мы. А. Платонов. Ювенильное море. Котлован. Критика и комментарии. Темы и развернутые планы сочинений. Материалы для подготовки к уроку / Е. Замятин, А. Платонов. — М. : АСТ, 2015. — 608 c.
- Татьяна, Алексеевна Раскина Проблема остеопороза у мужчин с ревматоидным артритом: моногр. / Татьяна Алексеевна Раскина, Ирина Степановна Дыдыкина und Марина Васильевна Летаева. — М. : LAP Lambert Academic Publishing, 2012. — 112 c.
Приветствую вас! на нашем ресурсе. Я Сергей Кондратов. Я уже более 8 лет работаю травматологом. Я считаю, что являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.