Содержание
- 1 Почему возникает боль в коленном суставе
- 2 Методы диагностики
- 3 Функциональное тестирование передней крестообразной связки
- 4 Функциональное тестирование задней крестообразной связки
- 5 Тестирование менисков
- 6 Признак Fouche (Тест McMurray)
- 7 Понятие об артроскопии
- 8 Немного о проведении процедуры
- 9 Коленный сустав и артроскопия
- 10 Малоинвазивная методика лечения ТБС
Многим известно, что такое боль в коленном суставе – явление это довольно неприятное и снижает качество жизни человека, поскольку болевые ощущения влекут за собой ограничение подвижности.
Стараясь избежать боли, пациент начинает меньше двигаться, в результате чего возникает гиподинамия.
Почему возникает боль в коленном суставе
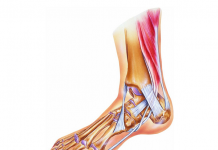
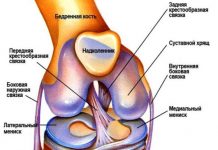
Коленный, тазобедренный и голеностопный суставы относятся к самым сложным по строению. Колено соединяет бедренную и берцовую кости, в этом ему помогают мениски, сухожилия и связки. Поскольку коленные сочленения находятся на нижних конечностях, они испытывают на себе нагрузки веса всего тела человека.
Если коленные суставы находятся в удовлетворительном состоянии, умеренные нагрузки на них не только безвредны, но и полезны, к тому же они не вызывают болевых ощущений. Для эффективного лечения болей в коленном суставе необходимо точно знать причины, спровоцировавшие это состояние.
Сложность диагностики патологии заключается в том, что болезней коленного сустава существует множество. Поэтому для уточнения диагноза требуется полное обследование коленного сустава. В каждом отдельном случае необходим индивидуальный подход, поскольку симптоматика различных суставных заболеваний очень схожа.
Только комплексное обследование может гарантировать правильное определение недуга и назначение адекватного лечения.
Методы диагностики
К современным диагностическим мероприятиям относятся следующие процедуры:
- рентгеновское исследование;
- компьютерная томография коленного сустава, благодаря которой врачи имеют возможность досконально изучить человеческие органы;
- магниторезонансная томография (МРТ);
- артроскопия коленного сустава – эта процедура сродни операции, но при ее выполнении происходит минимальная травматизация. Метод осуществляется при помощи артроскопа, с помощи которого врач может осматривать суставную полость изнутри;
- общий анализ крови;
- биохимический анализ крови является дополнительным методом исследования при подозрении на заболевания суставов;
- ревмопробы.
Человек должен осознавать, что запущенную болезнь лечить намного сложнее, чем ее первичную форму. Зачастую при осложнениях консервативные терапевтические мероприятия не приносят желаемого результата, и больному требуется операция.
Большинство людей доверяют эффективности современных фармацевтических препаратов, которые широко рекламируют по телевидению и на просторах интернета. Многие лекарства действительно способны обеспечить выздоровление, однако нужно помнить, что реакция на те или иные лекарства у каждого человека индивидуальна, поэтому назначать их может только врач.
Поэтому, заподозрив у себя заболевание суставов, человек должен идти не в аптеку, а на прием к доктору. Самолечение может не только отдалить процесс выздоровления, но и осложнить течение патологии.
Вполне вероятно, что самолечение может привести к временному облегчению, но это не означает, что болезнь полностью ретировалась. В будущем пациента, скорее всего, поджидает артрит, контрактура и потеря двигательной функции коленного сустава.
При разрыве сухожилия или мениска избавить пациента от боли может только операция.
Функциональное тестирование передней крестообразной связки
Тест первый:
- больной лежит на спине;
- конечность на 30согнута в коленном суставе;
- врач одной рукой удерживает бедро пациента, а другой сдвигает голень вперед;
- сгибатели коленного сустава и четырехглавая мышца должны быть расслаблены полностью.
Оценка: если присутствуют движения голени относительно бедра, значит, повреждена передняя крестообразная связка. При этом конечная точка смещения не должна быть четкой и иметь жесткую остановку. Если же точка остановки четкая, это является свидетельством стабильности передней крестообразной связки.
Плотная остановка при смещении в 3 мм указывает на абсолютную стабильность передней крестообразной связки. Смещение на 5 мм и больше подтверждает лишь относительную стабильность передней крестообразной связки, такое состояние типично для растяжения.
Подозрение на повреждение передней крестообразной связки возникает в том случае, когда конечная точка смещения отсутствует совсем или слабо выражена. Если амплитуда движения выдвижного ящика выше 5 мм, есть подозрение на врожденную слабость коленных связок. Для исключения такой патологии следует провести сравнение с другим коленным суставом.
- больной лежит на спине и двумя руками держит бедро (рядом с коленным суставом) поврежденной ноги, согнутой в колене.
- пациент должен постараться поднять голень выше стола, при этом сгибание ноги в колене должно быть сохранено;
- при выполнении пациентом данного теста врач наблюдает за бугристостью большеберцовой кости.
При здоровой связке изменение контура бугристости не наблюдается. Возможно незначительное смещение бугристости вперед. Если имеет место острая травма связочного аппарата, при которой произошло повреждение медиальной коллатеральной и передней крестообразной связок, отмечается значительное смещение бугристости большеберцовой кости вперед (суставной подвывих).
Данный тест позволяет врачу исключить комплексную травму конечности бесконтактным способом.
Функциональное тестирование задней крестообразной связки
Задний тест Лахмана (выдвижного ящика при сгибании колена на 90). Данный тест выполняется при сгибании и приближенном разгибании коленного сустава. Его проведение напоминает тест переднего выдвижного ящика, но в этом случае оценивается заднее смещение в положении внутренней, наружной и нейтральной ротации.
Оценка. Максимальное смещение сзади, когда коленный сустав приближен к разгибанию, свидетельствует об изолированной заднемедиальной нестабильности. Минимальный задний выдвижной ящик и максимальная заднелатеральная ротация наблюдаются при сгибании ноги в колене на 90.
Если имеет место изолированный разрыв задней крестообразной связки, при сгибании наблюдается максимальное заднее смещение. Заднелатеральное же смещение не наблюдается ни в одном из этих положений.
При комбинированном повреждении заднелатеральных структур и задней крестообразной связки, в любой степени сгибания наблюдается латеральное открытие суставной щели и увеличение заднего смещения.
Тест Хьюстона для определения рекурвации (избыточное разгибание) коленного сочленения и наружной ротации.
Методика проведения:
- пациент лежит на спине, обе его четырехглавые мышцы нижних конечностей расслаблены;
- врач поочередно поднимает каждую ногу за ступню.
Для явственной демонстрации рекурвации и наружной ротации коленного сустава тест нужно поочередно проводить на обеих конечностях. Это делается так: нога из состояния легкого сгибания в колене переводится в положение полного разгибания. Одну руку врач помещает на заднюю поверхность коленного сочленения, для возможности пальпации заднего отвисания и наружной ротации проксимальной части большеберцовой кости.
Тестирование менисков
Размалывающий тест (определение дистракции и компрессии Apley):
- больной лежит на животе, тестируемая нога согнута в колене под углом 90;
- бедро пациента врач фиксирует своим коленом;
- в таком положении врач производит ротацию конечности с попеременным применением осевой компрессии и дистракции ноги.
Если во время ротации пациент испытывает боль, это свидетельствует о повреждении связок (положительный дистракционный тест). Боль, возникшая при компрессии, указывает на повреждение мениска (положительное вращающее тестирование).
При кисте мениска или дискоидном мениске может возникнуть характерный щелчок. Болевые ощущения при внутренней ротации типичны для повреждения латеральной капсулы или латерального мениска.
Боль во время наружной ротации подтверждает повреждение связок, медиальной капсулы или медиального мениска.
При повреждении задних рогов наружных менисков и при натянутых связках капсулы данный симптом не проявляется.
Признак Fouche (Тест McMurray)
Методика:
- больной лежит на спине, поврежденная нога максимально согнута в тазобедренном и коленном суставе;
- кистью одной руки врач обхватывает коленное сочленение, а другой рукой – стопу;
- сначала в положении крайней наружной, далее внутренней ротации доктор производит пассивное разгибание коленного сустава больного до 90
Оценка ситуации:
- Если при разгибании в состоянии наружной ротации и отведения ноги у пациента возникла боль, она является свидетельством повреждения внутреннего мениска.
- На повреждение наружного мениска указывает боль при внутренней ротации.
- Щелчок в положении максимального сгибания характерен для разрыва заднего рога, при котором происходит ущемление оторванного куска.
- Крепитация, возникающая при сгибании на 90, типична для повреждения мениска в средней его части.
Тест скольжения, проводимый на диагностирование нестабильности надколенника.
Методика проведения:
- пациент находится в положении «лежа на спине»;
- врач стоит на противоположной к больному суставу стороне;
- первым и вторым пальцем руки доктор обхватывает проксимальную часть надколенника, а другой рукой – его дистальную часть;
- далее первыми пальцами врач пытается сместить надколенник наружу над мыщелком бедра, в это же время вторыми пальцами рук он поддерживает наколенник – так проводится латеральный тест;
- при выполнении медиального теста доктор вторыми пальцами рук пытается сместить наколенник в обратную сторону.
При существующем подозрении на чрезмерное латеральное смещение надколенника, при помощи этого теста можно добиться стабильности. В этом случае тест должен выполняться при сокращенной четырехглавой мышце. Больной должен поднять над столом выпрямленную ногу, доктор оценивает при этом движение надколенника.
Латеральный и медиальный тесты скольжения позволяют медикам дать оценку степени напряженности латерального и медиального ретинакулюма. Для сравнения такое тестирование проводится одновременно на обоих коленах. Врач, не меняя положения рук, может оценить степень переднего смещения надколенника.
Если состояние коленного сустава в норме, надколенники двигаются симметрично без характерного хруста и тенденции к вывиху. Увеличение латерального или медиального смещения указывают на слабость связочного аппарата коленного сочленения, врожденный подвывих или вывих надколенника.
Крепитация или хруст во время движения надколенника свидетельствует о присутствии хондропатии или ретропателлярного остеоартроза. Врач может расширить этот тест, не меняя при этом положения рук, смещая надколенник дистально. Снижение дистальной подвижности указывает на высокое стояние надколенника или патологическом укорочении прямой мышцы бедра.
1. При осмотре суставов следует определить, какой важный признак их поражения имеет место. Во-первых, это припухлость сустава, которая объясняется появлением воспалительного отека в синовиальной оболочке и мягких тканях, окружающих сустав и выпоте в суставной полости. Припухлость, а также гипертрофия синовиальной оболочки (при хроническом течении) и фиброзно-склеротические процессы в периартрикулярных тканях изменяют формы сустава, т.е. ведут к дефигурации. Без вовлечения структур самого сустава припухлость в его области может быть объяснена и заболеванием мягких околосуставных тканей (бурсит, периартрит). При длительном течении заболевания суставов происходят стойкие изменения их формы за счет костных разрастаний, деструкций суставных концов костей, развития анкилозов, подвывихов, повреждения мышечно-связочного аппрата (деформация кисти при РА, узлы Гебердена и Бушара и других, хронического течения артритов) – образуется деформация суставов.
2. При осмотре можно определить изменения внешнего вида сустава, связанные с развитием в нем патологического процесса. Самая легкая степень этих изменений – сглаженность его контуров. В частности, в коленном суставе по бокам от верхнего заворота в норме выявляются западения мягких тканей, которые исчезают при отеке синовиальной оболочки и капсулы сустава, создавая картину сглаженности контуров сустава за счет воспалительного отека и выпота в его полость, что можно определить пальпацией. Хроническое воспаление суставов обуславливает развитие стойких дефигураций и деформаций суставов (РА, реактивные артриты), а также деформацией межфаланговых суставов костей за счет костных разрастаний при ДОА. Следствием артритов могут быть различные контрактуры верхних и нижних конечностей. При исследовании суставов следует обращать внимание на симметричность поражения.
Гиперемия кожи свидетельствует о воспалительном процессе в суставах, его активной фазе. Для измерения кожной температуры следует приложить тыл кисти исследователя на область не более чем полсекунды, т.к. длительное прикосновение может уравнять кожную температуру больного и исследователя . И сравнивают температуру кожи пораженного и здорового симметричного сустава. Если и симметричный сустав воспален, то сравнивают температуру бедра, голени и коленного сустава или предплечья, локтевого сустава и плеча.
Пальпация суставов.
Большое значение придается глубокой пальпации сустава. Этот метод называется еще двупальцевым, т.е. проводится двумя пальцами. Таким приемом можно определить болезненность суставной капсулы; болезненность всех отделов суставов свидетельствует о распространенности артрита. Выявление локальных болезненных участков дает возможность установить топическую диагностику конкретного поражения. В частности, болезненность по ходу суставной щели коленного сустава с медиальной и латеральной стороны наблюдается у больных с менисцитами, менископатиями, остеоартрозом.
Двупальцевым методом (или методом сжатия) можно выявить болезненность плюснефаланговых суставов при их воспалении. Для этого рука врача двумя пальцами – 1 и 2 или 1и 3 сжимает стопу больного в поперечном направлении на уровне головок 1 и 5 плюсневых костей. Боль может возникнуть как в одной зоне, так и в нескольких (всех) головках плюсневых костей. По локализации ограниченных зон болезненности в области прикрепленных сухожилий мышц данного сустава диагностируют периартриты.
С помощью пальпации можно выявить толщину синовиальной оболочки, ее консистенцию и особенности строения. При исследовании коленного сустава, последний следует слегка согнуть, 2 и 3 пальцы врача прижимают мягкие ткани сустава между медиальным краем надколенника и медиальным мыщелком бедра и в этом месте пальпируют синовиальную оболочку. При гипертрофическом синовите можно пальпировать ворсины синовиальной оболочки, определяемые миллиметров до 1-2 см. Во время исследования просят больного сгибать и разгибать сустав, пальцы врача, прижимающие мягкие ткани сустава и кости, ощущают движение ворсин, сопровождающиеся иногда нежной крепитацией (симптом «рисовых зерен»).
Двумя руками (ладонями) определяется свободная жидкость в суставе (чаще коленном). Для этой цели больного укладывают на кушетку на спину. Ноги должны быть расслаблены и полностью разогнуты в тазобедренных и по возможности коленных суставах. Врач ладонями обеих рук сжимает боковые стенки коленного сустава, при этом большие пальцы рук врача лежат на надколеннике исследуемого сустава. Затем коротким энергичным движением врач большими пальцами толкает надколенник к передней поверхности суставного конца бедра. Если в полости сустава имеется жидкость, то пальцы врача ощущают слабый толчок от удара надколенника о бедро – это и есть симптом баллотирования надколенника. Таким приемом определяют 5 мл. синовиального выпота и более. Меньшее количество синовиальной жидкости можно выявить прижимая ладони к заднебоковым стенкам коленного сустава, врач несколько раз приглаживающими движениями пытается продвинуть и собрать воедино жидкость, распространенную по полости сустава, в надколенную сумку. Затем рука врача как бы выдавливает это количество жидкости в медиальный заворот, где имеется легкая выемка ( в норме — западение тканей). Последняя при попадании в нее жидкости на глазах выбухает.
Коленный сустав — хирургия коленного сустава // Обследование коленного сустава
В обследовании при артрозе коленного коленного сустава важны инструментальные методы. По-прежнему популярна и не утратила своей значимости рентгенодиагностика. Она направлена на установление степени сужения суставной щели, выявление субхондрального остеосклероза, остеофитов (характерных для II-III стадии артроза костных разрастаний), а также сопутствующих изменений в виде переломов, вдавлений и трещин. При тяжёлых клинических формах болезни рентгенологический метод позволяет обнаружить кистозную перестройку в эпифизах суставных поверхностей.
С помощью ультразвукового исследования (артросонографии) возможно не только выявить жидкость и дать оценку патологии мягких тканей, но и визуализировать хрящ и суставные поверхности.
Сонография высокоинформативна в отношении мелких деталей поверхности костей и связочного аппарата. Преимуществом данного метода перед рентгенографическим является то, что врач имеет возможность изменять положение датчика так, как ему необходимо в конкретной ситуации, и нет необходимости строгого позиционирования больного для получения стандартных проекций.
Высокой разрешающей способностью обладает артроскопия.
Лабораторная диагностика особой ценности не представляет. В крови каких-либо характерных для самого артроза изменений не выявляется, в некоторых случаях анализ биологических жидкостей может быть полезен в плане уточнения этиологии вторичного процесса.
(495) 545-17-30 — хирургия коленного сустава в Москве и за рубежом
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
Артроскопия – ведущий оперативный метод лечения
В статье пойдет речь об одновременно новом и при этом давно используемом методе диагностики и лечения суставной патологии. На сегодняшний день артроскопия заняла ведущую позицию среди методов хирургического лечения различных травматических и нетравматических заболеваний суставов.
У многих пациентов на слуху артроскопия суставов: что это такое и когда прибегают к ее использованию постараемся разобраться в этой статье. Важно понимать, что сегодня одним из важных критериев любого хирургического вмешательства в различных областях является минимизирования повреждения, использование максимально малых по размеру разрезов для проведения операции.
Понятие об артроскопии
Артроскопия это одновременно диагностическая и лечебная методика оперативного вмешательства на опорно-двигательном аппарате, а именно суставах. С ее помощью врач-ортопед может визуализировать, диагностировать и вылечить проблему внутри артикулярной полости без необходимости в повторной операции и с минимальными разрезами.
Почти любой сустав может быть осмотрен при артроскопии, но наиболее применяем данный метод в области коленного, тазобедренного, локтевого, плечевого, голеностопного и лучезапястного сочленений.
Важно! Не смотря на малую инвазивность данной процедуры, артроскопия остается хирургическим вмешательствам, который никак не может и не должен быть альтернативой для других диагностических методов суставной патологии.
Используемые инструменты в артроскопии.
При обследовании ортопед через небольшой надрез в области сустава вводит тонкий инструментарий (толщиной с карандаш) с осветительным прибором и линзой, при помощи которых все структуры выглядят увеличенными и освещенными.
| Видео (кликните для воспроизведения). |
Благодаря подключенной камере, расположенной на артроскопе, а также установленному экрану у врача есть возможность наблюдать за состоянием анатомических структур без необходимости производить открытое хирургическое вмешательство.
Положительные стороны артроскопии
Что такое артроскопия знают многие, но почему он так хороша – единицы:
- малые размеры используемых разрезов – минимальный косметический дефект после вмешательства;
- быстрое восстановление – короткий послеоперационный период;
- меньшее количество противопоказаний для ее выполнения;
- меньшая травматизация соединительнотканных структур – цена меньшего количества осложнений и лучшей реабилитации;
- болевой синдром менее выражен, чем после операции с открытым доступом;
- меньший риск инфицирования;
- возможность одновременной терапии патологии без необходимости в повторной процедуре.
Благодаря короткому восстановительному периоду такое малоинвазивное артроскопическое лечение повреждения суставов является лидирующим в спортивной медицине у атлетов, футболистов и др.
Внимание! Не стоит забывать о том, что, не смотря на большое количество положительных сторон в артроскопии, остается ряд патологий, которые невозможно вылечить с помощью данной малоинвазивной методики.
Возможные осложнения артроскопии
Как и любое медицинское вмешательство, даже такой малоинвазивный метод, как артроскопия сопряжен с определенным риском, о котором стоит помнить, не смотря на низкую частоту их возникновения.
- инфицирование области выполнения операции;
- чрезмерный отек окружающих мягких тканей (может быть вызван жидкостью, используемой в ходе артроскопии за счет ее утечки за пределы суставной сумки);
- кровотечение;
- повреждение нервов или сосудов данной области;
- тромбофлебит;
- поломка инструментария – одно из самых распространенных осложнений, хотя его частота не превышает 1%.
Немного о проведении процедуры
Как и любое хирургическое вмешательство, артроскопия сопровождается анестезиологической поддержкой. В зависимости от локализации сустава, а также патологии, являющейся показанием для проведения данной процедуры, используют спинальную, общую или регионарную анестезию. Более подробно об этом – в видео в этой статье.
Важно! Термин «наркоз» не является целесообразным, потому используется понятие «общая анестезия».
Спинальная анестезия часто используется при артроскопии в нижних конечностях.
После проведения одного из видов анестезии и при уверенности в полной аналгезии, производятся разрезы в области сустава –для введения в артикулярную полость артроскопа и других инструментов. Артроскоп при этом оснащен фиброоптическим освещением.
Толщина тубы артроскопа различается в зависимости от сустава, который диагностируют – от 2 мм (для локтя) до 4-5 мм (для колена). На ее конечной части расположена линза, которая значительно увеличивает полученное изображение.
Ранее часто использовали артроскопы с окуляром, расположенным на тубе со стороны врача, при помощи которого можно визуализировать суставную полость. В последнее время используют инструментарий, оснащенный маленького размера водоотталкивающей камерой, изображение с которой транслируется на экран, расположенный в операционной комнате, что позволяет наблюдать за процедурой не одному врачу, а нескольким.
Коленный сустав и артроскопия
Статистически колено является наиболее часто оперируемым суставом при помощи артроскопического метода за счет высокого риска его травматизации и оказания большого давления. Также сделать артроскопию коленного сустава легче за счет большей его анатомической доступности.
Инструменты для артроскопии колена.
Чаще всего используется спинальная анестезия при артроскопии коленного сустава, если для того нет противопоказаний, таких как сколиоз, или другой патологии позвоночного столба.
К данной процедуре обычно прибегают при наличии для того показаний:
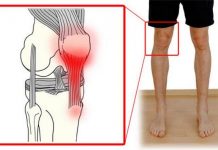
- Разрыв мениска. Данная патология составляет до 80% всех закрытых повреждений коленного сустава. Подавляющее большинство таких травм приходится на задний рог мениска.
При наличии соответствующей клинической картины, а также подозрений на повреждение данных хрящей колена ортопедом назначается ряд обследований, важнейшим из которых при такой патологии является магнитно-резонансная томография.
Положительный ответ на МРТ является показанием для проведения артроскопии. Процедура позволяет не только визуализировать поврежденный мениск, но и удалить или откорректировать его при помощи наложения шва, без необходимости вскрытия сустава.
- Повреждение внутрисуставных связок. Перед тем как прибегнуть к артроскопии по причине разрыва передней (ПКС) или задней крестообразной связки (ЗКС) должен быть проведен ряд диагностических мероприятий, подтверждающих данную травму.
Однако, при некоторых видах повреждения ПКС только с помощью артроскопа возможна визуализация травмы, например при интрасиновиальном разрыве связки, или у места ее прикрепления к бедру.
Внимание! Повреждение ЗКС является достаточно редким и одним из самым серьезных травм капсульно-связочного аппарата коленного сустава.
- Деформирующий гонартроз. Дистрофически-дегенеративные изменения на ранних стадиях являются также показанием для проведения артроскопии. В данном случае проводится не только диагностика, но и санационная обработка сустава для удаления разрастаний в интраартикулярной полости.
- Поколенные кисты. Кисты Бейкера, развивающиеся как вторичные патологически образования на фоне дегенеративно-дистрофических изменений колена, могут приводить к существенному ухудшению функциональной способности сустава.
Они не являются истинными кистами, так как наполнены синовиальной жидкостью и ограничены ее оболочкой, а также имеют соединение с артикулярной полостью. При помощи артроскопии стало возможным не прибегать к хирургическому вмешательству с применением открытого доступа.
Вышеперечисленные показания к артроскопии колена не являются единственными, однако, они наиболее распространенные среди всех причин.
Малоинвазивная методика лечения ТБС
Примерно в 50 % случаев артроскопия тазобедренного сустава выполняется с диагностической целью на том этапе его патологии, когда диагноз на его ранней стадии невозможно подтвердить стандартными методами обследования. Также как и в случаях с суставной патологией другой локализации, артроскопия позволяет одновременно провести наиболее точное исследование и оказать лечение щадящим способом, с наименьшим повреждением параартикулярных и внутрисуставных структур.
Данный метод позволяет в короткие сроки восстановить профессиональную работоспособность ТБС при обнаруженных повреждениях капсульно-лигаментарного аппарата или суставного хряща. Кроме вышеперечисленного зачастую артроскопия является одним из обязательных методов диагностики перед проведением эндопротезирования.
Однако, не смотря на большое количество положительных сторон в артроскопии ТБС, метод не так распространен, как, например, артроскопическая санация коленного сустава, в основном за счет высокой частоты осложнений после проведения процедуры. Они обусловлены в большей степени чрезмерными усилиями, прикладываемыми для расширения суставной полости с целью лучшей визуализации интраартикулярных структур и работы инструментарием.
Артроскопия ТБС
Кроме частоты осложнений, процедура на ТБС отличается от артроскопии других суставов длительным предоперационным периодом с целью правильной установки и фиксации нижней конечности. Так такая специальная отсутствует подготовка к артроскопии колена.
Процедура на плечевом суставе
Большую долю причин, из-за которых прибегают к выполнению оперативного вмешательства на данном суставе занимают травматические повреждения. Например, травматический вывих с отрывом связок или хрящевой губы от суставного отростка лопатки приводит к нестабильности сочленения, что можно откорректировать путем проведения артроскопии.
Артроскопическая операция на локтевом суставе
- контрактуры локтя;
- значительное сужение суставной щели по причине деформирующего артроза последних стадий;
- острое или обострение хронического инфекционного процесса в данной области.
Важно! Локтевой сустав известен высокой частотой возникновения гетеротопической оссификации и последующим нарушением функции верхней конечности в данном сочленении.
Голеностоп и артроскопия
На фото представлен кадр артроскопии ГСС.
Артроскопия голеностопного сустава (ГСС) может быть выполнена как и во всех других случаях с диагностической или лечебной целью при наличии для того показаний:
- рассекающий остеохондрит (англ., osteochondritis dissecans);
- переломы лодыжек;
- наличие внутрисуставных тел, приводящих к блокаде;
- деформирующий артроз в его начальной стадии;
- интрартикулярное скопление крови (гемартроз), воспаление синовиальной оболочки (синовиит);
- нестабильность сочленения.
В данном случае процедуру выполняют с использованием спинальной или проводниковой анестезией, что значительно сокращает время послеоперационного периода и облегчает перенос пациентом хирургического вмешательства.
Малоинвазивное вмешательство на плече
Положение больного на спине с фиксацией нижней конечности на уровне средней трети голени. Для проведения артроскопии используют обычно два доступа – антеромедиальный и антеролатеральный. По сравнению с другими они обладают наименьшим риском развития осложнений и повреждения рядом расположенных анатомических структур.
Артроскопическое лечение других локализаций
Одним из областей, на которых достаточно редко выполняется артроскопическая диагностика и лечение, и данная область хирургического вмешательства только развивается, является артроскопия челюстного сустава.
Выполняется данная процедура при разрастании соединительной ткани, диспозиции сустава и наличии интраартикулярно расположенных костных отломков. Она используется в тех случаях, когда консервативные методы лечения патологии данного сустава были неэффективны.
Период после артроскопии
Послеоперационный период различается в зависимости от локализации сустава, на котором проводилось оперативное вмешательство, патологии, являющейся причиной артроскопии, а также общим состоянием пациента. В среднем после такого малоинвазивного вмешательства для восстановления полной функции сочленения требуется несколько недель.
Внимание! Важно прислушиваться к тому, что предписывает инструкция по реабилитации коленного сустава, так как успех от проведенного лечения заключается не только в самой процедуре, но и в поведении больного в послеоперационном периоде.
Не стоит забывать о том, что успех восстановления суставов зависит во многом от выполнения реабилитационных мероприятий, предписанных врачом-реабилитологом. Не смотря на малоинвазивность процедуры, для ее проведения требуются строгие показания от ортопеда, поэтому, где делают артроскопию колена или ТБС и других можно узнать у лечащего врача.
Повреждения коленного сустава являются частым спутником активных людей. Болезни и травмы приводят к значительному снижению функциональных возможностей и качества жизни человека. Поэтому поражение колена для многих становится существенной проблемой, требующей своевременного решения.
Методы диагностики
Раннему выявлению суставной патологии способствует определенная настороженность человека, при первых же симптомах заставляя его обратиться к врачу. Непосредственная диагностика заболевания проводится на основании клинических данных и результатов дополнительного обследования. Подтвердить заключение врача о повреждении коленного сустава позволяют такие методы:
- Рентгенография.
- Магнитно-резонансная томография.
- УЗИ.
- Компьютерная томография.
- Артроскопия.
Если рентгенография и компьютерная томография позволяют увидеть плотные структуры, то УЗИ коленного сустава и магнитно-резонансная томография укажут на патологические изменения в мягких тканях. Что касается артроскопии, то она дает возможность непосредственного наблюдения за внутрисуставными изменениями через камеру эндоскопа.
УЗИ для суставов
УЗИ суставов по своим диагностическим возможностям не уступает другим современным методам исследования, а в ряде случаев имеет определенные преимущества. Ультразвуковое исследование в настоящее время является незаменимым методом диагностики различной патологии колена. Без него не обходится врачебное обследование при многих болезнях.
Показания
УЗИ коленного сустава является необходимым средством диагностики широкого спектра патологии, при которой происходит поражение внутри- и околосуставных тканей. Такой метод показывает хорошие результаты даже в условиях, когда другие допускают неточности.
Во многих случаях простота процедуры и скорость ее проведения становятся главными критериями целесообразности и важности ультразвукового исследования. Это в первую очередь касается неотложных состояний, когда принятие решения должно быть максимально быстрым.
Ультразвуковой метод позволяет диагностировать многие патологические состояния коленного сустава. Среди них необходимо выделить следующие:
- Артриты и остеоартроз.
- Синовииты, тендиниты, бурситы.
- Растяжения и разрывы связочно-сухожильных структур.
- Внутрисуставные переломы.
- Повреждения менисков (менисцит, менископатии).
- Ушибы колена.
- Опухоли и кисты.
- Гемартроз.
- Врожденные аномалии и дисплазии.
Список показаний можно расширить за счет возможности ультразвукового сканирования подколенной артерии и вен. Поэтому различные сосудистые нарушения также выявляются с помощью УЗИ коленного сустава.
Преимущества и недостатки
Каждый из диагностических методов имеет определенные положительные и отрицательные стороны. УЗИ коленного сустава – не исключение. Однако, в отличие от других методик, ультразвуковое исследование обладает большим количеством плюсов при отсутствии серьезных недостатков.
Преимущества метода определяются механизмом воздействия ультразвука на организм и технологией исследования. К ним можно отнести:
- Простоту выполнения.
- Неинвазивность (без повреждения кожи).
- Безопасность ультразвука.
- Возможность исследования сосудов (с допплеровским датчиком).
- Оценку состояния тканей в режиме реального времени.
- Доступность и невысокую стоимость.
УЗИ суставов можно также применять, как метод функциональной диагностики в артрологии, поскольку он позволяет увидеть изменения тканей во время движения конечностью.
Указанные преимущества имеют значительный перевес над недостатками метода. К тому же выделить существенные минусы процедуры довольно сложно. Если сравнивать УЗИ с магнитно-резонансной томографией, то нужно сказать, что последняя позволяет получить более четкое изображение мягких тканей. Однако, при должной квалификации врача и опыте работы это не будет поводом для диагностических ошибок.
Оптимальное соотношение положительных и отрицательных сторон делает УЗИ коленного сустава привлекательным и важным методом диагностики скелетной патологии.
Проведение процедуры
Проводя УЗИ коленного сустава, врач должен четко знать анатомические особенности и эхографические признаки патологии, строго следовать протоколу исследования. Никакой специфической подготовки со стороны пациента не требуется, поэтому получив направление, он может сразу пройти в кабинет УЗИ.
Методика
Перед исследованием колено освобождается от одежды, а врач смазывает кожу специальным гелем, который обладает звукопроводящими свойствами. Можно использовать линейные или конвексные датчики, которые одновременно служат источником и приемником эхосигнала. Ультразвук отражается от различных тканей неравномерно: чем мягче структура, тем сильнее поглощаются волны.
Чередование интенсивных и слабых сигналов и создает изображение исследуемой области на экране аппарата.
Методика проведения УЗИ коленного сустава универсальна, однако будет иметь определенные особенности, которые зависят от необходимости исследования той или иной структуры. Пациент находится в положении лежа с согнутыми ногами. Пораженную зону осматривают в таких проекциях:
- Передняя продольная – датчик расположен в верхней части надколенника параллельно оси конечности. Хорошо видна коленная чашечка, ее связки, синовиальные сумки, бедренная и большеберцовая кости.
- Передняя поперечная – датчик ставится в той же позиции перпендикулярно оси конечности. Так визуализируется суставной хрящ, мыщелки большеберцовой кости.
- Задняя продольная – датчик располагается в подколенной ямке. Центральный ориентир – сосудистый пучок. Отклоняясь внутрь, можно рассмотреть задний рог медиального мениска, мыщелки бедра и большеберцовой кости, суставную щель. Передвижение датчика наружу даст возможность увидеть задний рог латерального мениска.
- Задняя поперечная – пациент лежит на животе, датчик ставится перпендикулярно оси конечности. Видно суставную щель и хрящи, задние мыщелки костей.
УЗИ суставов позволяет выявить различия между нормой и патологией, установив не только характер поражения, но и его возможную причину.
Протокол исследования
Эхография проводится согласно общепринятым нормам обследования, изложенным в клинических рекомендациях по УЗИ диагностике. Необходимо четко описывать не только патологические изменения, но и нормальное строение сустава. Во время процедуры врач ориентируется на протокол исследования, который включает такие моменты:
- Наличие жидкости, инородных тел в суставной полости.
- Осмотр сухожилия четырехглавой мышцы бедра и надколенника.
- Целостность и структура связок колена.
- Состояние суставных поверхностей и хряща.
- Форма и структура менисков.
- Исследование подколенной области (наличие кисты Беккера).
Возможны некоторые изменения в последовательности исследования, дополнение протокола другими пунктами, что становится необходимым в нестандартных ситуациях.
Результаты
Интерпретация результатов УЗИ коленного сустава во многом зависит от квалификации специалиста и его диагностического опыта. Не исключены определенные ошибки и неточности в обследовании при выраженном отеке, гемартрозе, тяжелых травматических повреждениях.
Знание ультразвуковой анатомии поможет точно определить патологические изменения, а установить их происхождение можно на основании детального изучения истории болезни и симптоматики.
Ультразвуковое исследование является современным и общедоступным методом диагностики патологии коленного сустава. Его использование позволяет выявить заболевание на ранних стадиях, тем самым предотвратив развитие возможных осложнений.
3D-пособие: ультразвуковое исследование медиальной коллатеральной связки — SonoSite
| Видео (кликните для воспроизведения). |
Источники:
- Здоровье без аптеки. Гипертония, гастрит, артрит, диабет. — М. : Газетный мир, 2013. — 160 c.
- Рассел, Джесси Артрит / Джесси Рассел. — М. : VSD, 2012. — 250 c.
- Петрова, Е. Г. Болезни суставов. Профилактика, диагностика, лечение / Е. Г. Петрова. — М. : Феникс, 2013. — 256 c.
- Кирпичникова, М. П. Биосовместимые материалы / Под редакцией В. И. Севастьянова, М. П. Кирпичникова. — М. : Медицинское информационное агентство, 2011. — 560 c.
- Малышева, И. С. Отложение солей и подагра. Диагностика лечение и профилактика / И. С. Малышева. — М. : Вектор, 2014. — 937 c.
- Евдокименко, П. В. Артроз тазобедренных суставов. Исцеляющая гимнастика / П. В. Евдокименко. — М. : Оникс, Мир и Образование, 2013. — 150 c.
- Платонов, Андрей Котлован. Ювенильное море / Андрей Платонов. — М. : АСТ, ВКТ, Астрель, Neoclassic, 2012. — 480 c.
- Юмашев, Г. С. Остеохондрозы позвоночника / Г. С. Юмашев, М. Е. Фурман. — М. : Медицина, 2017. — 384 c.
Позвольте представиться на нашем портале. Я Алексей Вдовин. Я уже более 8 лет работаю травматологом. В настоящее время являюсь профессионалом в своей области, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны для того чтобы донести как можно доступнее всю нужную информацию. Однако чтобы применить все, описанное на сайте всегда необходима обязательная консультация у специалистов.