Содержание
- 1 Что такое дисплазия тазобедренного сустава
- 2 Симптомы и диагностика
- 3 Причины и формы заболевания
- 4 Методы лечения детской дисплазии
- 5 Лечебный и профилактический массаж
- 6 Последствия и возможные осложнения дисплазии
- 7 Говорят врачи
- 8 Причины недоразвития тазобедренных суставов
- 9 Как обнаружить дисплазию самостоятельно
- 10 Как правильно носить стремена
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Дисплазия тазобедренного сустава – это нарушение развития всех компонентов сустава, которое происходит у плода, а затем и во время жизни человека. Дисплазия приводит к нарушению конфигурации сустава, которое становитсяa причиной нарушения соответствия головки бедра и суставной впадины на костях таза — формируется врожденный вывих тазобедренного сустава.
В среднем распространенность патологии составляет 2 – 4%, она отличается в разных странах. Так, в Северной Европе дисплазия тазобедренного сустава встречается у 4% детей, в Центральной Европе – у 2%. В США – 1%, причем, среди белого населения болезнь распространена больше, чем среди афроамериканцев. В России дисплазией тазобедренного сустава страдает 2 – 4% детей, в экологически неблагоприятных районах – до 12%.
Анатомия тазобедренного сустава
Тазобедренный сустав образован вертлужной впадиной таза и головкой бедренной кости.
Вертлужная впадина имеет вид полукруглой чаши. По ее краю проходит хрящ в виде ободка, который дополняет ее и ограничивает движения в суставе. Таким образом, сустав составляет 2/3 шара. Хрящевой ободок, который дополняет вертлужную падину, покрыт изнутри суставным хрящом. Сама костная впадина заполнена жировой тканью.
Суставная капсула прикрепляется по краю вертлужной впадины, а на бедре покрывает головку и шейку.
Внутри сустава находится связка. Она начинается от самой верхушки головки бедра и присоединяется к краю суставной впадины.
Она называется связкой головки бедра и выполняет две функции:
- амортизация нагрузок на бедренную кость во время ходьбы, бега, прыжков травм;
- в ней проходят сосуды, которые питают головку бедренной кости.
За счет того, что тазобедренный сустав имеет чашеобразную конфигурацию, в нем возможны все типы движений:
- сгибание и разгибание;
- приведение и отведение;
- повороты внутрь и наружу.
В норме эти движения возможны с небольшой амплитудой, так как их ограничивает хрящевой ободок и связка головки бедра. Также вокруг сустава находится большое количество связок и прочных мышц, которые также ограничивают подвижность.
Признаки дисплазии тазобедренного сустава у ребенка
Факторы риска дисплазии тазобедренного сустава у новорожденных детей :
- тазовое предлежание плода (плод находится в утробе матери не головкой к выходу из матки, тазом);
- плод крупных размеров;
- наличие дисплазии тазобедренного сустава у родителей ребенка;
- токсикоз беременности у будущей матери, особенно если беременность наступила в очень молодом возрасте.
Если у ребенка присутствует хотя бы один из этих факторов, то его берут под наблюдение и включают в группу риска по данной патологии, даже несмотря на то, что он может быть полностью здоров.
Для выявления дисплазии тазобедренного сустава ребенок должен быть осмотрен ортопедом. Явки к этому специалисту в поликлинику на первом году жизни ребенка являются обязательными в определенные сроки.
В кабинете, где будет проводиться осмотр, должно быть тепло. Ребенка полностью раздевают и укладывают на столик.
Основные симптомы дисплазии тазобедренного сустава, которые выявляются при осмотре:
- Нарушение расположения и глубины складок на коже. Врач осматривает складки, которые находятся под правой и левой ягодицами, в подколенных впадинах, паховые складки. В норме они одинаковые справа и слева, находятся на одном уровне. Если с одной стороны они глубже и расположены не на том уровне, то можно заподозрить дисплазию тазобедренного сустава. Этот признак ненадежен, так как у половины новорожденных складки немного отличаются. Обычно они выравниваются к возрасту 2 – 3 месяца. Если дисплазия имеется с двух сторон, то асимметрия также не будет выявлена.
- Укорочение одной ноги по сравнению с другой. Это более достоверный признак, но он встречается только при тяжелой форме дисплазии, когда уже сформировался вывих бедра. Головка бедренной кости смещена кзади, поэтому конечность укорачивается. Для того чтобы проверить этот симптом, врач вытягивает ножки ребенка и сравнивает уровни расположения коленных чашечек.
- Симптом «щелчка» (симптом Маркса-Ортолани, симптом соскальзывания). Самый надежный и достоверный способ выявления дисплазии тазобедренного сустава. Ребенка укладывают на спину. Врач берет в руки его ножки так, чтобы захватить их большими пальцами изнутри, а всеми остальными – снаружи. Затем он пытается развести их в стороны. В норме, если конфигурация суставов не нарушена, бедра ребенка можно практически уложить на поверхность стола, то есть развести на 80 — 90°. При дисплазии на стороне бедро на стороне поражения отводится только до определенного момента, после чего рука врача ощущает своеобразный щелчок, соответствующий вправлению головки бедра. Если после этого отпустить ножку, то она снова станет возвращаться в исходное положение, и в определенный момент времени совершит резкое движение – снова произойдет вывих. Симптом «щелчка» информативен только до возраста ребенка 2 – 3 недели.
- Ограничение отведения бедра. Симптом, который выявляется у детей после 2 – 3-недельного возраста. Проверяется так же, как и симптом соскальзывания. На здоровой стороне ногу ребенка можно опустить на стол почти до конца. На стороне поражения этого не удается сделать.
При сохранении дисплазии тазобедренного сустава и врожденного вывиха бедра в старшем возрасте отмечается нарушение походки. Когда ребенок находится в вертикальном положении, заметна асимметрия ягодичных, паховых, подколенных складок.
Виды и степени дисплазии
У новорожденного мышцы и связки, которые окружают тазобедренный сустав, развиты слабо. Головка бедра удерживается на своем месте в основном при помощи связок и хрящевого ободка, расположенного вокруг вертлужной впадины.
Анатомические нарушения, которые имеют место при дисплазии тазобедренного сустава:
- неправильное развитие вертлужной впадины, она частично утрачивает свою шарообразную форму и становится более плоской, имеет меньшие размеры;
- недоразвитие хрящевого ободка, который окружает вертлужную впадину;
- слабость связок тазобедренного сустава.
- Степени дисплазии тазобедренного сустава
- Собственно дисплазия. Имеет место неправильное развитие и неполноценность тазобедренного сустава. Но его конфигурация пока еще не изменена. В данном случае выявить патологию при осмотре ребенка сложно, это можно сделать только при помощи дополнительных методов диагностики. Ранее эту степень дисплазии не считали заболеванием, не диагностировали и не назначали лечение. Сегодня такой диагноз существует. Относительно часто происходит гипердиагностика, когда врачи «выявляют» дисплазию у здорового ребенка.
- Предвывих. Капсула тазобедренного сустава растянута. Головка бедренной кости несколько смещена, но она легко «встает» обратно на место. В дальнейшем предвывих трансформируется в подвывих и вывих.
- Подвывих бедра. Головка тазобедренного сустава частично смещена относительно суставной впадины. Она отгибает хрящевой ободок вертлужной впадины, смещает его вверх. Связка головки бедра (см. выше) становится напряженной и растянутой
- Вывих бедра. При этом головка бедренной кости полностью смещается относительно вертлужной впадины. Она находится за пределами впадины, выше и кнаружи. Верхний край хрящевого ободка вертлужной впадины прижат головкой бедра и загнут внутрь сустава. Суставная капсула и связка головки бедра растянуты и напряжены.
Виды дисплазии тазобедренного сустава
- Ацетабулярная дисплазия. Патология, которая связана с нарушением развития только вертлужной впадины. Она более плоская, уменьшена в размерах. Хрящевой ободок недоразвит.
- Дисплазия бедренной кости. В норме шейка бедра сочленяется с его телом под определенным углом. Нарушение этого угла (уменьшение — coxa vara или увеличение — coxa valga) является механизмом развития дисплазии тазобедренного сустава.
- Ротационная дисплазия. Связана с нарушением конфигурации анатомических образования в горизонтальной плоскости. В норме оси, вокруг которых происходит движение всех суставов нижней конечности, не совпадают. Если несовпадение осей выходит за пределы нормальной величины, то расположение головки бедренной кости по отношению к вертлужной впадине нарушается.
Рентгенологическая диагностика дисплазии тазобедренного сустава
У детей младшего возраста пока еще не произошло окостенение некоторых частей бедренной и тазовой костей. На их месте находятся хрящи, которые не видны на рентгеновских снимках. Поэтому для того, чтобы оценить правильность конфигурации анатомических структур тазобедренного сустава, применяются специальные схемы. Делают снимки в прямой проекции (анфас), на которых проводят условные вспомогательные линии.
Дополнительные линии, которые помогают в диагностике дисплазии тазобедренного сустава по рентгенограммам:
- срединная линия – вертикальная линия, которая проходит через середину крестца;
- линия Хильгенрейнера – горизонтальная линия, которая проводится через самые нижние точки подвздошных костей;
- линия Перкина – вертикальная линия, которая проходит через верхненаружный край вертлужной впадины справа и слева;
- линия Шентона – это линия, которая мысленно продолжает край запирательного отверстия тазовой кости и шейки бедренной кости.
Важный показатель состояния тазобедренного сустава у детей младшего возраста, который определяют на рентгенограммах – ацетабулярный угол. Это угол, образованный линией Хильгенрейнера и касательной линией, проведенной через край вертлужной впадины.
Нормальные показатели ацетабулярного угла у детей разных возрастов:
- у новорожденных – 25 — 29°;
- 1 год жизни – 18,5°(у мальчиков) — 20°(у девочек);
- 5 лет — 15° у обоих полов.
Величина
h .
Величина h – это еще один важный показатель, который характеризует вертикальное смещение головки бедра по отношению к тазовым костям. Он равен расстоянию от линии Хильгенрейнера до середины головки бедра. В норме у детей младшего возраста величина h составляет 9 – 12 мм. На наличие дисплазии указывает увеличение или асимметрия.
Величина d. Это показатель, который характеризует смещение головки бедренной кости кнаружи от суставной впадины. Он равен расстоянию от дна суставной впадины до вертикальной линии h.
Ультразвуковая диагностика дисплазии тазобедренного сустава
Ультрасонография (ультразвуковая диагностика) дисплазии тазобедренного сустава является методом выбора у детей в возрасте до 1 года.
Главное преимущество УЗИ как диагностического метода состоит в том, что оно является достаточно точным, не причиняет вреда для организма ребенка и практически не имеет противопоказаний.Показания к проведению ультрасонографии у детей младшего возраста:
- наличие у ребенка факторов, которые позволяют отнести его к группе риска по дисплазии тазобедренного сустава;
- выявление признаков, характерных для заболевания, во время осмотра ребенка врачом.
Показатели, которые оцениваются во время УЗИ-диагностики дисплазии тазобедренного сустава:
- альфа-угол – показатель, который помогает оценить степень развитости и угол наклона костной части вертлужной впадины;
- бета-угол – показатель, который помогает оценить степень развитости и угол наклона хрящевой части вертлужной впадины.
Для детей младшего возраста предпочтительным видом исследования при подозрении на дисплазию тазобедренного сустава и врожденный вывих бедра является именно ультразвуковая диагностика за счет своей высокой информативности и безопасности. Несмотря на это, в большинстве случаев в поликлиниках применяется рентгенография, так как она является более простым и быстрым методом диагностики.
Типы тазобедренных суставов, которые выделяют в зависимости от картины, полученной во время проведения ультразвукового исследования:
| Тип сустава |
Норма |
Дисплазия тазобедренного сустава |
Подвывих |
Вывих |
|||||||
| Классификация внутри типа |
A |
B |
A |
B |
C |
A |
B |
||||
| Форма края вертлужной впадины, который расположен выше головки бедра |
В виде прямоугольника |
В виде полукруга |
Скошенная |
Скошенная |
|||||||
| Положение края вертлужной впадины, который расположен выше головки бедра |
Расположена горизонтально. |
Расположена горизонтально, но укорочена |
Слегка подогнута внутрь полости сустава. |
Сильно подогнута внутрь полости сустава. |
|||||||
| Хрящ, охватывающий головку бедра |
Нормально охватывает головку бедренной кости |
Нормально охватывает головку бедренной кости |
Укорочен, его форма изменена |
Укорочен, деформирован. Не полностью покрывает головку бедренной кости. Подвернут внутрь тазобедренного сустава. |
|||||||
| Структурных изменений нет. |
Имеются структурные изменения. |
||||||||||
| альфа-угол |
> 60° |
50-59° |
43-49° |
> 43° |
43° |
||||||
| бета-угол | < 55° |
> 55° |
70-77° |
> 77° |
> 770 |
||||||
| Положение головки бедра: в состоянии покоя; во время движения. |
Находится в нормальном положении;
Находится в нормальном положении. |
Находится в нормальном положении; | Отклонена кнаружи; Отклонена кнаружи. |
Отклонена кнаружи; Отклонена кнаружи. |
|||||||
| Находится в нормальном положении. | Немного отклонена кнаружи. | ||||||||||
Лечение дисплазии тазобедренного сустава Широкое пеленание ребенка
Показания к широкому пеленанию:
- ребенок относится к группе риска по дисплазии тазобедренного сустава;
- во время УЗИ у новорожденного ребенка выявлена незрелость тазобедренного сустава;
- имеется дисплазия тазобедренного сустава, при этом другие методы лечения невозможны по тем или иным причинам.
Техника широкого пеленания :
- ребенка укладывают на спину;
- между ножек прокладывают две пеленки, которые будут ограничивать сведение ножек вместе;
- эти две пеленки фиксируют на поясе ребенка третьей.
Свободное пеленание позволяет удерживать ножки ребенка в разведенном состоянии примерно на 60 — 80°.
Ношение ортопедических конструкций
Стремена Павлика — ортопедическая конструкция, разработанная чешским врачом Арнольдом Павликом в 1946 году. До этого в основном применялись жесткие конструкции, которые плохо переносились маленькими детьми и проводили к осложнению в виде асептического некроза головки бедренной кости.
Стремена Павлика – мягкая конструкция. Она позволяет ребенку осуществлять более свободные движения в тазобедренных суставах.
Строение стремян Павлика:
- грудной бандаж, который крепится при помощи перекидывающихся через плечи ребенка лямок;
- бандажики на голени;
- штрипки, соединяющие бандажи на груди и голенях: два задних разводят голени в стороны, а два передних, сгибают ноги в коленных суставах.
Все части современных стремян Павлика изготавливают из мягкой ткани.
Повязка Фрейка (шина Фрейка, абдукционные трусики Фрейка)
Трусики Фрейка работают по принципу широкого пеленания. Они изготовлены из плотного материала и обеспечивают постоянное разведение ножек ребенка на 90° и более.
Показания к ношению шины Фрейка:
- дисплазия тазобедренного сустава без вывиха;
- подвывих бедра.
Для того чтобы определить размер шины Фрейда для ребенка, нужно развести его ножки и измерить расстояние между подколенными ямками.
Шина Виленского
– это ортопедическая конструкция, которая состоит из двух кожаных ремней со шнуровкой и металлической распорки между ними.Первое одевание Шины Виленского на ребенка осуществляется на приеме у врача-ортопеда.
Правильное одевание шины Виленского на ребенка:
- уложить ребенка на спину;
- развести ножки в стороны так, как было показано врачом на приеме;
- просунуть одну ногу в кожаный ремень на соответствующей стороне шины, надежно зашнуровать;
- просунуть вторую ногу в другой ремень, зашнуровать.
Размеры шин Виленского :
| Разновидность шины | Возраст ребенка | Степень разведения ног |
| Малая. | До 3 месяцев. | 160 – 230 мм. |
| Средняя | 3 месяца – 1 год. | 210 – 330 мм. |
| Большая | От 1 года | 295 мм – 495 мм. |
Основные правила ношения шины Виленского :
- Тщательное шнурование. Если ремни зашнурованы правильно и достаточно туго, то они не должны соскальзывать.
- Постоянное ношение. Обычно шины Виленского назначаются на 4 – 6 месяцев. Их нельзя снимать в течение всего данного времени. Это допускается только на время купания ребенка.
- Четко отрегулированная длина распорки. Регулировку осуществляет врач при помощи специального колесика. Во время игры ребенок может сдвинуть его. Для того чтобы это предотвратить, нужно фиксировать колесико изолентой.
- Шину нельзя снимать даже во время переодевания ребенка. Для удобства нужно использовать специальную одежду с кнопочками.
Шина ЦИТО
Можно сказать, что эта шина является модификацией шины Виленского. Она также представляет собой две манжеты, фиксирующиеся на голенях, и находящуюся между ними распорку.
Шина (ортез) Тюбингера
Можно рассматривать как комбинацию шины Виленского и стремян Павлика.
Устройство шины Тюбингера:
- две седловидные распорки для ног, соединенные между собой металлическим стержнем;
- наплечники;
- «жемчужные нити», которые соединяют распорки с наплечниками спереди и сзади, имеют регулируемую длину и позволяют изменять степень сгибания в тазобедренных суставах;
- специальная липучка, при помощи которой происходит фиксация ортеза.
Размеры шины Тюбингера:
- для возраста 1 мес. с длиной распорки 95-130 мм;
- для возраста 2 – 6 мес. с длиной распорки 95-130 мм;
- для возраста 6 – 12 мес. с длиной распорки 110-160 мм.
- кроватка, которая подкладывается под спину ребенка;
- верхняя часть, которая находится на животике;
- боковые части, в которые помещаются голени и бедра.
Шина Волкова может использоваться у детей в возрасте до 3 лет. Предусмотрено 4 размера.
Недостатки шины Волкова:
- очень сложно подобрать по размеру для конкретного ребенка;
- бедра зафиксированы только в одном положении: его нельзя изменять в зависимости от изменения конфигурации тазобедренного сустава на рентгенограммах;
- конструкция достаточно сильно ограничивает движения ребенка;
- высокая стоимость.
Выше были перечислены лишь наиболее распространенные ортопедические конструкции, которые применяются для лечения дисплазии тазобедренного сустава. На самом деле их существует намного больше. Регулярно появляются новые. В разных клиниках отдается предпочтение различным конструкциям. Сложно сказать, какая из них является самой лучшей. Скорее, такое большое разнообразие свидетельствует о том, что лучшего варианта не существует. Каждый имеет собственные преимущества и недостатки. Родителям ребенка лучше ориентироваться на назначения, которые дает врач-ортопед.
Массаж при дисплазии тазобедренного сустава
Массаж при дисплазии тазобедренного сустава осуществляется только по назначению врача-ортопеда, который руководствуется результатами осмотра и данными рентгенографии, УЗИ. Массаж можно проводить при наличии ортопедических конструкций (шин, см. выше), не снимая их.
- Ребенка необходимо уложить на твердую ровную поверхность. Лучше всего подходит пеленальный столик.
- Во время массажа под ребенка подкладывают клеенку, так как поглаживание животика и другие действия массажиста могут спровоцировать мочеиспускание.
- Курс массажа обычно состоит из 10 – 15 сеансов.
- Массаж проводится один раз в день.
- Для сеанса нужно выбирать время, когда ребенок выспался и не голоден. Оптимально проводить процедуры в первой половине дня.
- Для того чтобы стал заметен эффект, нужно провести не менее 2 – 3 курсов лечебного массажа.
- Перерыв между курсами – 1 – 1,5 месяца. Это обязательное условие, так как массаж представляет собой достаточно высокую нагрузку для детей первого года жизни.
Для проведения массажа у детей с дисплазией тазобедренного сустава нужно пользоваться услугами массажиста, который имеет опыт и специализируется на заболеваниях детей младшего возраста. Самостоятельно родители могут ежедневно, перед сном, выполнять ребенку общий расслабляющий массаж.
Примерная схема массажа для ребенка с дисплазией тазобедренного сустава
| Исходное положение | Манипуляции |
| Лежа на спине. | Общий массаж: поглаживания и легкое растирание животика, груди, рук, ног (бедер, голеней, стоп, подошв). |
| Лежа на животе с разведенными и согнутыми в коленях ногами. |
|
| Лежа на спине с разведенными ногами. |
|
Массаж у детей в возрасте до года включает также элементы гимнастики, которые также приведены в таблице.
Лечебная гимнастика при дисплазии тазобедренного сустава
Лечебная гимнастика всегда применяется при консервативном лечении дисплазии тазобедренного сустава. Ее продолжают и во время реабилитации. ЛФК показана после вправления вывиха бедра, в том числе хирургического.
Цели лечебной гимнастики при дисплазии тазобедренного сустава:
- способствовать нормальному формированию тазобедренного сустава, восстановить его правильную конфигурацию;
- укрепить мышцы бедра, которые будут поддерживать головку бедренной кости в правильном положении относительно вертлужной впадины;
- обеспечить нормальную физическую активность ребенка;
- способствовать нормальному физическому развитию ребенка, страдающего дисплазией тазобедренного сустава;
- обеспечить нормальное кровоснабжение и питание тазобедренного сустава, предотвратить осложнения, например, асептический некроз головки бедра.
У детей до года лечебная гимнастика проводится пассивно. Она входит в состав комплекса лечебного массажа (см. выше).
Физическая активность, необходимая для нормального формирования тазобедренного сустава детям до 3 лет:
- сгибание бедер в разведенном состоянии в положении лежа на спине;
- самостоятельные переходы из положения лежа в положение сидя;
- ползание;
- переход из положения сидя в положение стоя;
- ходьба;
- формирование навыка метания;
- комплекс упражнений для мышц ног;
- комплекс упражнений для мышц брюшного пресса;
- комплекс дыхательных упражнений.
Комплекс упражнений после проведения вправления вывиха или хирургического вмешательства разрабатывается индивидуально для каждого больного.
Физиотерапия при дисплазии тазобедренного сустава
| Процедура | Описание | Применение |
Электрофорез:
|
Лекарственное вещество вводится непосредственно через кожу в сустав при помощи слабого постоянного электрического тока. Кальций и фосфор способствуют укреплению, правильному формированию сустава. |
|
| Аппликации с озокеритом | Озокерит – это смесь парафинов, смол, сероводорода, углекислого газа, минеральных масел. В подогретом виде (примерно 50°C) обладает свойством улучшать кровообращение и питание тканей, ускорять восстановление. | При дисплазии тазобедренного сустава применяют озокерит, подогретый до 40 — 45°C. Делают аппликации: наносят на кожу кусок материи, пропитанной озокеритом, затем укрывают целлофаном и слоем ваты или чем-нибудь теплым. |
| Пресные теплые ванны | Теплая вода действует практически так же, как озокерит: она улучшает кровообращение, питание тканей и ускоряет восстановительные процессы. | Ребенок принимает теплые ванны по 8 – 10 минут при температуре 37°C. |
| УФО-терапия | Ультрафиолетовые лучи проникают в кожу на глубину 1 мм, стимулируя защитные силы, регенеративные процессы, улучшая кровообращение. | УФО-терапия проводится по схеме, которая подбирается индивидуально для каждого ребенка, в зависимости от возраста, общего состояния, сопутствующих заболеваний и других факторов. |
Вправление врожденного вывиха бедра
Впервые закрытое бескровное вправление врожденного вывиха бедра было проведено в 1896 году врачом Адольфом Лоренцом.
Показания к вправлению врожденного вывиха бедра:
- Наличие сформировавшегося вывиха бедра, который определяется при проведении рентгенографии и/или УЗИ.
- Возраст ребенка более 1 года. До этого вывих относительно легко вправляется при помощи функциональных методик (шины и ортезы, см. выше). Но единого однозначного алгоритма не существует. Иногда вывих после 3-месячного возраста уже не удается вправить никакими способами, кроме хирургического вмешательства.
- Возраст ребенка не более 5 лет. В более старшем возрасте обычно приходится прибегать к операции.
Противопоказания к закрытому вправлению врожденного вывиха бедра :
- сильное смещение головки бедренной кости, заворот суставной капсулы в полость сустава;
- выраженное недоразвитие вертлужной впадины.
Суть метода Закрытое вправление при врожденном вывихе бедра производится под наркозом. Врач, руководствуясь данными рентгенографии и УЗИ, осуществляет вправление – возврат головки бедра в правильное положение. Затем на 6 месяцев накладывается кокситная (на таз и нижние конечности) гипсовая повязка, которая фиксирует ноги ребенка в разведенном положении. После снятия повязки проводят массаж, лечебную гимнастику, физиопроцедуры.
Прогноз У части детей после закрытого вправления врожденного вывиха бедра развивается рецидив. Чем старше ребенок, тем больше вероятность того, что в конечном итоге все равно придется прибегнуть к хирургическому вмешательству.
Хирургическое лечение врожденного вывиха бедра
Виды хирургических вмешательств при врожденном вывихе бедра :
- Открытое вправление вывиха. Во время операции врач рассекает ткани, достигает тазобедренного сустава, рассекает суставную капсулу и вправляет головку бедренной кости на ее привычное место. Иногда предварительно углубляют вертлужную впадину при помощи фрезы. После хирургического вмешательства накладывают гипсовую повязку на 2 – 3 недели.
- Операции на бедренной кости. Производится остеотомия – рассечение кости с целью придать проксимальному (ближайшему к тазу) концу бедренной кости правильную конфигурацию.
- Операции на костях таза. Существует несколько вариантов таких оперативных вмешательств. Их основная суть состоит в том, чтобы создать над головкой бедра упор, который помешает ее смещению вверх.
- Паллиативные операции. Применяются в тех случаях, когда исправление конфигурации тазобедренного сустава невозможно. Направлены на улучшение общего состояния пациента, восстановление его работоспособности.
Показания к хирургическому вмешательству при врожденном вывихе бедра :
- Вывих у ребенка впервые диагностирован в возрасте 2 лет.
- Анатомические дефекты, которые делают закрытое вправление вывиха невозможным: ущемление суставной капсулы внутри полости тазобедренного сустава, недоразвитие бедренной кости и костей таза и пр.
- Защемление суставного хряща в полости сустава.
- Сильное смещение головки бедренной кости, которое не может быть вправлено закрытым способом.
Осложнения после хирургического лечения врожденного вывиха бедра:
- шоковое состояние в результате потери большого количества крови;
- остеомиелит (гнойное воспаление) бедренной кости и костей таза;
- нагноение в области хирургического вмешательства;
- асептический некроз (омертвение) головки бедренной кости – достаточно распространенное поражение в связи с тем, что головка бедренной кости имеет некоторые особенности кровоснабжения (единственный сосуд проходит в связке головки бедра, и его легко повредить);
- повреждение нервов, развитие парезов (ограничение движений) и параличей (утрата движений);
- травмы во время операции: перелом шейки бедра, продавливание дна вертлужной впадины и проникновение головки бедренной кости в полость таза.
Резюме: проблемы лечения дисплазии тазобедренного сустава
Современные методы диагностики и лечения дисплазии тазобедренного сустава пока далеки от совершенства. В амбулаторных учреждениях (поликлиниках) до сих пор распространены случаи гиподиагностики (диагноз не ставится во время при существующей патологии) и гипердиагностики (диагноз ставится здоровым детям).
Предложено много ортопедических конструкций и вариантов хирургического лечения. Но ни один из них нельзя назвать полностью совершенным. Всегда имеется определенный риск рецидивов и осложнений.
В разных клиниках практикуются разные подходы к диагностике и лечению патологии. В настоящее время продолжают активно вестись исследования.
Прогноз
Если дисплазия тазобедренного сустава была выявлена в раннем возрасте, то при правильном лечении заболевание может быть полностью устранено.
Многие люди живут с дисплазией тазобедренного сустава всю жизнь, не испытывая никаких проблем. Если данное состояние было выявлено случайно во время проведения рентгенографии, то пациент должен постоянно наблюдаться у ортопеда, являться на осмотры не реже, чем раз в год.
Осложнения дисплазии тазобедренного сустава
Нарушения со стороны позвоночного столба и нижних конечностейПри дисплазии тазобедренного сустава нарушена моторика позвоночного столба, тазового пояса, ног. Со временем это приводит к развитию нарушения осанки, сколиоза, остеохондроза, плоскостопия.
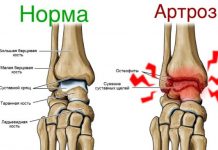
Диспластический коксартроз
Диспластический коксартроз – дегенеративное быстро прогрессирующее заболевание тазобедренного сустава, которое развивается, как правило, в возрасте 25 – 55 лет у людей с дисплазией.
Факторы, которые провоцируют развитие диспластического коксартроза:
- гормональная перестройка организма (например, во время менопаузы);
- прекращение занятий спортом;
- избыточная масса тела;
- низкая физическая активность;
- беременность и роды;
- травмы.
Симптомы диспластического коксартроза :
- чувство дискомфорта и неприятные ощущения в области тазобедренного сустава;
- затруднение поворотов бедра и его отведения в сторону;
- боли в области тазобедренного сустава;
- затруднение подвижности в тазобедренном суставе, вплоть до ее полной потери;
- в конечном итоге бедро сгибается, приводится и поворачивается наружу, фиксируясь в таком положении.
Неоартроз
Вертлужная впадина уменьшается в размерах. Там, где головка бедра упирается в бедренную кость, образуется новая суставная поверхность и формируется новый сустав. Он вполне способен обеспечивать различные движения, и в некоторой степени такое состояние можно рассматривать как самоизлечение.
Бедренная кость на стороне поражения укорачивается. Но это нарушение может быть компенсировано, пациент способен ходить и сохранять работоспособность.
Асептический некроз головки бедра
Асептический некроз головки бедренной кости развивается из-за повреждения кровеносных сосудов, которые проходят в связке головки бедра (см. выше). Чаще всего эта патология является осложнением хирургических вмешательств при дисплазии тазобедренного сустава.
Лечение асептического некроза головки бедра – хирургическое эндопротезирование.
Почему развивается дисплазия тазобедренных суставов? Причины развития дисплазии тазобедренных суставов остаются до конца не установленными. Ортопеды не могут объяснить, почему при равных условиях у одних детей развивается эта патология, а у других нет. Современная медицина выдвигает несколько версий.
1. Воздействие гормона релаксина. Он выделяется в организме женщины непосредственно перед родами. Его функция – сделать связки более эластичными, чтобы в момент родов ребенок мог покинуть таз. Этот гормон проникает в кровь плода, воздействуя на тазобедренный сустав и его связки, которые растягиваются и не могут надежно фиксировать головку тазобедренной кости. В связи с тем, что женский организм более восприимчив к воздействию релаксина, у девочек дисплазия наблюдается в 7 раз чаще.
2. Тазовое предлежание плода. Когда ребенок длительно пребывает в таком положении на поздних сроках
беременности
, его тазобедренный сустав испытывает сильное давление.
Матка
| Видео (кликните для воспроизведения). |
напоминает перевернутый треугольник и в нижней ее части меньше места, чем под диафрагмой, поэтому движения ребенка ограничены. Это ухудшает кровообращение и созревание компонентов тазобедренного сустава, поэтому у таких детей риск патологий тазобедренного сустава выше в 10 раз. Роды при таком положении плода считаются патологическими из-за высокого риска повреждения тазобедренного сустава.
4. Токсикоз. Его развитие связывают с формированием центра беременности в головном мозге. Перестройка в гормональной, пищеварительной и нервной системе осложняет протекание беременности и сказывается на формировании плода.
5. Крупный плод свыше 4 кг – в этом случае плод испытывает значительное давление внутренних органов во время беременности, и ему сложнее пройти по родовым путям.
6. Первые роды младше 18 лет. У первородящих женщин наиболее высок уровень гормона релаксина.
7. Возраст матери старше 35 лет. В этом возрасте женщины часто имеют хронические заболевания, страдают от нарушения кровообращения в малом тазу и более подвержены токсикозу,
8. Инфекционные заболевания , перенесенные в период беременности, повышают риск патологий развития плода.
9. Патологии щитовидной железы негативно влияют на формирование суставов у плода.
10. Наследственность – дисплазия тазобедренных суставов у родственников в 10-12 раз повышает риск развития дисплазии у ребенка.
Как предотвратить дисплазию тазобедренного сустава?
Созревание и формирование тазобедренного сустава происходит на протяжении нескольких месяцев после рождения. Исходя из этого, Американской Академией Педиатрии были разработаны рекомендации, помогающие предотвратить дисплазию тазобедренного сустава.
- Ранняя диагностика направлена на выявление врожденных патологий.
- Обследование ортопедом в роддоме;
- Всем девочкам, находившимся в тазовом или ягодичном предлежании, в 6 недель после рождения рекомендовано сделать УЗИ;
- Также УЗИ выполняют детям, у которых есть другие располагающие факторы (щелчки в суставе, дисплазия у родственников, вес при рождении свыше 4 кг, врожденная кривошея и деформации стоп, возраст матери старше 35 лет);
- Рентгеновский снимок выполняется при необходимости контроля в возрасте 4-х месяцев и старше.
- Свободное пеленание. Избегайте тугого пеленания, при котором ноги ребенка выпрямлены и прижаты друг к другу. Необходимо, чтобы после пеленания ноги младенца оставались в том положении, что и после рождения – согнуты в бедрах и коленях, и разведены в стороны.
- Ношение ребенка в слинге на боку или в позе «наездника» на спине матери. Такие положения, когда его ноги охватывают талию матери, являются наиболее физиологичными. Именно по этой причине у жителей Африки самый низкий процент детей с дисплазией. При разведении ног ребенка сокращается капсула тазобедренного сустава, что обеспечивает его надежную фиксацию в дальнейшем.
- Подгузники на 1-2 размера больше. Подгузники не дают ребенку возможности свести ноги, и действуют как «отводящие штанишки», которые в прошлом использовались ортопедами для правильного формирования тазобедренных суставов. Особенно важно придерживаться этого правила в первые недели после родов, пока гормоны матери не покинули организм ребенка и связки, поддерживающие сустав, не окрепли.
- Массаж и гимнастика курсами по 10-15 массажей с интервалом в 1 месяц + общий массаж ежедневно. Массаж и гимнастика укрепляют мышцы, которые ограничивают движения в суставе и обеспечивают его стабильность.
Как распознать дисплазию тазобедренных суставов у новорожденных?
Врожденный подвывих или вывих – это тяжелые стадии дисплазии, которые требуют срочного лечения. Обычно их диагностируют еще в роддоме во время осмотра педиатра-ортопеда. Родители также должны знать, как распознать дисплазию тазобедренных суставов у новорожденных, так как раннее выявление патологии и своевременное лечение обеспечивают полное выздоровление на протяжении 3-6 месяцев.Признаки дисплазии у новорожденных
- Симптом щелчка – один из самых достоверных признаков дисплазии. Выявляется на протяжении первой недели и может сохраняться до 3-х месяцев. Суть метода: ребенок лежит на спине, ноги согнуты в тазобедренных и коленных суставах под прямым углом. Руки специалиста лежат на коленных суставах: большие пальцы охватывают внутреннюю поверхность сустава, остальные лежат на наружной поверхности бедра. Колени сведены к средней линии. Врач медленно разводит их в стороны, при этом чувствуется, а иногда слышен щелчок с больной стороны – это головка бедра занимает свое место. Следующий этап: врач сводит бедра ребенка, на этом этапе вновь чувствуется щелчок – это головка бедра покидает вертлужную впадину. Щелчок объясняется соскальзыванием пояснично-крестцовой мышцы с передней поверхности головки бедра, если есть вывих и головка не входит в вертлужную впадину.
- Укорочение одной ноги. Ребенок лежит на спине, его ноги сгибают в коленях и ставят на стопы. Если при этом одна коленка находится выше другой, то высока вероятность врожденного вывиха бедра.
- Асимметричное расположение кожных складок, их увеличенное количество. Складки у ребенка проверяют с выпрямленными ногами спереди и сзади.
- Ограничение отведения бедра. Однако у некоторых детей этот симптом развивается только на 3-4-й неделе. У здоровых детей колени без усилия укладываются на поверхность стола до 4-хмесячного возраста.
Осмотр новорожденного обязательно проводят после кормления в теплом помещении, когда ребенок расслаблен. Во время крика или плача мышцы ребенка напряжены и зажаты, в такой ситуации новорожденный поджимает ноги и не дает развести бедра.
Косвенные симптомы, которые свидетельствуют о патологии опорно-двигательной системы и часто сопровождают дисплазию. Само по себе их обнаружение не свидетельствует о проблемах с тазобедренным суставом, но должно стать поводом для тщательного обследования ребенка.
- Кривошея;
- Мягкость костей черепа (краниотабес);
- Полидактилия – большее, чем в норме количество пальцев;
- Плоскостопие и смещение оси стопы;
- Нарушение рефлексов, характерных для новорожденных (поисковый, сосательный, шейнотонический).
Если во время осмотра у врача возникли сомнения на счет здоровья сустава, то в течение 3-х недель необходимо показать ребенка квалифицированному детскому ортопеду. Учитывая сложности диагностики дисплазии, в сомнительных случаях родителям рекомендуют получить консультацию 3-х независимых специалистов.
Когда поставлен диагноз подвывих или вывих, то лечение начинают без промедления. Если надеяться, что ребенок «перерастет», оставить его без лечения, то без тесного контакта суставных поверхностей происходит деформация сустава:
- Вертлужная впадина становится более плоской и не в состоянии зафиксировать головку бедренной кости;
- Крыша отстает в развитии;
- Растяжение капсулы сустава.
С каждым месяцем эти изменения становятся все более выражены и тяжелее поддаются лечению. Если у детей до 6-ти месяцев применяются мягкие стремена и шины-распорки, то на втором полугодии уже нужны полужесткие шины-кроватки (шина Волкова, шина-кроватка Полонского). К тому же чем младше ребенок, тем легче он переносит лечение и быстрее к нему привыкает.
Можно ли лечить дисплазию без стремян?
Лечение дисплазии без стремян допустимо на ранней стадии заболевания, когда строение сустава не нарушено, а лишь замедленно его созревание и есть задержка окостенения головок тазовых костей. Для лечения используют разнообразные методики, которые улучшают кровообращение, снимают мышечный спазм, насыщают минералами, что ускоряет окостенение ядер и нарастание крыши сустава.
- Широкое пеленание – его цель максимально развести бедра ребенка, используя для этого пеленки или подгузники на 1-2 размера больше. Между ног ребенка кладут многослойную накрахмаленную пеленку. Она должна быть такой ширины, что при разведенных ногах ее края находились бы в подколенных впадинах.
- Массаж и лечебная физкультура — укрепляют мышцы и связки, фиксирующие сустав, способствуют скорейшему созреванию сустава. Желательно, чтобы массаж делал специалист. Так как неумелое его выполнение может навредить ребенку и замедлить развитие сустава. Рекомендовано упражнение бабочка: согнутые в бедрах и в коленях ноги разводят в стороны по 100-300 раз в день.
- Физиотерапия: теплые ванны, аппликации парафина улучшают кровоснабжение сустава, устраняют мышечный спазм. Электрофорез с кальцием и фосфором способствует насыщению сустава минералами, которые необходимы для его формирования.
- Гомеопатические средства (Рост-норма совместно с витамином D, Остеогенон). Препараты, содержащие кальций и фосфор, назначают для ускорения созревания ядер окостенения тазовых костей.
- Фитбол, игрушки или качели на которых ребенок сидит с широко расставленными ногами.
- Плавание или аквааэробика по 3 раза в неделю. Плавание на животе. Для старших детей рекомендовано плавание в ластах, не сгибая ног в коленях.
- Ограничение вертикальной нагрузки на суставы. Максимально долго не позволяйте ребенку стоять и ходить. Активно поощряйте игры на животе и ползанье.
- Ношение в слинге в позе на бедре. В таком положении головка плотно стыкуется с суставной впадиной, занимая правильное физиологическое положение.
Практикующими врачами данные методы рассматриваются, скорее как профилактика развития осложнений на ранних стадиях дисплазии, а не как лечение в запущенных стадиях. Поэтому, если ребенку поставили диагноз подвывих или вывих, то без стремян не обойтись.
Динамическая гимнастика, которая некоторыми авторами включается в комплекс лечения, противопоказана при любых стадиях дисплазии тазобедренного сустава.
Внимание! Большое количество мануальных терапевтов и народных целителей обещают избавление от дисплазии без стремян. Большинство их пациентов потом оказываются в отделениях ортопедии и вынуждены от 6 до 12 месяцев находиться в жестких стременах или аппарате Гневковского. Если ребенку поставлен диагноз подвывих или вывих, это означает, что слабые мышцы и связки не в состоянии удерживать головку тазовой кости в вертлужной впадине. Поэтому когда с помощью мануальной терапии сустав вправят, то головка не будет зафиксирована и вывих произойдет повторно через несколько часов. На сокращение связочного аппарата требуется длительное время, поэтому при предвывихе, подвывихе и вывихе без стремян не обойтись.
Как проявляется дисплазия тазобедренных суставов у взрослых?
Взрослые страдают от проблем с тазобедренным суставом, если в детстве им неправильно пролечили дисплазию в стадии вывиха или подвывиха. В таком случае несоответствие поверхностей головки бедренной кости и вертлужной впадины приводит к быстрому изнашиванию сустава и воспалению хряща – развивается
диспластический коксартроз . Обычно
дисплазия тазобедренных суставов у взрослых появляется во время беременности,
гормональных нарушений
, резкого уменьшения физических нагрузок. Как правило, начало болезни острое и состояние больных быстро ухудшается.
Проявления дисплазии тазобедренных суставов у взрослых
- Чувство неустойчивости тазобедренного сустава, которое появляется после длительной ходьбы.
- Боль в суставе, которая более выражена по утрам. Ее появление объясняется заполнением суставной капсулы воспалительным экссудатом. Также характерна «стартовая» боль, которая возникает в начале движений. Боль уменьшается после разминки, когда сустав «разогрет».
- Усталость в ноге появляется после длительной ходьбы.
- Тугоподвижность тазобедренного сустава связана с низкой эластичностью хряща. Люди отмечают, что больная нога движется с меньшей амплитудой. Возникают трудности при отведении бедра в сторону.
- Контрактура – при попытке пассивного отведения бедра в сторону заметно ограничение подвижности бедра.
- Хромота. У больных с двусторонним повреждением суставов формируется «утиная» походка.
- Изменения на рентгене:
- Участки окостенения в крыше сустава;
- Угол наклона плоскости входа во впадину свыше 45 градусов;
- Нарушение центрации головки бедренной кости.
Лечение последствий дисплазии тазобедренного сустава у взрослых
- Хондропротекторы (Стекловидное тело, Румалон, Остеохондрин, Артепарон) вводятся непосредственно в сустав или в виде внутримышечных инъекций курсами 2 раза в год.
- Нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен) снимают боль и уменьшают воспаление.
- Лечебная физкультура направленная на укрепление мышц в области тазобедренного сустава: мышцы брюшного пресса, ягодичные мышцы, 4-хглавую мышцу бедра, мышцы разгибатели спины. Подходят плавание, ходьба на лыжах, йога.
- Исключить нагрузки на сустав: поднятие тяжестей, бег, прыжки, парашютный спорт.
- Хирургическое лечение необходимо в тяжелых случаях. Эндопротезирование тазобедренного сустава – замена головки и шейки бедра, а в некоторых случаях и вертлужной впадины, на металлические протезы.
Педиатры и детские врачи-ортопеды отмечают тот факт, что количество диагностированной дисплазии тазобедренного сустава у младенцев и новорожденных увеличивается ежегодно. Степень тяжести заболевания варьируется от незрелости сустава до тяжелой патологии. Практически двадцать процентов детей рождаются с односторонней дисплазией тазобедренного сустава. Даже профилактические осмотры неонатологов в роддоме не выявляют и половины случаев патологии, а родители зачастую обнаруживают ее у ребенка, когда упущено время, и проводить лечение дисплазии тазобедренных суставов у детей консервативными методами уже слишком поздно.
Что такое дисплазия тазобедренного сустава
Дисплазия – это неполноценность развития сустава, приводящая к нарушению его функции.
Тазобедренное сочленение у новорожденного состоит преимущественно из хрящевой ткани, которая по мере роста малыша постепенно преобразуется в костную.
Чрезмерная эластичность связок у новорожденного, способность к избыточному растяжению может легко привести к смещению головки бедренной кости. Это может произойти как во время родов, так и в период младенчества.
Симптомы и диагностика
- нарушение подвижности сустава.
Новорожденный плачет при попытке развести его согнутые ножки в стороны; - укорочение одной конечности;
- асимметрия складочек на ягодицах и бедрах.
На стороне подвывиха складочки гораздо глубже, располагаются на ином уровне, чем на здоровой стороне, и отличаются по форме.
Столь явная симптоматика свидетельствует о средней или тяжелой форме подвывиха, которая нуждается в длительном лечении. Но чаще всего родители даже не замечают каких-то симптомов дисплазии тазобедренного сустава у младенца, пока он не начинает ползать, пытаться становиться на ножки. Возросшая нагрузка на пострадавший тазобедренный сустав ускоряет его деформацию, усугубляет подвывих.
Годовалый малыш с подозрением на дисплазию, может хромать при ходьбе (если сустав поражен только с одной стороны), либо может обнаружиться особая «утиная» походка (при двухсторонней патологии).
Чтобы избежать необратимых деформаций тазобедренного сустава, которые поддаются только хирургическому лечению, всем младенцам до года рекомендуется трижды проходить плановое ультразвуковое исследование.
Если малыш принадлежит к группе риска, ему делают УЗИ сустава в роддоме, затем в возрасте один месяц, после – в три месяца и в полгода. Хрящевая ткань позволяет получать информацию о состоянии тазобедренного сустава, не прибегая к рентгенографическому исследованию.
Кроме инструментальных исследований, врач может провести осмотр суставов ребенка, используя специальные тестирующие методики, но без данных УЗИ или рентгена диагностировать дисплазию тазобедренного сустава у детей невозможно.
Даже при наличии явных симптомов, ортопед обязательно отправляет маленького пациента на УЗИ, чтобы явно определить масштаб нарушения развития и работы сустава.
Причины и формы заболевания
По форме тазобедренная дисплазия подразделяется на:
- предвывих – незрелость сустава, которая при неправильном уходе может прогрессировать и перерасти в дисплазию;
- подвывих – неполное смещение головки бедренной кости, поддается лечению при своевременной диагностике;
- вывих тазобедренного сустава – серьезная патология, лечить которую предстоит долго. Возможно потребуется хирургическое вмешательство.
Явных причин, которые бы указывали на опасность возникновения дисплазии у новорожденных, врачи выявить не могут. Имеется несколько факторов, которые косвенно влияют на появление нарушений функций тазобедренных суставов:
- Наследственный фактор.
Основной, так как статистика показывает, что в семьях, где у одного из родителей диагностировалась дисплазия, риск заболевания детей существенно возрастает. - Гендерный фактор.
Девочки страдают этой патологией в пять раз чаще, чем мальчики. Объясняется это влиянием на бедренные мышцы плода окситоцина – гормона, накапливающегося в крови матери в предродовый период беременности. - Сложные роды.
Фактор ягодичного предлежания играет большую роль в возникновении дисплазии. Особенно большой риск подвывиха или вывиха бедра возникает при полном ягодичном предлежании, когда ножки малыша выпрямлены в коленях и ступни располагаются возле плеч. Такое положение приводит к сильному растяжению тазобедренных связок и деформации слабой хрящевой ткани сустава. - При пограничном состоянии.
При предвывихе бедра или функциональной незрелости сустава риск возникновения дисплазии присутствует при неправильном уходе за новорожденным ребенком.
Методы лечения детской дисплазии
Лечение дисплазии тазобедренного сустава у новорожденных детей и младенцев производится путем фиксации сустава в правильном положении. Для этого врач в зависимости от степени заболевания предлагает следующие способы:
- Широкое пеленание – используется при функциональной незрелости сустава. Ребенку надевают подгузник, поверх него фиксируют сложенную вчетверо пеленку, положенную между ног младенца. Это позволяет придать физиологически нормальное расположение суставу, не нарушая подвижности ног ребенка. Широкое пеленание практикуется на протяжении месяца или двух, после чего врач проводит ультразвуковое исследование суставов.
- При подвывихе, даже не подтвержденном инструментальным исследованием, врач может назначить ношение мягких разводящих шин или ортезов, которые находятся на младенце круглосуточно. Они обеспечивают свободу движений и не мешают ребенку.
- Если дисплазия не поддается лечению мягкими шинами, ребенку надевается жесткая фиксирующая повязка из гипса или жесткие ортезы. Постепенное вытяжение позволяет обеспечить центрирование головки бедра в суставе и создание условий для формирования правильной вертлужной впадины для дальнейшего полноценного развития сустава.
Поэтапное лечение дисплазии тазобедренного сустава у детей занимает несколько месяцев и требует терпения и настойчивости в выполнении всех рекомендаций врача, и оно является наиболее эффективным и безопасным для малыша. Зафиксированный сустав развивается нормально, не происходит вмешательство в полость, ребенок не испытывает влияния наркоза, длительного восстановительного периода. Хирургическое лечение рекомендуется только в случае запущенной дисплазии.
Лечебный и профилактический массаж
Для формирования правильных суставных поверхностей обязательно используют массаж и гимнастику. Манипуляции несложные, и после консультации со специалистом, мама ребенка вполне может выполнять их самостоятельно.
Сначала делается массаж ножек: нежные поглаживания подушечками пальцев, а затем чуть более глубокие движения – растирания. Начинать следует от пальцев ступни, поднимаясь вверх по голени, и заканчивать наружной поверхностью бедра.
Следует помнить, что нельзя массировать внутреннюю поверхность бедра вблизи половых органов, так как есть риск повредить лимфатические узлы.
В домашних условия можно делать следующие гимнастические упражнения:
Исходное положение – лежа на спине. Взявшись за голени, согните максимально ножки в коленных и тазобедренных суставах, затем полностью выпрямите. Исходное положение – то же. Согнув ножки ребенка в коленях и тазобедренных суставах, разведите бедра и совершайте осторожные вращательные движения внутрь, сближая колени и отводя в стороны голени. Для удобства вращения можно совершать отдельно для каждой ноги, фиксируя при этом тазобедренный сустав второй рукой. Исходное положение – то же. Слегка согнув ножки ребенка, соединяйте ступни между собой, выполняя ими всем известные «ладушки». Положите ребенка на животик. Слегка согнув ноги малыша, создайте ему под ступни своими ладонями опору. Это упражнение тренирует опорную функцию стопы, позволяет укрепить мышцы и связки ног.
Делать гимнастику нужно два-три раза в день, каждое упражнение повторяя от 10 до 15 раз.
Старайтесь обойтись без резких движений!
Нельзя допускать, чтобы ребенок ощущал боль.
Упражнения должны доставлять радость малышу, а не формировать негативную реакцию на процедуры.
Последствия и возможные осложнения дисплазии
От нормально функционирующего тазобедренного сустава зависит правильное развитие позвоночника, внутренних органов — возможность нормально двигаться, вести полноценную жизнь. Ребенок, страдающий от несвоевременно выявленной или не леченной дисплазии, вынужден постоянно ограничивать себя в движении. Хромота, неоднократные операции, а значит, боль, физические и моральные страдания – все это ухудшает жизнь малыша, лишает его радости настоящего детства.
Взрослые женщины, у которых дисплазия полностью не излечена, испытывают трудности в вынашивании ребенка, так как беременность приводит к возрастанию нагрузки. С возрастом, после операций на тазобедренном суставе, часто диагностируется коксартроз или иные дегенеративные заболевания сустава.
Вовремя диагностированная дисплазия позволяет исправить патологию простым лечением положением, то есть без операций и медикаментов. Такая терапия проводится под строгим контролем ортопеда, и после длительного лечения ребенок остается на диспансерном учете еще несколько лет.
Обычно вылеченная в младенчестве дисплазия не оказывает никакого влияния на качество жизни ребенка, так как растущий сустав формируется правильно.
Говорят врачи
Что должна знать мама, если у ее ребенка диагностирована дисплазия тазобедренного сустава и предстоит длительное лечение? Советы и рекомендации специалиста в видеосюжете.
Об авторе :
Соколова Лейла Александровна, старшая медсестра хирургического отделения. Стаж 11 лет.
Если у вас годам к сорока вдруг начал болеть тазобедренный сустав, да так, что без палочки ни шагу, а врачи поставили диагноз «коксартроз», дела ваши, скажем прямо, невеселы. Консервативное лечение в этом случае не всегда успешно, а оперативное не всегда доступно. А ведь в большинстве случаев эту ситуацию можно было бы предотвратить еще в раннем детстве. Дисплазия тазобедренных суставов, очень распространена среди грудных деток. Если ее оставить без внимания, через пару десятков лет может привести к инвалидности. Не потому ли для всех грудничков обязательной является консультация ортопеда? И хотя, по мнению специалистов детской клиники Института ортопедии и травматологии, 60-70 процентов дисплазий проходят сами по себе, многие врачи откровенно перестраховываются, назначая деткам либо стремена, либо отводящие аппараты. У родителей, как правило, это вызывает много вопросов, ведь ребенку неудобно. Так стоит ли овчинка выделки?
Слово дисплазия означает «врожденное недоразвитие». Дисплазия тазобедренного сустава подразумевает врожденное недоразвитие элементов, составляющих тазобедренный сустав, как со стороны тазовых костей, так и со стороны бедренной кости.
Обыный показатель, когда на тысячу рожденных врачи наблюдают до 16 случаев дисплазии, а врожденных вывихов и того меньше — четыре на тысячу .Почему же врачи почти всем деткам назначают стремена?
В медицине это называется гипердиагностика. Многие врачи предпочитают перестраховаться, чтобы позже их не обвинили в том, что у ребенка что-то не так срослось.
Причины недоразвития тазобедренных суставов
Первая и основная — порок первичного зачатия. То есть во время зачатия программа развития у ребенка закладывается так, что к моменту рождения сустав не успевает сформироваться. Еще одна причина — наследственность, когда мама или бабушка ребенка имели дисплазию. Иногда причиной дисплазии может стать внутриутробное положение ребенка, чаще всего — ягодичное предлежание, реже — поперечное.
В этом случае обязательно нужно надевать отводящий аппарат на несколько месяцев. Все это время ножки ребенка фиксированы в позиции, необходимой для того, чтобы головки суставов, впадина и «крыша» сформировались там, где нужно. Если этого не сделать, то в дальнейшем головка бедренной кости будет давить на кость не в том месте, деформируя ее. С годами эта патология может проявить себя болями, неустойчивостью. Самое неприятное следствие — коксартроз (артроз тазобедренного сустава). Поэтому дисплазию лучше диагностировать пораньше. Если опоздать, то может понадобиться операция, во время которой врач установит нужный наклон головки и развернет верхний край бедра, чтобы центрировать головку во впадину. Иногда даже изменяют наклон «крыши» сустава.
Как обнаружить дисплазию самостоятельно
В группе риска дети, которые родились с ягодичным предлежанием. Главный клинический признак — недостаточное или даже тугое разведение бедер. Второй признак — асимметрия складочек на бедре, перекос ягодичных складок. У девочек при выпрямленных и сведенных ножках может наблюдаться перекос половой щели в какую-то сторону. При вывихе при разведении ножек можно услышать характерный щелчок — врачи называют это симптомом вправления и вывихивания. Если вывих односторонний, одна ножка может быть короче другой.
Еще в роддоме деток должны проверять на предмет разведения бедер. Если есть хоть малейшие подозрения, можно обойтись легким вариантом лечения. Это — офилактические штанишки (клиновидная подушка, поддерживающая ножки в состоянии разведения), лечебная гимнастика на разведение бедер, массаж поясницы, бедер, голени. Периодически — ванночки с морской солью, хвойные Но если еще в роддоме у ребенка наблюдаются симптом щелчка или другие серьезные симптомы, то стремена могут назначить и раньше, не дожидаясь трех месяцев.
Если есть такая симптоматика, назначают рентгенографию. Обычно по достижении ребенком трехмесячного возраста. Сейчас очень популярно ультразвуковое исследование суставов. Действительно, метод этот хорош, но, как и многие другие методы, — только в руках хорошего специалиста. Кто-то увидит так, кто-то иначе. А вот рентгеновский снимок беспристрастнее и информативнее. На снимке врач отчетливо увидит соотношение костей, образующих тазобедренные суставы. Как головка центрирована, каков угол наклона «крыши» (в норме — не больше 25 градусов), есть и другие рентгенологические признаки. По снимку уже можно судить о степени выраженности дисплазии. При первой степени соотношение костей не нарушено, а просто есть недоразвитие головок. В норме после 3-4 месяцев у ребенка уже должно начинаться окостенение головок бедренной кости. При дисплазии первой степени головки сформированы, но еще хрящевые. Вторую степень дисплазии диагностируют, когда на рентгеновском снимке виден небольшой разрыв линий. Третья степень — когда головки находятся почти на краю впадины, и четвертая — когда на крыле подвздошной кости. Это называется полным вывихом.
Как правильно носить стремена
Если дисплазия все-таки подтверждается, назначают так называемые стремена Павлика. Это такие тонкие ремешки, удерживающие ножки в нужном положении — разведенными и согнутыми. Обычно их носят до полугода. Потом повторяют рентген. Обычно за это время сустав успевать сформироваться, и на снимке хорошо видно, правильно ли это произошло.
Бывает, что дисплазию обнаруживают позже — после полугода. Тогда уже стремена не помогут, и ребенку назначат отводящий аппарат типа Гневковского. Сейчас есть множество различных вариаций на эту тему. На бедра надеваются специальные колечки, которые фиксируются к пояску. Назначение аппарата — держать ножки разведенными; его назначают минимум на 4-6 месяцев. Потом опять же делают рентген, чтобы посмотреть, как сформировался сустав. Если нормально — постепенно снимают аппарат, и за неделю ребенок приходит в норму.
Но бывает так, что этого времени оказывается мало. Раньше было принято держать ребенка в аппарате до трехлетнего возраста. Сейчас же ждут до двух лет и, если сустав не формируется правильно, предлагают оперативное лечение — иногда пластику крыши сустава, иногда углубление впадины. Стратегию и тактику определит хирург-ортопед.
Обычно в случае со стременами первую неделю стремена не советуют снимать вообще, чтобы ребенок привык. Затем можно снимать каждый вечер минут на двадцать — на период купания и массажа. Но ножки при этом сводить нельзя. Стараться даже в ванночке купать так, чтобы ножки оставались разведенными. Искупали, помассировали ножки и надели стремена.
Даже если в роддоме у ребенка не обнаружили тугого разведения бедер или щелчка, то все равно желательно ежедневно проводить с ним гимнастику на разведение ножек. Перед каждой сменой памперса (6-7 раз в день) по пять минут. Плюс массаж ягодиц, бедер, голеней. И, конечно, широкое пеленание. Тугое стягивание ног пеленкой, широко практикуемое бабками-повитухами, сегодня должно стать историей по причине своей бесполезности, а в случае дисплазии даже небезопасности. Иногда врач — ортопед или педиатр — назначает профилактические дозы кальция и витамина D.
Смотрите также:
- Советы дерматовенеролога о том, как не заболеть на отдыхе →
- Первая менструация: о чем поговорить с дочерью →
- Когда закладывает ушки →
В недавнее советское время дисплазия тазобедренных суставов (дтбс) была заболеванием малоизвестным и недостаточно изученным. Такой диагноз ребенку ставили, когда уже было поздно производить иные манипуляции, кроме хирургической операции. В результате этого пациент часто становился инвалидом на всю оставшуюся жизнь.
Лечить недуг — дисплазия тазобедренного сустава – это дело кропотливое, но, как правило, приносящее положительный результат. Для этого всегда важна профилактика и ранняя диагностика.
На сегодняшний день новорожденных на наличие патологии проверяют еще в родильном доме. Если есть малейшее подозрение на дисплазию, то ребенка следует осмотреть ортопеду. Это особенно важно, ведь лечить недуги тазобедренных суставов (фото) можно только до возраста 12 месяцев.
И то при условии, что лечение будет начато с самого рождения. В этом случае дисплазия будет остаточная, но и этот диагноз, скорее всего, с ребенка снимут.
Причины дисплазии
Предпосылок начала развития заболевания много, но самой яркой из них можно назвать тугое пеленание младенцев. При этом насильно изменяется природное и естественное положение ног ребенка. Если мать не следует такой тактике ухода за новорожденным, то он не будет знать, что такое дисплазия тазобедренного сустава.
Неполноценность проявляется:
- мышечной слабостью;
- чрезмерной подвижностью кости бедра.
Из-за этого уже в первые несколько суток жизни малыша происходит вывих сустава.
Иные причины:
- плохая наследственность и предрасположенность. Дисплазия в 25-30 процентах случаев будет обнаружена, если у родителей ребенка в детстве были такие нарушения или же в сознательном возрасте диагностированы заболевания опорно-двигательного аппарата. Ген, который вызывает слабость в связках и мышцах, передается от матери, причем девочки заболевают в 5 раз чаще, чем мальчики;
- пороки развития эмбриона (нарушение закладки важных органов и тканей ребенка). Зачастую этот процесс наблюдается на фоне неблагоприятных экологических условий, инфекций, токсикоза матери в первом триместре беременности, нехватки витаминов и микроэлементов. Кроме этого, дисплазия тазобедренных суставов может развиться из-за ограниченной подвижности плода в матке, что характерно для недоношенных детей;
- гормональные сбои. Существенная слабость связок и мышц может вызываться чрезмерным продуцированием женских половых гормонов, а в частности, прогестерона на последних сроках беременности. Проблемы, возникающие под влиянием гормонов, могут наблюдаться в 30-40 процентах случаев и характеризуются благоприятным прогнозом уже в первые месяцы терапии. Признаки полностью исчезают после остановки воздействия гормона. Происходит стабилизация суставных соединений и произвольное вправление вывиха;
- проблемы развития опорно-двигательного аппарата. Они могут быть на уровне всего организма, а не только суставов таза и бедер. Как правило, дисплазия тазобедренного сустава сочетается с недоразвитостью позвоночника и миелодисплазией (проблемами спинного мозга).
Чем опасна дисплазия?
Если развитие тазобедренного сустава идет нормально, то абсолютно все его части имеют адекватный размер, форму и работают в верном соотношении:
- костно-хрящевая ткань;
- связочно-капсульный аппарат;
- мышечное окружение.
Нарушение в какой-либо из частей чревато развитием дисплазии тазобедренных суставов.
Норма – это когда сустав состоит из головки бедренной кости, расположенной в вертлужной впадине. Это специальная выемка, повторяющая форму кости. Бедренную головку в середине удерживает круглая связка и капсула.
Вверху же хрящевая пластина лимбус не допускает смещения. Все это должно поддерживаться в четко фиксированном положении при помощи околобедренных мышц благодаря окостенению хрящевой ткани.
Дисплазия тазобедренного сустава – это опасная патология опорно-двигательного аппарата человека. Она, как правило, формируется еще в период внутриутробного развития.
- избыточная растяжимость как капсулы, так и связок;
- возможность слишком больших поворотов ноги в сторону из-за чрезмерной подвижности сустава. Это может быть внешняя и внутренняя деформация (антеторсия);
- утолщение, деформация вертлужной впадины, что сопровождается изменением структуры хряща;
- замедление процессов окостенения и недоразвитость бедренной головки;
- повышение или ослабление тонуса мышц около суставов, нарушение их развития.
Степени дисплазии
Вывих тазобедренного сустава развивается постепенно. Вначале головка бедра понемногу смещается относительно своего обычного расположения, но только на короткий срок. На последнем этапе бедренная кость выходит из вертлужной впадины окончательно и упирается в таз. Поэтому медицина выделяет такие степени дисплазии:
- предвывих (состояние легкой незрелости тазобедренного аппарата). В этом состоянии головка бедра быстро и без препятствий выпадает из своей капсулы и самостоятельно может вправляться обратно (углы: альфа 43-49 градусов и бета 70-77);
- подвывих (второй этап дисплазии). При нем стенки капсулы вместе с круглой связкой растягиваются, а хрящевая пластина выворачивается и теряет свою основную функцию (поддержание). Постепенно головка кости бедра смещается вверх и в сторону (углы больше 43 и 77);
- вывих. Это запущенная стадия нарушения развития сустава. Головка бедра полностью выводится за вертлужную впадину вверх. Капсула и связки при этом растягиваются так, что лимбус оказывается в самом низу. Если имеет место заполнение вертлужной впадины жиром и соединительной тканью, то это существенно препятствует ликвидации вывиха.
Симптомы дисплазии
Если же факторов сразу несколько, то это уже косвенное подтверждение диагноза, который должен быть уточнен еще при помощи рентгенограммы или УЗИ тазобедренных суставов у взрослых и детей.
Ассиметрия кожных складок
Дисплазия тазобедренных суставов проявляется именно этим симптомом максимально часто. Следует понимать, что он не всегда точный и информативный.
Норма при максимальном сведении нижних конечностей с внутренней стороны бедра – 3 кожные складки, причем располагаются они симметрично. В противном случае это становится свидетельством заболевания.
Соскальзывание или симптом щелчка
Щелчки – наиболее информативные признаки дисплазии. Они происходят при неустойчивости суставного аппарата у младенца. В некоторых случаях при выпадении сустава из вертлужной впадины он и создает характерный звук, который можно без труда услышать при нажатии. Такое же явление наблюдается при вправлении сустава бедра обратно. Этот симптом характерный показатель еще и заболевания дисплазия плечевого сустава. Однако он может полностью исчезнуть уже спустя 7-10 дней после рождения ребенка.
Ограниченное движение и болевые ощущения
Если развитие сустава соответствует нормам, то согнутые в коленях нижние конечности без особых усилий можно развести по сторонам на 90 градусов. При заболевании амплитуда движения ног заметно сокращается, а при применении силы возникает болевой синдром. Этот признак может полностью исчезнуть спустя 7 дней после рождения малыша, но всегда даст о себе знать спустя 3 месяца.
Разная длина ног
Если наблюдается высокий вывих бедра со смещением, то при ногах, согнутых в коленях, со стопами на поверхности стола могут быть выявлены признаки явной или легкой асимметрии.
Ротация бедра наружу
В начале недуга может быть выявлена наружная ротация бедренной кости. Это происходит достаточно редко и диагностируется уже при вывихе. Признак характеризуется излишним поворотом конечности наружу, что визуально определяется по расположению стопы.
Такая ротация может быть и у полностью здорового ребенка, причем это норма. Связано такое явление с индивидуальной особенностью организма, однако чаще встречается врожденный вывих тазобедренного сустава.
Как выявить?
Существует сразу несколько диагностических методов, направленных на выявление дисплазии тазобедренных суставов. Они имеют как свои очевидные преимущества, так и недостатки. Для постановки адекватного диагноза следует применять комплексное обследование организма.
Диагностика вероятных пороков развития обязательное исследование сразу же после рождения ребенка.
Способы диагностики:
- визуальный осмотр. Это самый простой и доступный способ, но при этом весьма информативный. В его ходе можно узнать, есть ли врожденная дисплазия левого или правого бедра. Этот метод поможет обнаружить косвенные факторы, предусматривающие дальнейшее обследование;
- ультразвуковое исследование (УЗИ). Самый безопасный метод диагностики, который также доступен сразу с момента рождения малыша. Он позволяет увидеть степень зрелости вертлужной впадины, текущее состояние хряща, головки бедра, ее расположение в движении и покое;
- рентгенограмма. Несмотря на максимальную информативность, рентген имеет сразу 2 важных недостатка: его нельзя производить до возраста ребенка 7 месяцев и на снимках будет отсутствовать хрящевая ткань (это норма), которая преобладает у маленьких детей.
Профилактика дисплазии тазобедренных суставов
Меры профилактики обычно сведены к ликвидации провоцирующих факторов. Они могут значительно усиливаться при наследственном отягощении. Поэтому при малейшем подозрении на наличие заболевания следует обратиться к педиатру и травматологу. Это позволит не потерять время и получить высокий шанс на излечение. Профилактика заболевания будет зависеть от времени жизни:
- внутриутробный период. Требуется максимально убрать пагубные факторы, особенно в первом триместре беременности, ведь именно в этот период происходит закладка всех жизненно важных органов и тканей;
- неонатальный период (до 12 месяцев). Производят осмотр и коррекцию в особо критические периоды жизни ребенка: при рождении, в 1, 3, 6, 12 месяцев. Необходимо исключать пеленание и не допускать развития коксартроза (дегенеративного заболевания). Норма в этом случае – производить регулярное диспансерное наблюдение.
Последствия дисплазии
Чрезмерная эластичность связок и высокая подвижность суставов становятся причиной необычной гибкости пациента и его пластичности. Во взрослом возрасте человек может даже не догадываться о наличии у него заболевания дисплазия тазобедренных суставов пока состояние не становится особо критичным. Диагноз в таких случаях подтверждают при помощи УЗИ или рентгена.
- неоартроза;
- диспластического коксартроза.
Последствия отягощения заболевания необратимы.
Неоартроз
Заболевание, при котором происходит образование нового сустава в тазовой костной ткани. Причем при этом формируется новая впадина, а вертлужная постепенно зарастает.
Диспластический коксартроз
Недуг является продолжением дисплазии под действием критических факторов:
- сниженная двигательная активность;
- беременность.
Он характеризуется острым начальным этапом с существенным ограничением движений, болями, переменой походки. Часто диспластический коксартроз перетекает в патологическую установку суставов при сгибании (анкилоз).
Как вылечить?
Врожденная дисплазия тазобедренного сустава – это причина обратиться к ревматологу или врачу-ортопеду. Ранние стадии (легкой формы) дисплазии тазобедренных суставов можно лечить консервативным путем. На сегодняшний день это норма терапии. К таким относят:
- так называемое широкое пеленание;
- специальные ортопедические приспособления;
- лечебную физкультуру;
- массаж;
- физпроцедуры.
Если недуг запущен, то лечить его придется при помощи хирургического вмешательства. Это поможет качественно восстановить все функции суставов бедра и таза. Медики могут прибегнуть к эндопротезированию, но это вопрос более запущенной стадии.
Если у вас годам к сорока вдруг начал болеть тазобедренный сустав, да так, что без палочки ни шагу, а врачи поставили диагноз «коксартроз», дела ваши, скажем прямо, невеселы. Консервативное лечение в этом случае не всегда успешно, а оперативное не всегда доступно. А ведь в большинстве случаев эту ситуацию можно было бы предотвратить еще в раннем детстве. Дисплазия тазобедренных суставов, очень распространена среди грудных деток. Если ее оставить без внимания, через пару десятков лет может привести к инвалидности. Не потому ли для всех грудничков обязательной является консультация ортопеда? И хотя, по мнению специалистов детской клиники Института ортопедии и травматологии, 60-70 процентов дисплазий проходят сами по себе, многие врачи откровенно перестраховываются, назначая деткам либо стремена, либо отводящие аппараты. У родителей, как правило, это вызывает много вопросов, ведь ребенку неудобно. Так стоит ли овчинка выделки?
Слово дисплазия означает «врожденное недоразвитие». Дисплазия тазобедренного сустава подразумевает врожденное недоразвитие элементов, составляющих тазобедренный сустав, как со стороны тазовых костей, так и со стороны бедренной кости.
Обыный показатель, когда на тысячу рожденных врачи наблюдают до 16 случаев дисплазии, а врожденных вывихов и того меньше — четыре на тысячу .Почему же врачи почти всем деткам назначают стремена?
В медицине это называется гипердиагностика. Многие врачи предпочитают перестраховаться, чтобы позже их не обвинили в том, что у ребенка что-то не так срослось.
Причины недоразвития тазобедренных суставов
Первая и основная — порок первичного зачатия. То есть во время зачатия программа развития у ребенка закладывается так, что к моменту рождения сустав не успевает сформироваться. Еще одна причина — наследственность, когда мама или бабушка ребенка имели дисплазию. Иногда причиной дисплазии может стать внутриутробное положение ребенка, чаще всего — ягодичное предлежание, реже — поперечное.
В этом случае обязательно нужно надевать отводящий аппарат на несколько месяцев. Все это время ножки ребенка фиксированы в позиции, необходимой для того, чтобы головки суставов, впадина и «крыша» сформировались там, где нужно. Если этого не сделать, то в дальнейшем головка бедренной кости будет давить на кость не в том месте, деформируя ее. С годами эта патология может проявить себя болями, неустойчивостью. Самое неприятное следствие — коксартроз (артроз тазобедренного сустава). Поэтому дисплазию лучше диагностировать пораньше. Если опоздать, то может понадобиться операция, во время которой врач установит нужный наклон головки и развернет верхний край бедра, чтобы центрировать головку во впадину. Иногда даже изменяют наклон «крыши» сустава.
Как обнаружить дисплазию самостоятельно
В группе риска дети, которые родились с ягодичным предлежанием. Главный клинический признак — недостаточное или даже тугое разведение бедер. Второй признак — асимметрия складочек на бедре, перекос ягодичных складок. У девочек при выпрямленных и сведенных ножках может наблюдаться перекос половой щели в какую-то сторону. При вывихе при разведении ножек можно услышать характерный щелчок — врачи называют это симптомом вправления и вывихивания. Если вывих односторонний, одна ножка может быть короче другой.
Еще в роддоме деток должны проверять на предмет разведения бедер. Если есть хоть малейшие подозрения, можно обойтись легким вариантом лечения. Это — офилактические штанишки (клиновидная подушка, поддерживающая ножки в состоянии разведения), лечебная гимнастика на разведение бедер, массаж поясницы, бедер, голени. Периодически — ванночки с морской солью, хвойные Но если еще в роддоме у ребенка наблюдаются симптом щелчка или другие серьезные симптомы, то стремена могут назначить и раньше, не дожидаясь трех месяцев.
Если есть такая симптоматика, назначают рентгенографию. Обычно по достижении ребенком трехмесячного возраста. Сейчас очень популярно ультразвуковое исследование суставов. Действительно, метод этот хорош, но, как и многие другие методы, — только в руках хорошего специалиста. Кто-то увидит так, кто-то иначе. А вот рентгеновский снимок беспристрастнее и информативнее. На снимке врач отчетливо увидит соотношение костей, образующих тазобедренные суставы. Как головка центрирована, каков угол наклона «крыши» (в норме — не больше 25 градусов), есть и другие рентгенологические признаки. По снимку уже можно судить о степени выраженности дисплазии. При первой степени соотношение костей не нарушено, а просто есть недоразвитие головок. В норме после 3-4 месяцев у ребенка уже должно начинаться окостенение головок бедренной кости. При дисплазии первой степени головки сформированы, но еще хрящевые. Вторую степень дисплазии диагностируют, когда на рентгеновском снимке виден небольшой разрыв линий. Третья степень — когда головки находятся почти на краю впадины, и четвертая — когда на крыле подвздошной кости. Это называется полным вывихом.
Как правильно носить стремена
Если дисплазия все-таки подтверждается, назначают так называемые стремена Павлика. Это такие тонкие ремешки, удерживающие ножки в нужном положении — разведенными и согнутыми. Обычно их носят до полугода. Потом повторяют рентген. Обычно за это время сустав успевать сформироваться, и на снимке хорошо видно, правильно ли это произошло.
Бывает, что дисплазию обнаруживают позже — после полугода. Тогда уже стремена не помогут, и ребенку назначат отводящий аппарат типа Гневковского. Сейчас есть множество различных вариаций на эту тему. На бедра надеваются специальные колечки, которые фиксируются к пояску. Назначение аппарата — держать ножки разведенными; его назначают минимум на 4-6 месяцев. Потом опять же делают рентген, чтобы посмотреть, как сформировался сустав. Если нормально — постепенно снимают аппарат, и за неделю ребенок приходит в норму.
Но бывает так, что этого времени оказывается мало. Раньше было принято держать ребенка в аппарате до трехлетнего возраста. Сейчас же ждут до двух лет и, если сустав не формируется правильно, предлагают оперативное лечение — иногда пластику крыши сустава, иногда углубление впадины. Стратегию и тактику определит хирург-ортопед.
Обычно в случае со стременами первую неделю стремена не советуют снимать вообще, чтобы ребенок привык. Затем можно снимать каждый вечер минут на двадцать — на период купания и массажа. Но ножки при этом сводить нельзя. Стараться даже в ванночке купать так, чтобы ножки оставались разведенными. Искупали, помассировали ножки и надели стремена.
Даже если в роддоме у ребенка не обнаружили тугого разведения бедер или щелчка, то все равно желательно ежедневно проводить с ним гимнастику на разведение ножек. Перед каждой сменой памперса (6-7 раз в день) по пять минут. Плюс массаж ягодиц, бедер, голеней. И, конечно, широкое пеленание. Тугое стягивание ног пеленкой, широко практикуемое бабками-повитухами, сегодня должно стать историей по причине своей бесполезности, а в случае дисплазии даже небезопасности. Иногда врач — ортопед или педиатр — назначает профилактические дозы кальция и витамина D.
Смотрите также:
- Советы дерматовенеролога о том, как не заболеть на отдыхе →
- Первая менструация: о чем поговорить с дочерью →
- Когда закладывает ушки →
| Видео (кликните для воспроизведения). |
Источники:
- Царфис, П. Г. Лечение ревматизма и болезней суставов / П. Г. Царфис. — М. : Медицина, 2014. — 336 c.
Позвольте представиться на нашем портале. Я Алексей Вдовин. Я уже более 8 лет работаю травматологом. В настоящее время являюсь профессионалом в своей области, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны для того чтобы донести как можно доступнее всю нужную информацию. Однако чтобы применить все, описанное на сайте всегда необходима обязательная консультация у специалистов.