Содержание
- 1 Причины
- 2 Классификация урогенного реактивного артрита
- 3 Как проявляется болезнь Рейтера?
- 4 Системные проявления болезни Рейтера
- 5 Как выявить урогенный реактивный артрит?
- 6 Лечение болезни Рейтера
- 7 Причины, провоцирующие заболевание
- 8 Классификация реактивного урогенного артрита
- 9 Симптомы проявления болезни Рейтера
- 10 Клинические симптомы болезни Рейтера
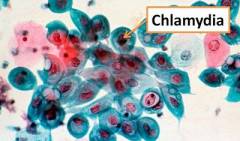
Хламидийный артрит – это острое аутоиммунное поражение периферических суставов, возникающее после инфицирования пациента Clamidia trachomatis. Урогенный артрит входит в триаду болезни Рейтера (или синдром Фиссенже-Леруа-Рейтера) – сочетанное поражение мочеполовых органов в форме неспецифического уретропростатита, воспаления глаз и суставов.
Заболевание чаще встречается у мужчин и женщин сексуально активного возраста (20-40 лет), хотя описаны случаи у детей, подростков, пожилых людей.
Помимо хламидий заболевание могут вызывать:
- уреаплазмы;
- микоплазмы;
- клостридии;
- боррелии;
- стрептококки;
- кишечная инфекция (кишечная палочка, сальмонелла, иерсиния, шигелла);
- некоторые вирусы.
Причины
Наша иммунная система порой путает собственные клетки организма с патогенными микроорганизмами. В данном случае рецепторы на оболочке хламидий и на суставных поверхностях костей очень схожи. Микроорганизмы играют роль пускового механизма заболевания, поэтому при некоторых условиях (тимома, избыточная функция иммунитета) иммунные клетки могут запутаться, и возникает аутоиммунный процесс. Антитела взаимодействуют с антигенами, образуются циркулирующие иммунные комплексы, повреждающие собственные ткани.
Обычно артрит наблюдается у 4% больных хламидиозом. Даже если пациент полностью излечится от хламидий, у него исчезнут урогенитальные проявления болезни, а вот артрит без специального лечения будет процветать.
В развитии заболевания можно выделить 2 последовательные стадии:
- инфекционно-токсическая – клинически проявляется уретритом, характеризуется знакомством иммунных клеток с хламидиями;
- аутоиммунная – происходит образование аутоантител, которые повреждают синовиальную оболочку сустава.
Классификация урогенного реактивного артрита
По течению:
- острая – активная фаза заболевания длится до 3х месяцев;
- затяжная – до 1 года;
- хроническая – свыше 1 года;
- рецидивирующая – атаки иммунной системы возникают каждые полгода.
По степени активности:
- низкая;
- средняя;
- высокая;
- ремиссия.
По степени функциональной недостаточности суставов (ФНС):
- профессиональная способность сохранена;
- профессиональная способность нарушена;
- профессиональная способность утрачена.
Как проявляется болезнь Рейтера?
- коленные;
- голеностопные;
- мелкие суставы кистей рук и стоп;
- плечевые;
- височно-нижнечелюстные.
Для мелких суставов характерно развитие дактилита («сосискообразная» дефигурация пальца).
Урогенный артрит обычно начинается остро, сустав быстро опухает, увеличивается в размерах, кожа над ним гиперемирована. Состояние больного прогрессивно ухудшается, возникает лихорадка, озноб, общая слабость, ухудшение аппетит, повышенная утомляемость.
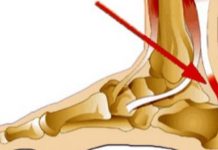
Мышцы, окружающие сустав, уменьшаются в объеме, вплоть до полной атрофии. Помимо мышечной массы в патологический процесс вовлекаются: суставная сумка (бурситы), сухожилия (тендиниты), мышечные фасции (фасциты), надкостница (периоститы). Со временем у больных затрудняется походка, появляется хромота, плоскостопие. В части случаев пациенты жалуются на «пяточные шпоры» (энтезит).
Системные проявления болезни Рейтера
Уретрит возникает обычно через 7-30 дней после половой связи. Он протекает мало- или бессимптомно, чаще всего у больных нет резей при мочеиспускании или обильных выделений. Пациентов может ничего не беспокоить, изредка возникают скудные слизистые или слизисто-гнойные выделения из мочеиспускательного канала, зуд, позывы к мочеиспусканию, гиперемия вокруг наружного отверстия мочеиспускательного канала.
Острый цистит, пиелонефрит, простатит возникают в 30% случаев. Проявляются они дизурическими расстройствами (жжение при мочеиспускании, частые позывы помочиться), появлением в моче белых клеток крови (лейкоцитурия), белка (протеинурия), небольшого количества крови (микрогематурия).
Поражение кожных покровов и слизистых проявляется в форме безболезненных эрозий и язвочек (афтозный стоматит), кератодермии (появление бляшек на коже, сходных с псориатическими), дистрофии ногтей, баланита и баланопостита (воспаление головки полового члена и крайней плоти).
Изменения со стороны глаз включают в себя конъюнктивиты, эписклериты, увеиты, иридоциклиты.
Поражение нервной системы вызывает радикулиты, периферические полинейропатии, энцефалопатию.
Как выявить урогенный реактивный артрит?
| Общий анализ крови | — лейкоцитоз (повышение количества лейкоцитов) со сдвигом лейкоцитарной формулы влево; — тромбоцитоз (увеличение тромбоцитов); — повышение СОЭ; — анемия (уменьшение числа эритроцитов) |
| Общий анализ мочи | — повышение плотности мочи; — протеинурия (появление в ней белка); — лейкоцитурия (выделение лейкоцитов); — микрогематурия (выделение эритроцитов) |
| Биохимический анализ крови | Появление белков острой фазы воспаления (С-реактивный белок, серомукоида, сиаловых кислот), отсутствие ревматоидного фактора, повышение уровня α2-глобулинов |
| Микроскопическое исследование синовиальной жидкости | — низкая вязкость; — жидкость мутная; — плохое образование муцинового сгустка; — увеличение числа лейкоцитов (более 7 тысяч/мм3), 70% из них — нейтрофилы; — повышение содержания белка; — бактерии или их остатки не обнаруживаются |
| Мазок из уретры или шейки матки | Обнаружение Clamidia trachomatis |
| Серологические методы (реакция прямой и непрямой гемагглютинации, иммунофлюоресценции) | Обнаружение антител (Ig G, Ig M) в крови и синовиальной жидкости к Clamidia trachomatis |
| ПЦР | В крови и синовиальной жидкости обнаруживают ДНК и РНК микроорганизмов |
| Рентгенография сустава | Сужение межсуставной щели, появление остеофитов, уменьшение плотности кости (околосуставной остеопороз), эрозивно-деструктивные изменения |
| Магнитно-резонансная томография, компьютерная томография | Методы более информативны, чем рентгенография, показывают состояние околосуставных мягких тканей и костей |
| Артроскопия | Суть исследования заключается в введении в полость сустава специального эндоскопа, позволяющего собственными глазами увидеть изменения суставных оболочек и выполнить их биопсию. |
| Исследование генов больного | Обнаружение антигена гистосовместимости системы HLA-B27 (у 80% больных) |
Лечение болезни Рейтера
Антибактериальное лечение:
- макролиды 2-3 поколений – «Азитромицин» – 1г в первый день, затем по 0,5 г 1р/сутки в течение недели;
- тетрациклины – «Доксициклина гидрохлорид» – по 100 мг 3р/сутки;
- фторхинолоны 2-3 поколений – «Левофлоксацин» – по 400 мг 2р/сутки или «Офлоксацин» – по 200 мг 3р/сутки или «Ципрофлоксацин» – по 500 мг 2р/сутки 5-7 дней.
Не рекомендуется применять пенициллины («Аугментин», «Оспамокс») и цефалоспорины («Цефтриаксон», «Цефепим», «Цефазолин»), так как они могут вызывать формирование устойчивости у хламидий.
Противовоспалительные препараты (НПВС) используются для уменьшения воспалительного процесса. К основным представителям данной группы относятся: диклофенак натрия («Ортофен», «Наклофен»), нимесулид («Нимесил», «Найз»), ибупрофен («Ибупром», «Нурофен»), пироксикам («Ревмоксикам»), целекоксиб («Целебрекс»).
Эти препараты можно использовать для наружного применения (в виде мазей, гелей), инъекций (внутримышечно и внутрисуставно), приема внутрь (таблетки, порошки, драже) или ректально (ректальные свечи).
При хроническом течении рекомендуют применять гормоны коры надпочечников («Преднизолон», «Дипроспан», «Кеналог»), цитостатики («Метотрексат», «Фторафур»), салапроизводные («Сульфасалазин»).
Лечение поражений кожи проводят мазями с глюкокортикостероидами (гидрокортизоновая мазь, «Элоком»). При эрозивных процессах во рту используют полоскания с раствором фурацилина, марганцовокислого калия, натрия гидрокарбоната, отваром ромашки.
Современные исследования изучают роль биологических агентов (специально выведенных с помощью генной инженерии микроорганизмы) для лечения запущенных случаев урогенного реактивного артрита. К ним относятся ингибиторы ФНО-α («Инфликсимаб», «Этанерцепт», «Анакинра»).
Синдром Рейтера. Чем опасны «случайные связи»
Хламидийный артрит (урогенный) – это острое инфекционное поражение суставов периферии. Проявляется после заражения больного бактериями Clamidia trachomatis. Это заболевание принадлежит к триаде болезни Рейтера (синдром Фиссенже-Леруа-Рейтера) и сочетает в себе воспаления суставов, глаз и мочеполовых органов в виде уретропростатита.
Пробудить хламидийный тип артрита могут не только Clamidia trachomatis, но и множество других бактерий вызывающих такие симптомы:
- клостридии;
- уреаплазмы;
- стрептококки;
- микоплазмы;
- боррелии;
- различные кишечные инфекции (сальмонелла, кишечная палочка, шигелла, иерсиния);
- вирусные заболевания.
Причины, провоцирующие заболевание
При урогенном артрите хламидии не проникают в сустав. Этот недуг относится к разряду «стерильных» и не допускает попадания вируса в суставную полость. Причиной патологии являются другие факторы.
Может произойти сбой в иммунной системе человека, при котором перепутываются патогенные микроорганизмы и собственные клетки.
В таких условиях антитела в совокупности с антигенами образуют циркулирующий иммунный комплекс, наносящий повреждения собственным суставным тканям.
Симптомы артрита наблюдаются у 4% больных хламидиозом.
Важно! Даже, несмотря на полное излечение от хламидий (исчезновение урогенитальных признаков недуга), артрит без специального комплексного лечения не исчезнет, а будет развиваться дальше.
Развивающийся хламидийный артрит разделяют на 2 этапа:
- инфекционно-токсический – при нем иммунные клетки «знакомятся» с хламидиями, в клиническом плане у больного появляется уретрит;
- аутоиммунный этап – в организме образуются аутоантитела, повреждающие синовиальную оболочку сочленения.
Классификация реактивного урогенного артрита
В развитии урогенного артрита можно выделить несколько его особенностей.
Этапы активности:
- низкая;
- средняя;
- высокая;
- этап ослабления (ремиссия).
Особенности течения:
- острая фаза – повышенная активность недуга длится до 3-х месяцев;
- затяжная фаза – продолжительность около 1-го года;
- хроническая – длится более 1-го года;
- рецидивирующая фаза – каждые полгода наблюдаются атаки иммунной системы.
Различия в степенях ФСН (функциональная недостаточность суставов):
- способность функционирования сохранена;
- нарушенная функциональная способность;
- функциональная способность потеряна.
Симптомы проявления болезни Рейтера
Хламидийный артрит является главным атрибутом болезни Рейтера. Он возникает в течение 1-3 месяцев после начала уретрита. Наиболее часто такой вид артрита поражает несколько сочленений:
- мелкие суставы стоп и кистей рук;
- коленные суставы;
- височно-нижнечелюстные;
- плечевые;
- голеностопные суставы.
Обычно в зону поражения попадает один сустав (моноартрит), иногда может быть два (олигоартрит) пострадавших сочленения. При полном игнорировании признаков болезни и несвоевременном лечении эти виды могут поразить сразу несколько суставов (полиартрит). Классическим является ассиметричное воспаление (одностороннее).
В мелких суставах, например кистях рук, может развиться дактилит. Такое воспаление повлечет за собой деформацию пальцев (по форме они станут напоминать сосиски).
Урогенный артрит вначале протекает в острой форме. Быстро проявляются его основные симптомы – сустав быстро опухает и увеличивается в размерах, кожа над ним воспаляется (гиперемирована). Общее самочувствие пациента постепенно ухудшается, возникает озноб, лихорадка, пропадает аппетит, наступает слабость и повышенная утомляемость.
Воспалительный процесс, возникающий в позвонках (спондилит), проявляется в 40% случаев. Основными клиническими признаками его наличия являются боли в спине, как при физических нагрузках, так и в состоянии покоя.
Последствиями этих заболеваний может стать полная атрофия мышц, окружающих сустав, вследствие уменьшения объема мышечной ткани.
Кроме потери мышечной массы, патологический процесс поражает суставные сумки, что вызывает бурситы; сухожилия – тендиниты; фасциты; надкостницы – периоститы.
Клинические симптомы болезни Рейтера
В течение 7-30 дней после полового контакта возникает уретрит. Симптомы его определяются плохо или отсутствуют совсем.
- небольшие слизистые или слизисто-гнойные выделения из мочеиспускательного канала;
- частые позывы к мочеиспусканию;
- зуд и кожные воспаления вокруг наружного отверстия уретры.
В 30% случаев у больных развиваются простатит, пиелонефрит или острый цистит. Патологии проявляются в дизурических расстройствах:
- частые позывы к мочеиспусканию;
- жжении в мочевом канале;
- в моче появляются белые кровяные тельца (лейкоцитурия), белковые клетки (протеинурия) и наблюдается наличие небольшого количества крови (микрогематурия).
Наружные симптомы синдрома Рейтера проявляются в виде безболезненных язвочек и эрозий (афтозный стоматит) на кожных покровах и слизистых. Еще может появиться дистрофия ногтей, кератодермия (бляшки на коже, похожие на псориатические), баланопостит и баланит (воспаление крайней плоти и головки полового члена).
Терапевтические меры для лечения болезни Рейтера
В состав антибактериальной терапии входят:
- тетрациклины по 100 мг 3р в сутки (Доксициклина гидрохлорид);
- макролиды 2-3 поколений в первый день 1г, далее по 0,5 г 1р в сутки в течение недели (Азитромицин);
- фторхинолоны 2-3 поколений по 400 мг 2р в сутки (Левофлоксацин) или по 200 мг 3р в сутки (Офлоксацин) или по 500 мг 2р в сутки в течение недели (Ципрофлоксацин).
Принятие различных препаратов на основе пенициллина и цефалоспорины нежелательно, поскольку они формируют устойчивость хламидий (Аугментин, Цефтриаксон, Оспамокс, Цефазолин, Цефепим).
Для снижения воспалительных процессов применяются препараты НПВС. Основными в этой группе средств являются нимесулид (Нимесил, Найз), пироксикам (Ревмоксикам), диклофенак натрия (Наклофен, Ортофен), целекоксиб (Целебрекс), ибупрофен (Нурофен, Ибупром).
Когда заболевание перешло в хроническую стадию доктора советуют применять гормоны коры надпочечников, в частности Дипроспан, Преднизолон, Кеналог. Одновременно с этим действенными будут цитостатики и салапроизводные препараты (Фторафур, Сульфасалазин, Метотрексат).
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Под
реактивным артритом понимают специфическое поражение суставов, которое стало следствием перенесенной
инфекции
. Несмотря на то, что механизм воспаления суставов схож при всех реактивных артритах, микроорганизмов, способных запустить патологический процесс, существует много. В некоторых случаях характерные комплексы симптомов выносят в отдельную патологию. Так, например, реактивный артрит после
хламидиоза
, сопровождаемый поражением глаз, называется
синдромом Рейтера .
кишечных инфекций
[3]и в 0,8% случаев после перенесенной мочеполовой инфекции. Болезнь поражает в основном людей в возрасте от 20 до 40 лет. Мужчины по данным различных исследований заболевают примерно в 10 – 15 раз чаще, чем женщины (
особенно большая разница в распространенности при синдроме Рейтера
). Также замечено неравномерное распределение заболеваемости в зависимости от географического расположения. Это объясняется различной распространенностью инфекций, способных вызвать реактивные артриты.
Определенную предрасположенность к развитию реактивных артритов и синдрома Рейтера имеют представители некоторых народов. Это объясняется генетическими факторами. Антигенами, повышающими вероятность появления данной патологии, обладает почти 20% населения скандинавских стран, приблизительно 4% населения стран северной Африки, всего 0,5 – 2% японцев. В Европе, в среднем, распространенность этих антигенов составляет 5 – 8%.
Причины реактивного артрита
Реактивный артрит является воспалительным процессом, который вызван активностью собственной иммунной системы организма. Поражение суставов объясняется воздействием антител, которые атакуют клетки соединительной ткани. Эти антитела отсутствуют в здоровом организме, однако появляются в результате инфекционных заболеваний. Существует ряд инфекций, при которых риск развития реактивного артрита особенно велик.
Связь между инфекцией и клетками объясняется тем, что в строении бактерий и клеток организма есть схожие по строению
белки
(
данное явление называется также молекулярной мимикрией
).
Иммунитет
по данным белкам распознает возбудителя болезни и атакует его. Клетки же суставов оказываются атакованными по ошибке из-за сходств структурных белков. Определенную роль при этом играет и генетический фактор. На сегодняшний день однозначно установлено, что наличие специфических генов повышает риск развития артрита после инфекции.
При синдроме Рейтера пораженными оказываются не только суставы, но и слизистая оболочка глаз. При классическом течении присутствуют также признаки хронической мочеполовой инфекции. Механизм развития воспаления при синдроме Рейтера такой же, как и при других реактивных артритах. Поскольку иммунной системе необходимо время, чтобы распознать болезнь и образовать специфические антитела, поражение суставов наступает через некоторое время после дебюта инфекционного заболевания. Обычно этот срок составляет от 2 недель до 2 месяцев.
Чаще всего реактивные артриты развиваются после следующих инфекционных заболеваний:
- хламидиоз;
- другие мочеполовые инфекции;
- кишечные инфекции;
- дыхательные инфекции;
- другие инфекционные болезни.
Хламидиоз Хламидии представляют собой бактерии шарообразной формы, важным звеном жизненного цикла которых является обязательное внутриклеточное паразитирование. Вне клетки их жизнь практически невозможна. Из–за большого сходства в жизненном цикле с вирусами хламидии долгое время относили к данному классу. В настоящее время они относятся к семейству Chlamydiaceae, которое включает один род Chlamydia. Род, в свою очередь, включает три вида, которые являются патогенными для человека и некоторых животных.
Наиболее распространенными видами хламидий являются :
- C. psittaci;
- C. pneumoniae;
- C. trachomatis.
Последний вид имеет наибольшее значение в развитии синдрома Рейтера. Именно он является возбудителем урогенитального хламидиоза более чем в 90% случаев. Причиной запуска аутоиммунного процесса являются антигены – особые белки, присутствующие в строении хламидий.
Наиболее важными антигенами хламидий являются:
- термостабильный антиген;
- термолабильный антиген.
Данные антигены являются визитной карточкой бактерии. Благодаря им можно определить вид и подтип возбудителя. Антигены стимулируют выработку антител, на поиск которых направлены серологические исследования.
а именно – синдрома Рейтера
).
Другие мочеполовые инфекции
Помимо хламидий в редких случаях заболевание может быть спровоцировано уреаплазменной или микоплазменной инфекцией. Эти микроорганизмы также являются носителями антигенов, способных запустить патологическую цепочку, ведущую к развитию реактивных артритов. В отличие от хламидиоза в случае
микоплазмоза
редко поражается слизистая оболочка глаз. Таким образом, речь идет о поражении только суставов.
В группу микоплазм, способных вызвать реактивный артрит, входят:
- M. Genitalium;
- M. Hominis;
- M. Fermentans;
- Ureaplasma urealyticum.
Кишечные инфекции
Реактивные артриты могут возникать также после определенных кишечных инфекций. Возбудителями в данном случае будут бактерии, паразитирующие в пищеварительном тракте. Они попадают в организм преимущественно с пищей и водой, так как могут длительное время выживать вне организма. В строении этих бактерий также присутствуют антигены, способные запустить аутоиммунную реакцию.
К развитию реактивного артрита могут привести следующие кишечные инфекции:
- сальмонеллез;
- дизентерия (возбудитель – бактерии из рода Shigella);
- иерсиниоз.
Типичного для синдрома Рейтера поражения глаз после этих инфекций, как правило, не наблюдается. Данные микроорганизмы способны сохраняться в организме длительное время, поддерживая воспалительный процесс в суставах. В связи с этим необходима тщательная диагностика и полноценное лечение инфекции, чтобы достичь выздоровления.
Дыхательные инфекции
В медицинской практике встречаются случаи развития реактивного артрита после респираторных (
дыхательных
) инфекций. Чаще всего, это определенные виды
гриппа
или другие вирусные заболевания. В общей структуре реактивных артритов на долю респираторных инфекций приходится не более 5 – 10% случаев. Белки в составе вирусов редко имеют большое сходство с клетками организма. Как правило, для развития артрита необходимо наличие и врожденной генетической предрасположенности.
Другие инфекционные болезни
В редких случаях реактивные артриты могут развиться после вирусных
гепатитов
, при
ВИЧ
или других вирусных или бактериальных инфекциях. Механизм развития воспаления при этом остается таким же, как и при вышеперечисленных инфекциях. Важнейшей особенностью является то, что собственно микроорганизмы при реактивных артритах никогда не обнаруживаются в суставах. Поражение соединительной ткани происходит исключительно антителами. Многие врачи спешат с постановкой диагноза, из-за чего определяют реактивный артрит, не исключив обычного септического поражения (
когда сам микроб попадает с током крови в сустав и вызывает воспаление
).
Отдельно рассматривают реактивные артриты, развившиеся после
вакцинации
у детей. Они являются редким осложнением, которое наблюдается не более чем в 0,2 – 0,5% случаев. Поражение суставов в этих случаях вызвано введением в организм микробных агентов, которые запускают аутоиммунную реакцию. Первые симптомы болезни возникают в течение месяца после вакцинации. Наряду с поражением суставов обычно отмечают умеренное повышение
температуры
, общее беспокойство,
плохой аппетит
Реактивные артриты в редких случаях развиваются после применения вакцин против следующих инфекций:
- корь;
- краснуха;
- дифтерия;
- коклюш;
- эпидемический паротит;
- туберкулез;
- вирусные гепатиты.
Вакцинация взрослых по особым показаниям также может запустить аутоиммунный процесс. У взрослых артрит будет протекать несколько тяжелее и потребует отдельного курса лечения.
Помимо инфекционных агентов определенную роль в развитии реактивных артритов и синдрома Рейтера играют генетические факторы. В первую очередь, это особый антиген HLA-B27. Это белок, расположенный на поверхности клеток, который предрасполагает к развитию аутоиммунного поражения суставов. При наличии этого антигена шанс, что инфекционный процесс осложнится реактивным артритом, повышается в 5 – 10 раз. Кроме того, болезнь в этих случаях будет тяжелее протекать и хуже реагировать на лечение. Предполагается, что существуют и другие врожденные генетические факторы, которые могут предрасполагать к развитию реактивных артритов.
Симптомы реактивного артрита
Первые симптомы реактивного артрита обычно появляются через 2 – 10 недель после начала инфекционного заболевания. За это время иммунная система распознает чужеродные антигены и вырабатывает к ним достаточное количество антител. Антитела начинают атаковать не только инфекцию, но и собственные клетки организма, что и ведет к появлению первых симптомов.
В некоторых случаях реактивный артрит может развиться и параллельно с инфекционным заболеванием. Это случается, если организм пациента уже входил в контакт с данной инфекцией ранее. Например, если пациент в прошлом перенес хламидиоз, его организм сохранил клеточную память. Тогда при повторном попадании хламидий в организм антитела выработаются быстрее, и артрит разовьется параллельно с мочеполовой инфекцией.
Симптомы при реактивных артритах можно условно разделить на следующие группы:
- общие симптомы;
- симптомы сопутствующих инфекций;
- суставные проявления;
- симптомы при синдроме Рейтера;
- кожные симптомы;
- специфические поражения других органов.
Общие симптомы Общие симптомы – это проявления реактивного артрита, которые не относятся конкретно к какой-либо системе, а затрагивают весь организм в целом. В первую очередь, к ним относят повышение температуры тела. Температура повышена постоянно, без выраженных перепадов в течение суток. В то же время показатели редко превышают 38 градусов. Кроме повышения температуры могут наблюдаться выраженное похудение, слабость мышц, нарушения сна.
Симптомы сопутствующих инфекций
Как уже объяснялось выше, реактивные артриты развиваются после перенесенных инфекционных заболеваний. Некоторые из них на момент поражения суставов уже проходят, но некоторые – приобретают хроническое течение. В таких случаях помимо симптомов собственно артрита у пациента будут наблюдаться умеренные симптомы инфекционных заболеваний. Они предопределяются местоположением первичного очага инфекции в организме.
Параллельно с поражением суставов могут наблюдаться признаки следующих типов инфекции:
- Мочеполовые инфекции. Признаками мочеполовой инфекции является покраснение отверстия мочеиспускательного канала (у мужчин), жжение при мочеиспускании, частые позывы на мочеиспускание. У женщин при хроническом течении инфекции может наблюдаться дисменорея (сбои менструального цикла) и усиленные боли при менструации. Кроме того, мочеполовые инфекции при обострении ведут к выделениям из уретры (данный симптом более заметен у мужчин).
- Кишечные инфекции. При хронических кишечных инфекциях симптоматика обычно скудная. Однако больные могут припомнить эпизоды диареи (длившейся от нескольких дней до нескольких недель), рвоты. Также типичными признаками являются тошнота, умеренные боли в животе, потеря аппетита, повышенное газообразование.
- Дыхательные инфекции. Основными симптомами при респираторных заболеваниях будут длительный сухой кашель, чихание, осиплость голоса, выделения из носа, умеренное покраснение слизистой оболочки горла. Все это симптомы, типичные для обыкновенной простуды. Тем не менее, как уже упоминалось выше, такие инфекции тоже способны запустить аутоиммунный процесс с поражением суставов.
Суставные проявления Признаки поражения суставов являются ведущими при любом варианте реактивных артритов. Как правило, они появляются уже на 2 – 3 неделе после начала заболевания. Интенсивность проявлений может нарастать медленно, в течение нескольких дней, или развиться быстро, за 12 – 24 часа. В большинстве случаев именно симптомы, связанные с воспалением суставов, приводят пациента на консультацию к врачу.
Суставы поражаются преимущественно на нижних конечностях. Признаки воспаления несимметричны (
то есть если на правой ноге поражен коленный сустав, то на левой аналогичных симптомов обычно не наблюдается
). Одновременно признаки воспаления появляются на 3 – 4 суставах (
олигоартрит
Типичными суставными проявлениями реактивных артритов являются:
- Умеренные боли в суставах. Как правило, они более выражены утром и могут усиливаться при движении.
- Припухлость суставов. Припухлость иногда заметна даже невооруженным глазом. При пальпации (прощупывании) ткани вокруг сустава не плотные, слегка отечные.
- Покраснение кожи над суставом. Покраснение кожи объясняется воспалительным процессом, при котором кровь приливает к тканям.
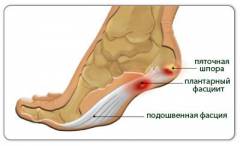
- Поражение околосуставных структур. Воспалительный процесс при реактивных артритах не ограничивается суставными поверхностями костей. По мере развития болезни наблюдается воспаление суставной сумки (бурсит), сухожилий (тендинит) и сухожильных влагалищ (тендовагинит). Если эти воспалительные процессы развиваются в области стопы (плантарный фасциит), то пациент может испытывать сильные боли при ходьбе. Внешне это проявляется заметной хромотой.
- Увеличение лимфатических узлов. При выраженном воспалительном процессе лимфатические узлы увеличиваются из-за усиленного оттока жидкости из тканей. При поражении суставов верхних конечностей прощупываются лимфоузлы в подмышечных впадинах, а при поражении суставов нижних конечностей – паховые лимфоузлы. Во время пальпации они обычно безболезненны и мобильны (легко двигаются под кожей).
В зависимости от других предрасполагающих факторов (наличие антигена HLA-B27, предшествующие травмы в области сустава, и т. п.) симптомы реактивного артрита могут прогрессировать. Иногда болезнь протекает в форме полиартрита (множественного поражения суставов). Пик обычно приходится на 5 – 7 неделю после стихания острых инфекционных проявлений.
- коленные;
- голеностопные;
- межфаланговые суставы пальцев ног и рук;
- локтевые;
- лучезапястные (кисть руки);
- другие (межпозвонковые, крестцово-подвздошные, грудино-ключичные, нижнечелюстные).
Симптомы при синдроме Рейтера Для синдрома Рейтера характерен особый комплекс симптомов, который отличает его даже от многих других реактивных артритов. Другое название синдрома Рейтера – уретроокулосиновиальный синдром. Это указывает на основные области поражений. В первую очередь появляются симптомы мочеполовой инфекции (обычно хламидиоза), затем – признаки воспаления слизистой оболочки глаз, а потом суставные симптомы. Так выглядит типичная триада при синдроме Рейтера. Тем не менее, нередко наблюдаются и другие симптомы, характерные для реактивных артритов.
Отличительными симптомами при синдроме Рейтера являются:
- Симптомы поражения глаз. Они могут наблюдаться уже через 1 – 2 недели после обострения хламидиоза. Симптомы могут быть как односторонними, так и двусторонними. В первую очередь, больные жалуются на покраснение глаз, их сухость или, наоборот, слезоточивость, умеренную режущую боль. При выраженном воспалительном процессе может появиться ощущение инородного тела в глазу или светобоязнь. Однако конъюнктивит (воспаление слизистой оболочки глаза) в ряде случаев может протекать и бессимптомно. Если проявления болезни длились 1 – 2 дня и не вызывали серьезного дискомфорта, больные могут и не заметить патологию.
- Сосискообразоное утолщение пальцев ног является следствием воспалительного отека и припухлости в области межфаланговых суставов.
- Признаки поражения мочеполового тракта (описаны выше в соответствующем разделе). Кроме того, из-за хронической хламидийной инфекции могут параллельно развиваться простатит (у мужчин) и цервицит или вагинит (у женщин).
Для синдрома Рейтера характерно хроническое рецидивирующее течение. Другими словами, вышеуказанные симптомы то появляются, то исчезают на некоторое время. В основном это связано с обострениями хламидийной инфекции. При условии окончательного излечения хламидиоза артрит пропадет. Однако после незащищенного полового акта и повторного контакта с хламидиями болезнь разовьется вновь.
Кожные симптомы
Кожные симптомы у больных с реактивным артритом отмечаются относительно редко. Обычно они возникают одновременно с суставными проявлениями болезни, но могут встречаться и в другие периоды болезни. Кожные симптомы могут быть разнообразными – от покраснения отдельных участков кожи до появления небольших эрозий. Последние напоминают поражения кожи при
псориазе
Наряду с поражением кожи нередко появляются признаки поражения слизистых оболочек. Эрозии на слизистой оболочке рта и половых органов могут дополнять основную триаду симптомов при синдроме Рейтера. Поражения кожи и слизистых при реактивных артритах никогда не бывает гнойным, потому что гной предполагает наличие микробов.
Специфические поражения других органов
В редких случаях аутоиммунный процесс может влиять на работу других органов и систем, приводя к воспалению тканей. Это приведет к появлению необычных для реактивных артритов симптомов. Тогда у врача могут возникнуть проблемы с диагностикой, особенно если признаки поражения суставов незначительны.
В редких случаях при реактивных артритах могут появиться симптомы поражения следующих органов и тканей:
- Поражение почек. Может проявиться задержкой мочи и изменениями в ее биохимическом и клеточном составе.
- Поражение сердечной мышцы. Поражение миокарда проявляется периодическими нарушениями сердечного ритма. Специфические признаки можно заметить на ЭКГ (электрокардиограмме).
- Поражение перикарда (сердечной сумки). Перикардиты после перенесенной инфекции могут вызвать умеренные боли в груди и шум трения перикарда при аускультации (прослушивании).
- Полиневрит (воспаление периферических нервов). Полиневрит развивается крайне редко при запущенных формах болезни. Пациент при этом может жаловаться на умеренные мигрирующие боли, нарушения чувствительности, быстрое затекание конечностей.
Таким образом, симптомы при реактивных артритах могут быть очень разнообразными. Признаки поражения суставов присутствуют практически всегда. Воспаление слизистой оболочки глаз и сопутствующие симптомы характерны для синдрома Рейтера после хламидийной инфекции. Остальные проявления болезни могут варьировать от случая к случаю.
В зависимости от длительности вышеупомянутых симптомов различают следующие формы течения реактивных артритов:
- острое течение реактивного артрита – до полугода;
- затяжное течение – от полугода до года;
- хроническое течение — более 1 года.
Данная классификация играет определенную роль при подборе лечения. Если болезнь приобретает затяжной или хронический характер, необходимо обратить особое внимание на искоренение инфекции, которая, по всей видимости, плохо поддается лечению.
Диагностика реактивного артрита
Общий осмотр проводится на приеме у врача. Первичное обследование может провести врач-терапевт или семейный врач, но наибольшую информацию о поражении суставов сможет собрать ревматолог. При сопутствующих признаках поражения глаз или других органов прибегают к помощи соответствующих специалистов.
Во время общего осмотра врач обращает внимание на следующие особенности:
- Характер поражения суставов. При реактивном артрите, в том числе при синдроме Рейтера, суставы обычно поражаются несимметрично. Кроме того, в отличие от многих других заболеваний воспалительный процесс затрагивает суставную сумку и сухожилия мышц. Соответствующие симптомы врач обнаруживает именно при объективном осмотре пациента.
- Эрозии на слизистой оболочке полости рта. Эрозии на слизистых оболочках рта (реже половых органов или на коже) также повышают вероятность того, что у пациента именно реактивный артрит. Нередко пациенты замечают небольшие изъязвления, но не придают им большого значения, так как не могут связать их с поражением суставов. Из-за этого врач должен сам внимательно осмотреть слизистые оболочки.
- Симптомы поражения глаз. Поражение глаз и суставов характерно для синдрома Рейтера. При других вариантах реактивных артритов оно чаще всего отсутствует. Таким образом, признаки воспаления глаз показывают, что нужно делать дальнейшие анализы, направленные на поиски именно мочеполовой инфекции.
- Признаки хронической мочеполовой инфекции. При подозрении на реактивный артрит врачу нужно осмотреть наружные половые органы. Покраснение слизистой оболочки могут указывать на хронический воспалительный процесс. Это предопределит направление диагностических тестов и поможет исключить другие заболевания суставов.
Кроме того, врач уточняет, не болел ли пациент в последние месяцы различными инфекционными заболеваниями. Обращают внимание на такие характерные проявления как зуд в области половых органов, жжение во время мочеиспускания, рвота или диарея, а также кашель и признаки простуды. Отсутствие этих симптомов при опросе пациента не исключает диагноз реактивного артрита. Дело в том, что такие инфекции нередко протекают скрыто, без симптомов и заканчиваются спонтанным выздоровлением (без определенного лечения). Тем не менее, отсутствие признаков острой инфекции при опросе снижает вероятность диагноза.
Лабораторные методы исследования являются наиболее информативными при диагностике реактивного артрита и синдрома Рейтера. С их помощью можно определить характерные для данного заболевания изменения в анализе крови, а также обнаружить признаки инфекционного процесса, который запустил патологическую цепочку. По результатам лабораторных исследований возможна окончательная постановка диагноза.
Для диагностики реактивных артритов применяют следующие лабораторные методы исследования:
- анализы крови;
- анализ мочи;
- анализ кала;
- типирование антигена HLA-B27
- микробиологические исследования;
- серологические исследования;
- исследование синовиальной жидкости.
Анализ крови Анализ крови при реактивном артрите имеет огромное значение, так как в нем можно обнаружить много характерных изменений. В зависимости от цели исследования может быть взята как кровь из вены, так и кровь из пальца. При необходимости по ходу лечения кровь будут брать еще несколько раз, чтобы подтвердить положительную тенденцию. Изменения при реактивном артрите и синдроме Рейтера будут наблюдаться как в общем, так и в биохимическом анализе крови. В первую очередь они указывают на наличие воспалительного процесса.
При реактивном артрите в анализе крови могут наблюдаться следующие изменения:
- Лейкоцитоз. Повышение уровня лейкоцитов более 9 млн/мл является признаком воспалительного процесса. При реактивных артритах лейкоцитоз будет умеренным, обычно до 11 – 12 тысяч.
- Повышение скорости оседания эритроцитов (СОЭ). Данный показатель также является признаком воспалительного процесса. Норма составляет у мужчин до 10 мм/ч, у женщин – до 15 мм/ч. Ложное повышение СОЭ может наблюдаться во время беременности или у пожилых людей (после 60 лет).
- Умеренная анемия. Понижение уровня эритроцитов и гемоглобина (менее 110 г/л).
- Обнаружение в крови С-реактивного белка. Этот белок свидетельствует о наличии в организме острого воспалительного процесса. Его концентрация обычно прямо пропорциональна интенсивности воспаления. Кроме С-реактивного белка могут быть обнаружены и другие признаки воспалительного процесса — сиаловые кислоты, серомукоид.
Другие специфические анализы проводятся для исключения определенных заболеваний. Прежде всего, это ревматоидный фактор и LE-клетки. Эти анализы проводятся не во всех лабораториях и требуют отдельного направления от врача.
Анализ мочи
Анализ мочи в определенных случаях также может указать на присутствие воспалительного процесса. Кроме того, многие ревматические заболевания, поражающие суставы, влияют и на работу почек. Таким образом, анализ мочи проводят, в том числе и для того, чтобы обнаружить поражение почек.
Характерными изменениями в анализе мочи при реактивном артрите являются:
- Протеинурия – выделение с мочой повышенного количества белков крови.
- Микрогематурия – присутствие в моче небольшого количества крови. Обычно это количество настолько мало, что не меняет цвет мочи и не может быть замечено невооруженным глазом. Кровь обнаруживают с помощью специального биохимического анализа.
- Лейкоцитурия – повышенное выделение лейкоцитов с мочой. Может наблюдаться вследствие лейкоцитоза, инфекционного или воспалительного процесса в почках.
Анализ кала Анализ кала проводят для обнаружения кишечной инфекции, которая могла стать причиной развития реактивного артрита. С его помощью иногда удается обнаружить повышенное количество бактерий из семейств Salmonella, Shigella, Yersinia. Кал пациента просят принести самостоятельно в специальной стерильной емкости. Повторный анализ может понадобиться в конце лечения, чтобы подтвердить его успешность.
Типирование антигена HLA-B27
Как уже отмечалось выше, данный антиген сильно повышает риск развития ряда заболеваний суставов, в том числе и реактивных артритов. Анализ назначается пациентам с признаками поражения суставов на ранней стадии, когда симптомы, позволяющие точно поставить диагноз, еще не появились. При наличии антигена HLA-B27 у пациента вероятность, что поражение суставов вызвал реактивный артрит, очень высока. Поэтому врач сможет раньше начать лечение и предотвратить возможные осложнения.
Анализ проводится методом
ПЦР
(
полимеразной цепной реакции
). Она позволяет с высокой точностью определить наличие генов в
ДНК
, отвечающих за образование данного антигена. Для анализа необходима венозная кровь пациента. Перед сдачей крови не рекомендуется
курить
(
хотя бы за час до анализа
), так как это может повлиять на конечные результаты.
Если результат анализа оказывается положительным, это повышает вероятность того, что у пациента реактивный артрит примерно в 20 раз. Другими словами, врач может быть почти уверен в правильности постановки диагноза уже на ранней стадии болезни. Шанс того, что при положительном результате теста воспаление суставов все же не аутоиммунной природы составляет приблизительно 10 – 15%. Отрицательный результат анализа на HLA-B27 не исключает диагноз «реактивный артрит», но сильно снижает его вероятность.
Микробиологические исследования
Микробиологическое исследование делается для обнаружения различных инфекций, которые могли привести к развитию реактивного артрита либо к поражению суставов другой природы. В первую очередь, ищут мочеполовые и кишечные инфекции, так как именно они обычно осложняются воспалением суставов. В диагностике дыхательных инфекций микробиологические методы исследования почти не применяются.
Для обнаружения инфекций, которые привели к реактивному артриту, можно исследовать следующие материалы от пациента:
- кровь;
- моча;
- кал;
- синовиальная жидкость (жидкость, полученная из полости сустава при пункции);
- мазок со слизистой оболочки половых органов.
Суть микробиологических исследований состоит в точном определении вида бактерий. При исследовании крови микробиологический анализ будет положительным только при бактериемии (когда возбудитель болезни циркулирует в крови). Для реактивных артритов это не характерно, но анализ может быть назначен для исключения других форм поражения суставов. В моче патогенные микроорганизмы могут появиться при одновременном поражении почек или при развитии инфекции в нижних отделах мочевыводящих путей. Надежнее, однако, в этом случае брать мазок или соскоб со слизистой оболочки.
Для обнаружения инфекции у больных с реактивным артритом применяют следующие микробиологические методы:
- Микроскопия. Микроскопическое исследование подразумевает обычный анализ пробы под микроскопом. Врач при этом обращает внимание на форму бактерий и их восприимчивость к тем или иным красителям. Микроскопию можно делать при взятии мазка со слизистой оболочки половых органов или при исследовании кала.
- Посев на питательные среды. Другим способом обнаружения микробов является их посев на специальные питательные среды. В благоприятных условиях микроорганизмы размножатся, образовав целые колонии. Наблюдая за ростом колоний и их особенностями, врач может установить вид возбудителя. Посев можно делать из образцов анализа кала, мочи, крови, синовиальной жидкости, мазка со слизистой оболочки.
- Антибиотикограмма. Антибиотикограмма – это микробиологический анализ, который проводят после получения колонии возбудителя. В лабораторных условиях врачи проверяют, к каким антибиотикам наиболее чувствителен данный возбудитель. Это помогает назначить наиболее эффективное лечение. Антибиотикограмма назначается пациентам с хроническими кишечными или мочеполовыми инфекциями, которые в прошлом уже проходили курс лечения.
- ПЦР. Полимеразная цепная реакция, о которой уже говорилось выше, может с успехом применяться и для обнаружения различных инфекций. При этом ведется поиск ДНК возбудителя. Исследование является дорогостоящим, но дает очень надежные результаты. ПЦР выявляет признаки инфекции, даже когда острый период болезни закончился, и другие микробиологические анализы не дали результатов. При реактивных артритах это очень важно, потому что поражение суставов обычно наступает через несколько недель после перенесенной болезни.
Серологические исследования Серологические исследования – это группа анализов, которые основываются на поиске в крови специфических антител против определенной инфекции. Эти тесты не дают стопроцентного результата, так как инфекционный процесс на момент поражения суставов уже закончился. Тем не менее, антитела продолжают циркулировать в крови еще некоторое время (обычно от 2 недель до 2 месяцев, в зависимости от заболевания). В этот период с помощью серологических тестов можно подтвердить, что пациент перенес ту или иную инфекцию.
Для серологического исследования берется кровь пациента. Результат обычно получают в течение суток. При синдроме Рейтера, например, анализ на антитела против хламидий обнаруживаются у 50 – 65% пациентов. Достаточно высокие показатели и для других возбудителей. Обнаружение антител указывает на высокую вероятность именно реактивного поражения суставов в ответ на инфекцию, позволяя исключить другие ревматологические заболевания.
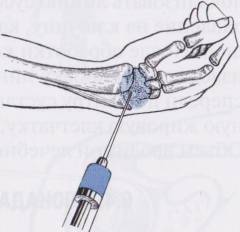
Исследования синовиальной жидкости
Синовиальную жидкость получают путем пункции воспаленного сустава. В норме эта жидкость способствует лучшему скольжению суставных поверхностей и улучшает движение в суставе. Пункцию проводят под местным обезболиванием. Врач вводит специальную иглу и набирает некоторое количество синовиальной жидкости. Ее впоследствии используют для микробиологических и цитологических исследований. При реактивных артритах в синовиальной жидкости не обнаруживают возбудителей болезни, так как воспаление вызвано не инфекцией, а воздействием собственного иммунитета организма. В то же время в ней можно найти антитела к соответствующей инфекции (
чаще всего – к хламидиям
). Также будет высоким уровень лейкоцитов, что говорит об интенсивном воспалительном процессе.
Инструментальная диагностика необходима, прежде всего, для уточнения характера поражения суставов. Многие ревматологические заболевания связаны с деформацией суставных поверхностей, которые легко определяются в ходе специальных исследований. При реактивных артритах характерных изменений обычно не наблюдается. Поэтому на первых этапах заболевания, при остром течении, назначать инструментальные исследования бессмысленно. Однако если артрит носит затяжной или хронический характер (
что не слишком характерно для реактивных аутоиммунных процессов
В диагностике реактивных артритов используют следующие методы инструментального обследования:
- рентгенография;
- ультразвуковое исследование (УЗИ);
- артроскопия.
Рентгенография Рентгенография – это диагностический метод, основанный на получении картинки с помощью рентгеновского излучения. Лучи проходят сквозь толщу тканей и попадают на специальную чувствительную пленку. Впоследствии по получившемуся изображению врачи делают заключения об изменениях в суставе.
При хроническом течении артрита могут отмечаться следующие изменения на рентгенограмме:
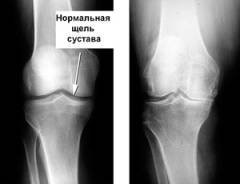
- Околосуставной остеопороз. На снимке он проявляется участком размягчения костной ткани возле сустава, под хрящом.
- Сужение суставной щели. В норме между костями на снимке есть определенное расстояние. При интенсивном воспалении из-за отека и набухания хряща оно уменьшается.
- Эрозии суставной поверхности. Данный дефект на снимке выглядит как неровность или шероховатость поверхности хряща в полости сустава.
- Костные шпоры. Костные шпоры – это небольшие наросты, которые обычно локализуются на пяточных костях, но иногда могут появляться и на костях запястья или на позвонках.
- Признаки поражения межпозвонковых суставов.
Несмотря на то, что рентгенография является быстрым, дешевым и безболезненным методом обследования, ее назначают не так часто. Только у 8 – 10% пациентов с реактивным артритом или синдромом Рейтера удастся заметить характерные изменения на снимке. Тем не менее, именно с помощью рентгенографии можно исключить ряд других ревматологических патологий. Дело в том, что многие из них ведут к выраженной деформации суставов, которая не характерна для реактивных артритов.
Рентгенография суставов может проводиться, в том числе и беременным женщинам, если в этом возникает острая необходимость. Современные аппараты позволяют максимально снизить дозу облучения и сфокусировать лучи в пределах сустава. Кроме того, для защиты наиболее чувствительных частей тела будут использованы специальные экраны.
Ультразвуковое исследование
Ультразвуковое исследование заключается в обследовании сустава с помощью звуковых волн. Оно позволяет выявить ряд патологий, которые незаметны на рентгеновском снимке. В частности, речь идет о воспалительных процессах в околосуставных тканях.
На УЗИ можно обнаружить следующие признаки реактивного артрита:
- бурсит;
- тендинит;
- тендовагинит.
Кроме того, УЗИ может дать информацию о поражении почек или перикарда, если воспалительный процесс будет протекать очень интенсивно.
УЗИ также является безболезненным, быстрым и дешевым исследованием, которое практически не имеет противопоказаний. Исследование длится 3 – 5 минут для каждого из пораженных крупных суставов. Применение данного способа исследования при поражении мелких суставов бессмысленно, потому что аппараты не обладают достаточно высоким разрешением. Другими словами, минимальные очаги воспаления и изменения в суставах различить попросту не удастся.
Артроскопия
Артроскопия является сравнительно редким методом исследования при реактивных артритах. Суть метода заключается во введении в полость сустава специальной камеры. С ее помощью врач получает возможность своими глазами оценить состояние тканей в пределах сустава. В подавляющем большинстве случаев под артроскопией понимают исследование коленного сустава. Он является достаточно крупным для данной процедуры. Другие суставы в силу анатомического строения хуже подходят для данного исследования.
При артроскопии врач может оценить состояние следующих структур коленного сустава:
- суставный хрящ;
- синовиальная оболочка;
- крестовидные связки;
- поверхность менисков.
При реактивных артритах во время артроскопии отмечаются очаги воспаления. Нередко в суставе обнаруживается небольшое количество жидкости и отложения фибрина. Синовиальная оболочка может быть гиперемирована (покрасневшая из-за усиленного притока крови).
Данная процедура является болезненной, поэтому выполняется под анестезией. Кроме того, для ее проведения требуется специальная аппаратура, что повышает цену исследования. Из возможных осложнений наиболее опасным является занесение инфекции в полость сустава с развитием септического артрита. Все это ограничивает применение артроскопии во врачебной практике. Ее назначают только в случаях, когда уточнить диагноз или эффективность лечения другими способами невозможно.
Помимо вышеперечисленных признаков реактивного артрита существует ряд показаний для исключения данного диагноза. Обнаружение любого из этих критериев у пациента заставит врача продолжить поиски правильного диагноза, несмотря на наличие антигена HLA-B27, недавно перенесенную инфекцию и другие типичные признаки.
Критериями для исключения реактивного артрита являются следующие диагностические данные:
- обнаружение в крови ревматоидного фактора (характерно для других ревматических поражений суставов);
- обнаружение тофусов – специфических узлов с солями мочевой кислоты (характерно для подагры);
- ревматические и ревматоидные узелки на коже;
- псориаз волосистой части головы;
- повышенный титр антистрептолизина-О.
Лечение реактивного артрита
Лечение реактивных артритов и синдрома Рейтера может проводиться как в стационарных условиях (
в больнице
), так и в домашних условиях. Как правило, на первых порах больного кладут в больницу для проведения надлежащего обследования и постановки точного диагноза. При умеренной интенсивности симптомов госпитализация не обязательна. Тогда ответственность за проведение всех диагностических процедур ложится на самого пациента.
Для безусловной госпитализации пациента на первых этапах существуют следующие показания:
- необходимость индивидуального подбора противовоспалительных препаратов;
- обострение болезни во время лечения базовыми противовоспалительными препаратами;
- появление атипичных форм болезни (перикардит, нефрит, васкулит – воспалительное поражение сосудов);
- подозрение на септический (бактериальный) артрит;
- необходимость проведения артроскопии или других инвазивных исследований;
- высокая температура и тяжелое общее состояние пациента.
Независимо от того, лечится пациент в больнице или дома, основная роль отводится медикаментозному лечению. Только правильно подобранные препараты смогут быстро улучшить состояние пациента и предотвратить развитие болезни. Самолечение или лечение народными средствами при реактивных артритах опасно, так как может вызвать ухудшение состояния больного.
Медикаментозное лечение реактивных артритов можно разделить на несколько основных направлений:
- устранение воспалительного процесса;
- лечение кишечной или дыхательной инфекции;
- лечение хламидиоза;
- лечение конъюнктивита при синдроме Рейтера.
Устранение воспалительного процесса Основной проблемой при реактивных артритах и синдроме Рейтера является воспаление суставов. Антибиотикотерапия помогает искоренить инфекцию, которая запустила патологический механизм, но она никак не влияет на сам воспалительный процесс. Даже после гибели микроорганизмов в крови еще некоторое время могут циркулировать антитела, продолжающие атаковать соединительную ткань. Для быстрого улучшения состояния пациента назначаются различные противовоспалительные препараты. Их подбор и дозировку делает лечащий врач в зависимости от тяжести течения болезни.
Основные противовоспалительные средства, применяемые при реактивных артритах
| Группа препаратов | Препарат | Рекомендуемая доза | Лечебный эффект |
| Нестероидные противовоспалительные средства (НПВС) | Диклофенак | 100 – 300 мг в сутки в 2 – 3 приема в зависимости от массы тела пациента. | Препараты обладают противовоспалительным и обезболивающим эффектом. Это связано с угнетением медиаторов воспалительного процесса и прерыванием биохимической цепочки воспаления. Побочным эффектом при неправильном употреблении является поражение слизистой оболочки желудка (гастрит, язва). Эффективность конкретного препарата оценивается через 7 – 10 дней после начала его приема. |
| Мелоксикам | 0,3 – 0,5 мг препарата на 1 кг массы тела (мг/кг) 1 раз в сутки. | ||
| Нимесулид | 5 мг/кг 2 – 3 раза в сутки. | ||
| Напроксен | 15 – 20 мг/кг в сутки, дозу разбить на 2 приема. | ||
| Ибупрофен | 35 – 40 мг/кг в течение дня в 2 – 4 приема. | ||
| Иммуносупрессоры | Метотрексат | 7,5 – 15 мг, доза принимается за несколько раз в течение недели по схеме, предписанной врачом. | Данная категория препаратов воздействует не на цепочку воспаления, а непосредственно на иммунную систему. Они вызывают ее угнетение, из-за чего синтез антител нарушается и воспаление стихает. Данные препараты назначаются только в самых тяжелых случаях реактивного артрита. |
| Азатиоприн | 150 мг/сутки | ||
| Сульфасалазин | 2 г/сутки, срок приема определяет лечащий врач в зависимости от переносимости препарата. | ||
| Глюкокортикоиды | Преднизолон, реже его аналоги (в других дозах!) – кортизон, дексаметазон | 30 – 60 мг/сутки, доза снижается постепенно, по мере исчезновения симптомов. | Данные препараты обладают более выраженным, чем НПВС противовоспалительным действием. Побочным эффектом являются гормональные сбои и ослабление иммунитета. |
| Метилпреднизолон | 1000 мг в течение 3 дней, внутривенно в виде капельницы (в рамках пульс-терапии). |
При моноартритах (
поражении одного сустава
гормонального противовоспалительного препарата
. Обычно для достижения выраженного улучшения достаточно одной инъекции. Прогресс, однако, коснется только сустава, в который ввели препарат. Последующее поражение других суставов этот способ лечения не исключает.
Лечение кишечной или дыхательной инфекции
Для лечения кишечной инфекции прибегают к антибиотикотерапии. Нередко на момент развития реактивного артрита возбудители болезни уже погибли. Тогда лечение ограничивается приемом противовоспалительных препаратов. Перед назначением антибиотиков рекомендуется провести микроскопическое исследование кала или ПЦР для обнаружения конкретного возбудителя. В зависимости от результатов этих обследований врач назначит тот или иной антибактериальный препарат. Идеальным вариантом является составление антибиотикограммы.
Дыхательные инфекции, как правило, вызваны вирусами. Специфического лечения против них не существует. На момент развития артрита симптомы дыхательной инфекции уже отсутствуют либо идут на спад. При затяжном течении простуды или при продуктивном кашле (
с мокротой
) берут на посев
мокроту
. При обнаружении в ней возможных возбудителей болезни назначается соответствующий курс лечения.
Лечение хламидиоза
При подтверждении хламидийной инфекции у пациента необходимо провести курс лечения. Именно наличие в организме болезнетворных бактерий провоцирует воспалительный процесс. Существуют различные тактики лечения хламидиоза, но все они, так или иначе, основываются на применении антибиотиков. Выбор препарата и его дозы делается лечащим врачом на основании проведенных диагностических исследований.
Основные антибактериальные препараты, применяемые в лечении хламидиоза
| Фармакологическая группа | Препарат и его аналоги | Рекомендуемая доза |
| Макролиды | Эритромицин (эрмицед) | 0,5 г дважды в сутки или 0,25 г четырежды в сутки в течение недели. |
| Азитромицин (сумамед) | Лечение дробное. В первый день – 1 г препарата раз в сутки за час до еды. Со второго дня до конца лечения — 0,5 г раз в сутки. Курс лечения длится 5 – 10 дней. | |
| Кларитромицин (клацид) | 0,25 г два раза в день в течение 1 – 2 недель. | |
| Рокситромицин (рулид) | По 150 мг утром и вечером перед едой. Курс лечения – 1 – 2 недели. | |
| Мидекамицин (макропен) | 0,4 г три раза в сутки не менее 2 недель. | |
| Джозамицин (вильпрафен) | 0,5 г дважды в сутки в течение 10 – 15 дней. | |
| Тетрациклин | Тетрациклин | 0,5 г 4 раза в сутки в течение 7 – 14 дней. |
| Доксициклин | 0,1 г 2 раза в сутки в течение 7 – 14 дней. | |
| Фторхинолоны | Офлоксацин | 200 мг 2 раза в сутки или 400 мг 1 раз в сутки, курс лечения 7 – 10 дней. |
Каждая группа препаратов имеет свои преимущества и недостатки. Лечение тетрациклинами позволяет быстро достигать высокой концентрации антибиотика в крови, но при сокращении сроков приема до 1 недели возрастает риск рецидивов или появления устойчивых к антибиотикам видов хламидий. Однако прием максимальных доз и продолжительный курс приема антибиотика не гарантирует полного выздоровления. Это приводит в 5 – 15 % к рецидивам или возникновению устойчивых к антибиотикам форм хламидий. В подобных ситуациях рекомендуется повторный курс антибиотиков через 7 – 14 дней при использовании преимущественно других эффективных противохламидийных препаратов. В среднем курс лечения мочеполовой хламидийной инфекции составляет от 7 – 14 дней до 3 недель. В комплексной терапии реактивных артритов тетрациклины используют редко, так как они плохо сочетаются с другими препаратами и обладают рядом побочных эффектов. К ним прибегают, когда хламидии не чувствительны к другим препаратам.
Эритромицин обладает схожей с тетрациклинами эффективностью при лечении различных форм мочеполового хламидиоза. Он успешно очищает организм даже при бессимптомном течении инфекции. Однако следует помнить, что при лечении макролидами в 10 – 15% случаев не достигается выраженного клинического и микробиологического эффекта. Также возможны рецидивы как ранние (
до 1 месяца после завершения лечения
), так и поздние. В этих случаях повышается риск и повторного реактивного воспаления суставов.
Кроме того, при обнаружении реактивного артрита после хламидийной инфекции необходимо воздержаться от незащищенных половых контактов. Повторное попадание хламидий вызовет новое обострение болезни и усложнит лечение. Чтобы этого избежать следует найти постоянных половых партнеров пациента или пациентки и провести профилактическое обследование. Нередко у них будет обнаружения хроническая хламидийная инфекция в бессимптомной форме. Тогда назначается параллельное лечение и половых партнеров.
Сроки лечения, указанные в таблице, являются ориентировочными. В 30 – 40% случаев эти курсы лечения не позволяют полностью искоренить инфекцию. Это связано с особенностями строения и жизненного цикла хламидий. Единственным критерием выздоровления является отрицательный итоговый анализ. Порой для этого приходится повторять курсы антибиотикотерапии в течение 2 – 3 месяцев. Точные сроки и режим приема устанавливает лечащий врач.
Лечение конъюнктивита при синдроме Рейтера
Если конъюнктивит в рамках синдрома Рейтера длится более 2 дней и сопровождается выраженными симптомами со стороны глаз, необходимо пройти отдельный курс лечения данного заболевания. Он включает местное применение противовоспалительных препаратов, которые уменьшат воспалительный процесс. Для уточнения диагноза и полноценного лечения больных с выраженными глазными симптомами обычно помещают в стационар.
Стандартной схемой лечения конъюнктивита и увеита при синдроме Рейтера является:
- Циклопентолат. Применяется в виде 1% раствора, закапывать в глаза по 1 – 2 капли дважды в день. Назначают в первые 5 – 10 суток терапии.
- Дексаметазон. Применяется в виде 0,1% раствора, закапывать по 1 – 2 капли от 3 до 6 раз в сутки (в зависимости от интенсивности воспаления). Применяется 15 – 30 суток.
- Диклофенак. Применяется в виде 0,1% раствора по 1 – 2 капли в сутки в течение 2 – 4 недель.
- Фенилэфрин. Назначается только при сильном воспалительном процессе с угрозой осложнений. Применяется в виде 1% раствора по 0,2 мл в сочетании с дексаметазоном (0,25 мл) 1 раз в сутки. Курс лечения составляет 5 – 10 суток.
При отсутствии клинического эффекта могут быть назначены парабульбарные инъекции (уколы под глаз) с глюкокортикоидными препаратами. Препаратом выбора при этом является дексаметазон в дозе 2 – 3 мг/сут. При угрозе осложнений в клетчатке около глаза можно создать депо из противовоспалительного препарата. Тогда рекомендуется введение 40 мг метилпреднизолона 1 раз в неделю в течение месяца. К данной мере прибегают после окончания основного курса лечения. Все вышеперечисленные препараты могут иметь противопоказания при хронических болезнях глаз. В связи с этим ни один врач не может их назначить без предварительной консультации офтальмолога.
обездвиживание
) с помощью специальной шины или даже гипсовой повязки. После окончания лечения повязку снимают и начинают лечебную физкультуру и массаж. Это необходимо, чтобы предотвратить окостенение суставов, вернуть им подвижность и восстановить тонус мышц.
- Воздержание от незащищенных половых актов.
- Обязательное обращение к врачу при дыхательных или кишечных инфекциях.
- Предупреждение врача перед вакцинацией об эпизодах реактивного артрита в прошлом.
- Соблюдение общих правил личной гигиены (мытье рук, кипячение воды и т. п.).
- Соблюдение диеты. Данный пункт не является полноценным компонентом лечения, поскольку даже самое строгое соблюдение диеты не ослабит симптомы без приема соответствующих медикаментов. Обострение же может спровоцировать обилие жирной пищи и регулярное употребление алкоголя.
Последствия реактивного артрита
Наиболее распространенными являются следующие последствия реактивных артритов:
- хронизация воспалительного процесса;
- ограничение подвижности в суставе;
- хронические боли в суставе;
- хронические болезни внутренних органов;
- снижение остроты зрения.
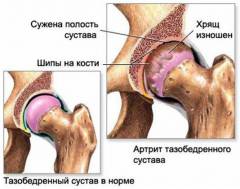
Хронизация воспалительного процесса Хронизация воспалительного процесса в суставах встречается в среднем у 20% пациентов с реактивными артритами. Она может считаться самым распространенным последствием данного заболевания, так как накладывает отпечаток на жизнь пациента. Человек вынужден длительное время (более года) принимать противовоспалительные препараты, что отражается на его работоспособности. К тому же многие из препаратов обладают побочными эффектами, и их длительный прием приведет к возникновению других проблем.
Ограничение подвижности в суставе
Ограничение подвижности в суставе возникает после интенсивного воспалительного процесса. Отчасти оно объясняется слабостью мышц, если сустав был обездвижен, отчасти – изменениями в полости самого сустава. Наиболее заметно это осложнение при поражении крупных суставов (
коленный, локтевой, лучезапястный
). При аналогичных проблемах с суставами пальцев ног, например, это не сильно отразится на уровне жизни пациента.
| Видео (кликните для воспроизведения). |
Хронические боли в суставе
Хронические боли в суставе после перенесенного реактивного артрита остаются редко, но могут беспокоить пациента еще долгие годы. Даже после стихания воспалительного процесса и клинического выздоровления боль иногда остается. Это объясняется структурными изменениями в полости сустава (
например, костными наростами на суставных поверхностях или нарушениями выработки суставной жидкости
). В результате этих нарушений при движении кости будут сильно тереться друг о друга, что и проявится болевыми ощущениями. Такие боли плохо поддаются медикаментозному лечению и иногда требуют хирургического вмешательства. Чаще всего пораженными оказываются крупные суставы конечностей, но в редких случаях поражаются и межпозвонковые соединения. При сильных болях человек частично теряет трудоспособность, что становится основанием для получения
инвалидности
.
Хронические болезни внутренних органов
Как уже упоминалось выше, воспалительный процесс при реактивных артритах в редких случаях затрагивает и некоторые внутренние органы. Если пациент поздно обратился к врачу, это может привести к некоторым структурным изменениям и нарушению функции этих органов. В частности, речь идет об утолщении листков плевры и ухудшении фильтрации почек. Наиболее тяжелым осложнением является амилоидоз – отложение патологического белка, которое серьезно нарушает функцию органа.
Снижение остроты зрения
Снижение остроты зрения является довольно редким последствием синдрома Рейтера. Чаще всего оно вызвано не самой болезнью (
которая обычно проходит без последствий самостоятельно
катаракты
. Это и становится причиной снижения остроты зрения. Известны и случаи, когда функцию глаз нарушал и сам воспалительный процесс. Это грозит в основном носителям антигена HLA-B27, которые поздно обратились за медицинской помощью. Своевременная консультация специалиста позволяет предотвратить осложнения со стороны глаз более чем в 99% случаев.
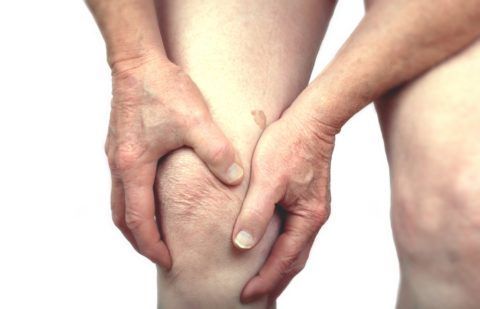
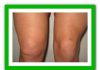
Артропатия и боли в колене могут быть следствием перенесенного ранее воспалительного заболевания.
Поставленный диагноз реактивный артрит коленного сустава у детей или у взрослых требует ряда лабораторных и инструментальных исследований для его подтверждения, а также определения источника микроорганизмов при отсутствии жалоб у больного и объективных признаков воспалительного процесса со стороны других органов и систем.
Общие сведения
Под реактивным артритом понимают воспалительный процесс в суставе негнойного характера, возникающий после перенесенной инфекции мочеполовой или пищеварительной системы из-за нарушений в адекватном иммунном ответе организма.[4]
Важно! При этой патологии микроорганизм в суставной полости отсутствует.
На сегодняшний день классифицируют данную группу артритов в зависимости от первоначального источника инфекции:
- артриты урогенитального происхождения;
- воспаление суставов интестинальной этиологии;
- другие группы микроорганизмов как причина артрита (спирохеты, вирусы, бактерии).
Отличительной особенностью данной патологии является прямая зависимость с ранее перенесенным инфекционным заболеванием, давность которого обычно не превышает двух месяцев (чаще около 3 недель). Кроме инфекционной этиологии выделяют и генетическую предрасположенность, связанную с дефектом в локусе HLA-B27. Подробнее о патогенезе рассказано в видео в этой статье.
Клинические проявления
Внимание! Ранее рассматриваемый симптомокомплекс назывался синдромом Рейтера, однако ввиду причастности последнего к деятельности нацистов во времена Второй мировой войны, данное название утратило свою актуальность.
Проявления:
- Поражение суставов. Начинается остро с вовлечения в процесс чаще всего суставов нижних конечностей, особенно коленных. Артрит протекает с преимущественной экссудативной фазой воспаления. Обычно вовлекаются ассиметричные сочленения, чаще коленные, голеностопные и суставы стопы.
В реактивном артрите вовлекается в воспалительный процесс не только суставные поверхности, но и связки и артикулярные сумки. Обычно при адекватном проведении медикаментозной терапии и соблюдении предписаний врача процесс заканчивается реконвалесценцией в течение полугода (за исключением хламидийной этиологии артрита, где он может затягиваться до 9 месяцев).
При течении артрита более 6 месяцев в большинстве случаев устанавливают его хроническую форму. Пациенты предъявляют жалобы на боль в области сустава, иногда покраснение кожи над ним, увеличение в объеме, что делает невозможным полноценные активные и пассивные движения в нем.
Внимание! У пациентов с длительно протекающим заболеванием нередко появляются жалобы на боль в пояснице, которые подтверждаются наличием признаков сакроилеита на рентгенографии.
- Глазная патология. Характерно появление быстро разрешаемого острого негнойного конъюнктивита или увеита с одной или двух сторон.
- Поражение урогенитального тракта. Обычно наблюдаются симптомы уретрита, который может протекать мало или даже бессимптомно. Иногда пациент предъявляет жалобы на дискомфорт или боль при мочеиспускании, указывает на нефизиологические выделение из половых органов.
Важно! У мужчин в обязательном порядке необходима дифференциальная диагностика с острым простатитом.
- Поражение кожных покровов. Проявляется не всегда, но может сопровождать течение болезни, особенно если она вызвана перенесенным иерсиниозом – Yersinia enterocolitica. Проявляется чаще всего кератодермией, локализованной на подошвенных поверхностях стоп и на ладонях, иногда на наружных половых органах.
Внимание! Любого больного, предъявляющего жалобы на асимметричное поражение коленных суставов – необходимо тщательно расспрашивать на вопрос перенесенных ранее инфекционных заболеваний с такими симптомами, как дизурия или диарея.
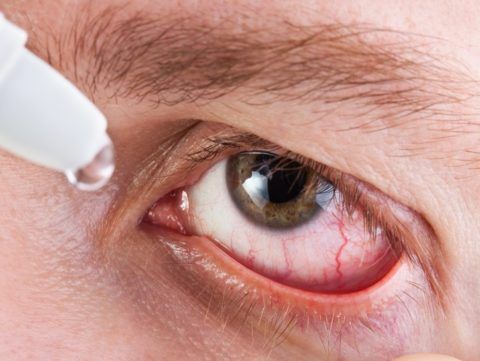
Сухость, рези в глазах часто сопровождают заболевание
Диагностические особенности
Ввиду разнообразия ревматологических патологий, проявляемых воспалительным олигоартритом коленного сустава, для выставления окончательного диагноза необходимо проведение ряда лабораторных и инструментальных исследований, направленных на исключение заболеваний, входящих в перечень для дифференциальной диагностики. Очень велика цена правильного окончательного диагноза.
К таким заболеваниям относят псориатический артрит, острую ревматическую лихорадку, системную красную волчанку.
Комплекс исследований с целью дифференциальной диагностики артрита:
- микроскопия синовиальной жидкости с ее последующим бактериальным исследованием;
- определение в крови антинуклеарных и антистрептококковых антител, уровня ревматоидного фактора;
- уровень С-реактивного протеина и СОЭ;
- рентгенография пораженных сочленений с целью выявления наличия сужения суставной щели, узураций.
Ряд дополнительных диагностических мероприятий часто направлен на подтверждение конкретной этиологии заболевания. Например, одна из наиболее часто выявляемых причин данной патологии – Chlamydia trachomatis может быть выявлена в соскобах из уретры или цервикального канала, или в случае определения ее ДНК в моче.
Для выставления диагноза используют конкретные критерии:
- Большие критерии. Сюда входит наличие артрита, который должен быть асимметричным, поражать нижние конечности и представлен моно- или олигоартритом (чаще коленных суставов).
Вторым большим критерием считается достоверная связь с перенесенной ранее инфекцией урогенитального или интестинального тракта в периоде около 6 недель до проявления суставного поражения. - Малые критерии. Наличие доказательств триггерной инфекции – соскоб из уретры или цервикального канала, или положительная ПЦР в моче – для хламидиоза, а также позитивная копрологическая культура для энтеробактерий.
Вторым малым критерием считают длительное персистирование инфекции в суставе, для чего используется ПЦР для выявления ДНК хламидий в синовиальной жидкости. Таким образом, для постановки диагноза определенного реактивного артрита требуется наличие у пациента двух больших и одного малого критерия.
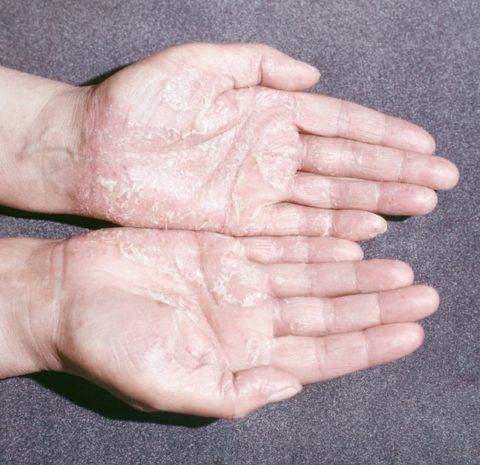
Ладонная кератодермия
Внимание! Для определения сальмонеллезной или иерсиниозной природы реактивного артрита пользуются проведением серологических анализов.
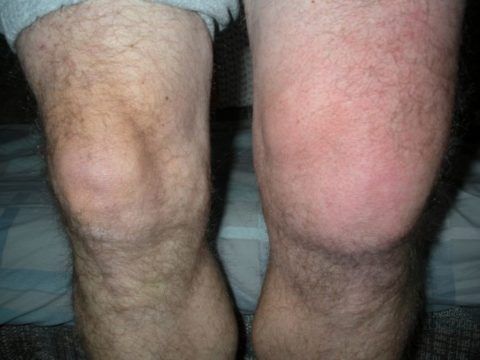
На фото представлен выраженный отек левого коленного сустава.
Лечение пациента
Появление симптомов, описанных выше, должно стимулировать больного обратиться к лечащему врачу. Обычно данным заболеванием занимается врач-ревматолог, к которому направит больного семейный доктор при наличии показаний для консультации.
При хламидийной инфекции обычно применяют Азитромицин из группы макролидов или Доксициклин тетрациклинового ряда.
Важно! Не стоит забывать о том, что инструкция к препарату подробно описывает возможные побочные действия и противопоказания к применению.
Симптоматическая терапия включает в себя использование нестероидных противовоспалительных средств. При остром болевом синдроме используют Диклофенак в течение 5-7 дней, после чего переходят на прием препаратов высоко- или среднеселективного действия, например, Мелоксикам, Нимесулид, Целекоксиб.
Высокая активность процесса, наличие осложнений и отсутствие эффекта от проводимой терапии является показанием для назначения стероидных препаратов. При этом вначале прибегают к их внутрисуставному введению (Гидрокортизон, Бетаметазон). При неэффективности последней терапии прибегают к назначению глюкокортикостероидов внутрь.
Прогноз
Лечение реактивного артрита коленного сустава обычно завершается наступлением полной ремиссии в течение нескольких недель, реже – месяцев. Около половины больных отмечают рецидив болезни на протяжении нескольких лет после первой атаки.
Профилактикой может быть тщательная гигиена рук перед приемом пищи, а также личная защита при половых контактах.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Под
реактивным артритом понимают специфическое поражение суставов, которое стало следствием перенесенной
инфекции
. Несмотря на то, что механизм воспаления суставов схож при всех реактивных артритах, микроорганизмов, способных запустить патологический процесс, существует много. В некоторых случаях характерные комплексы симптомов выносят в отдельную патологию. Так, например, реактивный артрит после
хламидиоза
, сопровождаемый поражением глаз, называется
синдромом Рейтера .
кишечных инфекций
[3]и в 0,8% случаев после перенесенной мочеполовой инфекции. Болезнь поражает в основном людей в возрасте от 20 до 40 лет. Мужчины по данным различных исследований заболевают примерно в 10 – 15 раз чаще, чем женщины (
особенно большая разница в распространенности при синдроме Рейтера
). Также замечено неравномерное распределение заболеваемости в зависимости от географического расположения. Это объясняется различной распространенностью инфекций, способных вызвать реактивные артриты.
Определенную предрасположенность к развитию реактивных артритов и синдрома Рейтера имеют представители некоторых народов. Это объясняется генетическими факторами. Антигенами, повышающими вероятность появления данной патологии, обладает почти 20% населения скандинавских стран, приблизительно 4% населения стран северной Африки, всего 0,5 – 2% японцев. В Европе, в среднем, распространенность этих антигенов составляет 5 – 8%.
Причины реактивного артрита

Реактивный артрит является воспалительным процессом, который вызван активностью собственной иммунной системы организма. Поражение суставов объясняется воздействием антител, которые атакуют клетки соединительной ткани. Эти антитела отсутствуют в здоровом организме, однако появляются в результате инфекционных заболеваний. Существует ряд инфекций, при которых риск развития реактивного артрита особенно велик.
Связь между инфекцией и клетками объясняется тем, что в строении бактерий и клеток организма есть схожие по строению
белки
(
данное явление называется также молекулярной мимикрией
).
Иммунитет
по данным белкам распознает возбудителя болезни и атакует его. Клетки же суставов оказываются атакованными по ошибке из-за сходств структурных белков. Определенную роль при этом играет и генетический фактор. На сегодняшний день однозначно установлено, что наличие специфических генов повышает риск развития артрита после инфекции.
При синдроме Рейтера пораженными оказываются не только суставы, но и слизистая оболочка глаз. При классическом течении присутствуют также признаки хронической мочеполовой инфекции. Механизм развития воспаления при синдроме Рейтера такой же, как и при других реактивных артритах. Поскольку иммунной системе необходимо время, чтобы распознать болезнь и образовать специфические антитела, поражение суставов наступает через некоторое время после дебюта инфекционного заболевания. Обычно этот срок составляет от 2 недель до 2 месяцев.
Чаще всего реактивные артриты развиваются после следующих инфекционных заболеваний:
- хламидиоз;
- другие мочеполовые инфекции;
- кишечные инфекции;
- дыхательные инфекции;
- другие инфекционные болезни.
Хламидиоз
Хламидии представляют собой бактерии шарообразной формы, важным звеном жизненного цикла которых является обязательное внутриклеточное паразитирование. Вне клетки их жизнь практически невозможна. Из–за большого сходства в жизненном цикле с вирусами хламидии долгое время относили к данному классу. В настоящее время они относятся к семейству Chlamydiaceae, которое включает один род Chlamydia. Род, в свою очередь, включает три вида, которые являются патогенными для человека и некоторых животных.
Наиболее распространенными видами хламидий являются :
- C. psittaci;
- C. pneumoniae;
- C. trachomatis.
Последний вид имеет наибольшее значение в развитии синдрома Рейтера. Именно он является возбудителем урогенитального хламидиоза более чем в 90% случаев. Причиной запуска аутоиммунного процесса являются антигены – особые белки, присутствующие в строении хламидий.
Наиболее важными антигенами хламидий являются:
- термостабильный антиген;
- термолабильный антиген.
Данные антигены являются визитной карточкой бактерии. Благодаря им можно определить вид и подтип возбудителя. Антигены стимулируют выработку антител, на поиск которых направлены серологические исследования.
а именно – синдрома Рейтера
).
Другие мочеполовые инфекции
Помимо хламидий в редких случаях заболевание может быть спровоцировано уреаплазменной или микоплазменной инфекцией. Эти микроорганизмы также являются носителями антигенов, способных запустить патологическую цепочку, ведущую к развитию реактивных артритов. В отличие от хламидиоза в случае
микоплазмоза
редко поражается слизистая оболочка глаз. Таким образом, речь идет о поражении только суставов.
В группу микоплазм, способных вызвать реактивный артрит, входят:
- M. Genitalium;
- M. Hominis;
- M. Fermentans;
- Ureaplasma urealyticum.
Кишечные инфекции
Реактивные артриты могут возникать также после определенных кишечных инфекций. Возбудителями в данном случае будут бактерии, паразитирующие в пищеварительном тракте. Они попадают в организм преимущественно с пищей и водой, так как могут длительное время выживать вне организма. В строении этих бактерий также присутствуют антигены, способные запустить аутоиммунную реакцию.
К развитию реактивного артрита могут привести следующие кишечные инфекции:
- сальмонеллез;
- дизентерия (возбудитель – бактерии из рода Shigella);
- иерсиниоз.
Типичного для синдрома Рейтера поражения глаз после этих инфекций, как правило, не наблюдается. Данные микроорганизмы способны сохраняться в организме длительное время, поддерживая воспалительный процесс в суставах. В связи с этим необходима тщательная диагностика и полноценное лечение инфекции, чтобы достичь выздоровления.
Дыхательные инфекции
В медицинской практике встречаются случаи развития реактивного артрита после респираторных (
дыхательных
) инфекций. Чаще всего, это определенные виды
гриппа
или другие вирусные заболевания. В общей структуре реактивных артритов на долю респираторных инфекций приходится не более 5 – 10% случаев. Белки в составе вирусов редко имеют большое сходство с клетками организма. Как правило, для развития артрита необходимо наличие и врожденной генетической предрасположенности.
Другие инфекционные болезни
В редких случаях реактивные артриты могут развиться после вирусных
гепатитов
, при
ВИЧ
или других вирусных или бактериальных инфекциях. Механизм развития воспаления при этом остается таким же, как и при вышеперечисленных инфекциях. Важнейшей особенностью является то, что собственно микроорганизмы при реактивных артритах никогда не обнаруживаются в суставах. Поражение соединительной ткани происходит исключительно антителами. Многие врачи спешат с постановкой диагноза, из-за чего определяют реактивный артрит, не исключив обычного септического поражения (
когда сам микроб попадает с током крови в сустав и вызывает воспаление
).
Отдельно рассматривают реактивные артриты, развившиеся после
вакцинации
у детей. Они являются редким осложнением, которое наблюдается не более чем в 0,2 – 0,5% случаев. Поражение суставов в этих случаях вызвано введением в организм микробных агентов, которые запускают аутоиммунную реакцию. Первые симптомы болезни возникают в течение месяца после вакцинации. Наряду с поражением суставов обычно отмечают умеренное повышение
температуры
, общее беспокойство,
плохой аппетит
Реактивные артриты в редких случаях развиваются после применения вакцин против следующих инфекций:
- корь;
- краснуха;
- дифтерия;
- коклюш;
- эпидемический паротит;
- туберкулез;
- вирусные гепатиты.
Вакцинация взрослых по особым показаниям также может запустить аутоиммунный процесс. У взрослых артрит будет протекать несколько тяжелее и потребует отдельного курса лечения.
Помимо инфекционных агентов определенную роль в развитии реактивных артритов и синдрома Рейтера играют генетические факторы. В первую очередь, это особый антиген HLA-B27. Это белок, расположенный на поверхности клеток, который предрасполагает к развитию аутоиммунного поражения суставов. При наличии этого антигена шанс, что инфекционный процесс осложнится реактивным артритом, повышается в 5 – 10 раз. Кроме того, болезнь в этих случаях будет тяжелее протекать и хуже реагировать на лечение. Предполагается, что существуют и другие врожденные генетические факторы, которые могут предрасполагать к развитию реактивных артритов.
Симптомы реактивного артрита

Первые симптомы реактивного артрита обычно появляются через 2 – 10 недель после начала инфекционного заболевания. За это время иммунная система распознает чужеродные антигены и вырабатывает к ним достаточное количество антител. Антитела начинают атаковать не только инфекцию, но и собственные клетки организма, что и ведет к появлению первых симптомов.
В некоторых случаях реактивный артрит может развиться и параллельно с инфекционным заболеванием. Это случается, если организм пациента уже входил в контакт с данной инфекцией ранее. Например, если пациент в прошлом перенес хламидиоз, его организм сохранил клеточную память. Тогда при повторном попадании хламидий в организм антитела выработаются быстрее, и артрит разовьется параллельно с мочеполовой инфекцией.
Симптомы при реактивных артритах можно условно разделить на следующие группы:
- общие симптомы;
- симптомы сопутствующих инфекций;
- суставные проявления;
- симптомы при синдроме Рейтера;
- кожные симптомы;
- специфические поражения других органов.
Общие симптомы
Общие симптомы – это проявления реактивного артрита, которые не относятся конкретно к какой-либо системе, а затрагивают весь организм в целом. В первую очередь, к ним относят повышение температуры тела. Температура повышена постоянно, без выраженных перепадов в течение суток. В то же время показатели редко превышают 38 градусов. Кроме повышения температуры могут наблюдаться выраженное похудение, слабость мышц, нарушения сна.
Симптомы сопутствующих инфекций
Как уже объяснялось выше, реактивные артриты развиваются после перенесенных инфекционных заболеваний. Некоторые из них на момент поражения суставов уже проходят, но некоторые – приобретают хроническое течение. В таких случаях помимо симптомов собственно артрита у пациента будут наблюдаться умеренные симптомы инфекционных заболеваний. Они предопределяются местоположением первичного очага инфекции в организме.
Параллельно с поражением суставов могут наблюдаться признаки следующих типов инфекции:
- Мочеполовые инфекции. Признаками мочеполовой инфекции является покраснение отверстия мочеиспускательного канала (у мужчин), жжение при мочеиспускании, частые позывы на мочеиспускание. У женщин при хроническом течении инфекции может наблюдаться дисменорея (сбои менструального цикла) и усиленные боли при менструации. Кроме того, мочеполовые инфекции при обострении ведут к выделениям из уретры (данный симптом более заметен у мужчин).
- Кишечные инфекции. При хронических кишечных инфекциях симптоматика обычно скудная. Однако больные могут припомнить эпизоды диареи (длившейся от нескольких дней до нескольких недель), рвоты. Также типичными признаками являются тошнота, умеренные боли в животе, потеря аппетита, повышенное газообразование.
- Дыхательные инфекции. Основными симптомами при респираторных заболеваниях будут длительный сухой кашель, чихание, осиплость голоса, выделения из носа, умеренное покраснение слизистой оболочки горла. Все это симптомы, типичные для обыкновенной простуды. Тем не менее, как уже упоминалось выше, такие инфекции тоже способны запустить аутоиммунный процесс с поражением суставов.
Суставные проявления
Признаки поражения суставов являются ведущими при любом варианте реактивных артритов. Как правило, они появляются уже на 2 – 3 неделе после начала заболевания. Интенсивность проявлений может нарастать медленно, в течение нескольких дней, или развиться быстро, за 12 – 24 часа. В большинстве случаев именно симптомы, связанные с воспалением суставов, приводят пациента на консультацию к врачу.
Суставы поражаются преимущественно на нижних конечностях. Признаки воспаления несимметричны (
то есть если на правой ноге поражен коленный сустав, то на левой аналогичных симптомов обычно не наблюдается
). Одновременно признаки воспаления появляются на 3 – 4 суставах (
олигоартрит
Типичными суставными проявлениями реактивных артритов являются:
- Умеренные боли в суставах. Как правило, они более выражены утром и могут усиливаться при движении.
- Припухлость суставов. Припухлость иногда заметна даже невооруженным глазом. При пальпации (прощупывании) ткани вокруг сустава не плотные, слегка отечные.
- Покраснение кожи над суставом. Покраснение кожи объясняется воспалительным процессом, при котором кровь приливает к тканям.
- Поражение околосуставных структур. Воспалительный процесс при реактивных артритах не ограничивается суставными поверхностями костей. По мере развития болезни наблюдается воспаление суставной сумки (бурсит), сухожилий (тендинит) и сухожильных влагалищ (тендовагинит). Если эти воспалительные процессы развиваются в области стопы (плантарный фасциит), то пациент может испытывать сильные боли при ходьбе. Внешне это проявляется заметной хромотой.
- Увеличение лимфатических узлов. При выраженном воспалительном процессе лимфатические узлы увеличиваются из-за усиленного оттока жидкости из тканей. При поражении суставов верхних конечностей прощупываются лимфоузлы в подмышечных впадинах, а при поражении суставов нижних конечностей – паховые лимфоузлы. Во время пальпации они обычно безболезненны и мобильны (легко двигаются под кожей).
В зависимости от других предрасполагающих факторов (наличие антигена HLA-B27, предшествующие травмы в области сустава, и т. п.) симптомы реактивного артрита могут прогрессировать. Иногда болезнь протекает в форме полиартрита (множественного поражения суставов). Пик обычно приходится на 5 – 7 неделю после стихания острых инфекционных проявлений.
- коленные;
- голеностопные;
- межфаланговые суставы пальцев ног и рук;
- локтевые;
- лучезапястные (кисть руки);
- другие (межпозвонковые, крестцово-подвздошные, грудино-ключичные, нижнечелюстные).
Симптомы при синдроме Рейтера
Для синдрома Рейтера характерен особый комплекс симптомов, который отличает его даже от многих других реактивных артритов. Другое название синдрома Рейтера – уретроокулосиновиальный синдром. Это указывает на основные области поражений. В первую очередь появляются симптомы мочеполовой инфекции (обычно хламидиоза), затем – признаки воспаления слизистой оболочки глаз, а потом суставные симптомы. Так выглядит типичная триада при синдроме Рейтера. Тем не менее, нередко наблюдаются и другие симптомы, характерные для реактивных артритов.
Отличительными симптомами при синдроме Рейтера являются:
- Симптомы поражения глаз. Они могут наблюдаться уже через 1 – 2 недели после обострения хламидиоза. Симптомы могут быть как односторонними, так и двусторонними. В первую очередь, больные жалуются на покраснение глаз, их сухость или, наоборот, слезоточивость, умеренную режущую боль. При выраженном воспалительном процессе может появиться ощущение инородного тела в глазу или светобоязнь. Однако конъюнктивит (воспаление слизистой оболочки глаза) в ряде случаев может протекать и бессимптомно. Если проявления болезни длились 1 – 2 дня и не вызывали серьезного дискомфорта, больные могут и не заметить патологию.
- Сосискообразоное утолщение пальцев ног является следствием воспалительного отека и припухлости в области межфаланговых суставов.
- Признаки поражения мочеполового тракта (описаны выше в соответствующем разделе). Кроме того, из-за хронической хламидийной инфекции могут параллельно развиваться простатит (у мужчин) и цервицит или вагинит (у женщин).
Для синдрома Рейтера характерно хроническое рецидивирующее течение. Другими словами, вышеуказанные симптомы то появляются, то исчезают на некоторое время. В основном это связано с обострениями хламидийной инфекции. При условии окончательного излечения хламидиоза артрит пропадет. Однако после незащищенного полового акта и повторного контакта с хламидиями болезнь разовьется вновь.
Кожные симптомы
Кожные симптомы у больных с реактивным артритом отмечаются относительно редко. Обычно они возникают одновременно с суставными проявлениями болезни, но могут встречаться и в другие периоды болезни. Кожные симптомы могут быть разнообразными – от покраснения отдельных участков кожи до появления небольших эрозий. Последние напоминают поражения кожи при
псориазе
Наряду с поражением кожи нередко появляются признаки поражения слизистых оболочек. Эрозии на слизистой оболочке рта и половых органов могут дополнять основную триаду симптомов при синдроме Рейтера. Поражения кожи и слизистых при реактивных артритах никогда не бывает гнойным, потому что гной предполагает наличие микробов.
Специфические поражения других органов
В редких случаях аутоиммунный процесс может влиять на работу других органов и систем, приводя к воспалению тканей. Это приведет к появлению необычных для реактивных артритов симптомов. Тогда у врача могут возникнуть проблемы с диагностикой, особенно если признаки поражения суставов незначительны.
В редких случаях при реактивных артритах могут появиться симптомы поражения следующих органов и тканей:
- Поражение почек. Может проявиться задержкой мочи и изменениями в ее биохимическом и клеточном составе.
- Поражение сердечной мышцы. Поражение миокарда проявляется периодическими нарушениями сердечного ритма. Специфические признаки можно заметить на ЭКГ (электрокардиограмме).
- Поражение перикарда (сердечной сумки). Перикардиты после перенесенной инфекции могут вызвать умеренные боли в груди и шум трения перикарда при аускультации (прослушивании).
- Полиневрит (воспаление периферических нервов). Полиневрит развивается крайне редко при запущенных формах болезни. Пациент при этом может жаловаться на умеренные мигрирующие боли, нарушения чувствительности, быстрое затекание конечностей.
Таким образом, симптомы при реактивных артритах могут быть очень разнообразными. Признаки поражения суставов присутствуют практически всегда. Воспаление слизистой оболочки глаз и сопутствующие симптомы характерны для синдрома Рейтера после хламидийной инфекции. Остальные проявления болезни могут варьировать от случая к случаю.
В зависимости от длительности вышеупомянутых симптомов различают следующие формы течения реактивных артритов:
- острое течение реактивного артрита – до полугода;
- затяжное течение – от полугода до года;
- хроническое течение — более 1 года.
Данная классификация играет определенную роль при подборе лечения. Если болезнь приобретает затяжной или хронический характер, необходимо обратить особое внимание на искоренение инфекции, которая, по всей видимости, плохо поддается лечению.
Диагностика реактивного артрита

Общий осмотр проводится на приеме у врача. Первичное обследование может провести врач-терапевт или семейный врач, но наибольшую информацию о поражении суставов сможет собрать ревматолог. При сопутствующих признаках поражения глаз или других органов прибегают к помощи соответствующих специалистов.
Во время общего осмотра врач обращает внимание на следующие особенности:
- Характер поражения суставов. При реактивном артрите, в том числе при синдроме Рейтера, суставы обычно поражаются несимметрично. Кроме того, в отличие от многих других заболеваний воспалительный процесс затрагивает суставную сумку и сухожилия мышц. Соответствующие симптомы врач обнаруживает именно при объективном осмотре пациента.
- Эрозии на слизистой оболочке полости рта. Эрозии на слизистых оболочках рта (реже половых органов или на коже) также повышают вероятность того, что у пациента именно реактивный артрит. Нередко пациенты замечают небольшие изъязвления, но не придают им большого значения, так как не могут связать их с поражением суставов. Из-за этого врач должен сам внимательно осмотреть слизистые оболочки.
- Симптомы поражения глаз. Поражение глаз и суставов характерно для синдрома Рейтера. При других вариантах реактивных артритов оно чаще всего отсутствует. Таким образом, признаки воспаления глаз показывают, что нужно делать дальнейшие анализы, направленные на поиски именно мочеполовой инфекции.
- Признаки хронической мочеполовой инфекции. При подозрении на реактивный артрит врачу нужно осмотреть наружные половые органы. Покраснение слизистой оболочки могут указывать на хронический воспалительный процесс. Это предопределит направление диагностических тестов и поможет исключить другие заболевания суставов.
Кроме того, врач уточняет, не болел ли пациент в последние месяцы различными инфекционными заболеваниями. Обращают внимание на такие характерные проявления как зуд в области половых органов, жжение во время мочеиспускания, рвота или диарея, а также кашель и признаки простуды. Отсутствие этих симптомов при опросе пациента не исключает диагноз реактивного артрита. Дело в том, что такие инфекции нередко протекают скрыто, без симптомов и заканчиваются спонтанным выздоровлением (без определенного лечения). Тем не менее, отсутствие признаков острой инфекции при опросе снижает вероятность диагноза.
Лабораторные методы исследования являются наиболее информативными при диагностике реактивного артрита и синдрома Рейтера. С их помощью можно определить характерные для данного заболевания изменения в анализе крови, а также обнаружить признаки инфекционного процесса, который запустил патологическую цепочку. По результатам лабораторных исследований возможна окончательная постановка диагноза.
Для диагностики реактивных артритов применяют следующие лабораторные методы исследования:
- анализы крови;
- анализ мочи;
- анализ кала;
- типирование антигена HLA-B27
- микробиологические исследования;
- серологические исследования;
- исследование синовиальной жидкости.
Анализ крови
Анализ крови при реактивном артрите имеет огромное значение, так как в нем можно обнаружить много характерных изменений. В зависимости от цели исследования может быть взята как кровь из вены, так и кровь из пальца. При необходимости по ходу лечения кровь будут брать еще несколько раз, чтобы подтвердить положительную тенденцию. Изменения при реактивном артрите и синдроме Рейтера будут наблюдаться как в общем, так и в биохимическом анализе крови. В первую очередь они указывают на наличие воспалительного процесса.
При реактивном артрите в анализе крови могут наблюдаться следующие изменения:
- Лейкоцитоз. Повышение уровня лейкоцитов более 9 млн/мл является признаком воспалительного процесса. При реактивных артритах лейкоцитоз будет умеренным, обычно до 11 – 12 тысяч.
- Повышение скорости оседания эритроцитов (СОЭ). Данный показатель также является признаком воспалительного процесса. Норма составляет у мужчин до 10 мм/ч, у женщин – до 15 мм/ч. Ложное повышение СОЭ может наблюдаться во время беременности или у пожилых людей (после 60 лет).
- Умеренная анемия. Понижение уровня эритроцитов и гемоглобина (менее 110 г/л).
- Обнаружение в крови С-реактивного белка. Этот белок свидетельствует о наличии в организме острого воспалительного процесса. Его концентрация обычно прямо пропорциональна интенсивности воспаления. Кроме С-реактивного белка могут быть обнаружены и другие признаки воспалительного процесса — сиаловые кислоты, серомукоид.
Другие специфические анализы проводятся для исключения определенных заболеваний. Прежде всего, это ревматоидный фактор и LE-клетки. Эти анализы проводятся не во всех лабораториях и требуют отдельного направления от врача.
Анализ мочи
Анализ мочи в определенных случаях также может указать на присутствие воспалительного процесса. Кроме того, многие ревматические заболевания, поражающие суставы, влияют и на работу почек. Таким образом, анализ мочи проводят, в том числе и для того, чтобы обнаружить поражение почек.
Характерными изменениями в анализе мочи при реактивном артрите являются:
- Протеинурия – выделение с мочой повышенного количества белков крови.
- Микрогематурия – присутствие в моче небольшого количества крови. Обычно это количество настолько мало, что не меняет цвет мочи и не может быть замечено невооруженным глазом. Кровь обнаруживают с помощью специального биохимического анализа.
- Лейкоцитурия – повышенное выделение лейкоцитов с мочой. Может наблюдаться вследствие лейкоцитоза, инфекционного или воспалительного процесса в почках.
Анализ кала
Анализ кала проводят для обнаружения кишечной инфекции, которая могла стать причиной развития реактивного артрита. С его помощью иногда удается обнаружить повышенное количество бактерий из семейств Salmonella, Shigella, Yersinia. Кал пациента просят принести самостоятельно в специальной стерильной емкости. Повторный анализ может понадобиться в конце лечения, чтобы подтвердить его успешность.
Типирование антигена HLA-B27
Как уже отмечалось выше, данный антиген сильно повышает риск развития ряда заболеваний суставов, в том числе и реактивных артритов. Анализ назначается пациентам с признаками поражения суставов на ранней стадии, когда симптомы, позволяющие точно поставить диагноз, еще не появились. При наличии антигена HLA-B27 у пациента вероятность, что поражение суставов вызвал реактивный артрит, очень высока. Поэтому врач сможет раньше начать лечение и предотвратить возможные осложнения.
Анализ проводится методом
ПЦР
(
полимеразной цепной реакции
). Она позволяет с высокой точностью определить наличие генов в
ДНК
, отвечающих за образование данного антигена. Для анализа необходима венозная кровь пациента. Перед сдачей крови не рекомендуется
курить
(
хотя бы за час до анализа
), так как это может повлиять на конечные результаты.
Если результат анализа оказывается положительным, это повышает вероятность того, что у пациента реактивный артрит примерно в 20 раз. Другими словами, врач может быть почти уверен в правильности постановки диагноза уже на ранней стадии болезни. Шанс того, что при положительном результате теста воспаление суставов все же не аутоиммунной природы составляет приблизительно 10 – 15%. Отрицательный результат анализа на HLA-B27 не исключает диагноз «реактивный артрит», но сильно снижает его вероятность.
Микробиологические исследования
Микробиологическое исследование делается для обнаружения различных инфекций, которые могли привести к развитию реактивного артрита либо к поражению суставов другой природы. В первую очередь, ищут мочеполовые и кишечные инфекции, так как именно они обычно осложняются воспалением суставов. В диагностике дыхательных инфекций микробиологические методы исследования почти не применяются.
Для обнаружения инфекций, которые привели к реактивному артриту, можно исследовать следующие материалы от пациента:
- кровь;
- моча;
- кал;
- синовиальная жидкость (жидкость, полученная из полости сустава при пункции);
- мазок со слизистой оболочки половых органов.
Суть микробиологических исследований состоит в точном определении вида бактерий. При исследовании крови микробиологический анализ будет положительным только при бактериемии (когда возбудитель болезни циркулирует в крови). Для реактивных артритов это не характерно, но анализ может быть назначен для исключения других форм поражения суставов. В моче патогенные микроорганизмы могут появиться при одновременном поражении почек или при развитии инфекции в нижних отделах мочевыводящих путей. Надежнее, однако, в этом случае брать мазок или соскоб со слизистой оболочки.
Для обнаружения инфекции у больных с реактивным артритом применяют следующие микробиологические методы:
- Микроскопия. Микроскопическое исследование подразумевает обычный анализ пробы под микроскопом. Врач при этом обращает внимание на форму бактерий и их восприимчивость к тем или иным красителям. Микроскопию можно делать при взятии мазка со слизистой оболочки половых органов или при исследовании кала.
- Посев на питательные среды. Другим способом обнаружения микробов является их посев на специальные питательные среды. В благоприятных условиях микроорганизмы размножатся, образовав целые колонии. Наблюдая за ростом колоний и их особенностями, врач может установить вид возбудителя. Посев можно делать из образцов анализа кала, мочи, крови, синовиальной жидкости, мазка со слизистой оболочки.
- Антибиотикограмма. Антибиотикограмма – это микробиологический анализ, который проводят после получения колонии возбудителя. В лабораторных условиях врачи проверяют, к каким антибиотикам наиболее чувствителен данный возбудитель. Это помогает назначить наиболее эффективное лечение. Антибиотикограмма назначается пациентам с хроническими кишечными или мочеполовыми инфекциями, которые в прошлом уже проходили курс лечения.
- ПЦР. Полимеразная цепная реакция, о которой уже говорилось выше, может с успехом применяться и для обнаружения различных инфекций. При этом ведется поиск ДНК возбудителя. Исследование является дорогостоящим, но дает очень надежные результаты. ПЦР выявляет признаки инфекции, даже когда острый период болезни закончился, и другие микробиологические анализы не дали результатов. При реактивных артритах это очень важно, потому что поражение суставов обычно наступает через несколько недель после перенесенной болезни.
Серологические исследования
Серологические исследования – это группа анализов, которые основываются на поиске в крови специфических антител против определенной инфекции. Эти тесты не дают стопроцентного результата, так как инфекционный процесс на момент поражения суставов уже закончился. Тем не менее, антитела продолжают циркулировать в крови еще некоторое время (обычно от 2 недель до 2 месяцев, в зависимости от заболевания). В этот период с помощью серологических тестов можно подтвердить, что пациент перенес ту или иную инфекцию.
Для серологического исследования берется кровь пациента. Результат обычно получают в течение суток. При синдроме Рейтера, например, анализ на антитела против хламидий обнаруживаются у 50 – 65% пациентов. Достаточно высокие показатели и для других возбудителей. Обнаружение антител указывает на высокую вероятность именно реактивного поражения суставов в ответ на инфекцию, позволяя исключить другие ревматологические заболевания.
Исследования синовиальной жидкости
Синовиальную жидкость получают путем пункции воспаленного сустава. В норме эта жидкость способствует лучшему скольжению суставных поверхностей и улучшает движение в суставе. Пункцию проводят под местным обезболиванием. Врач вводит специальную иглу и набирает некоторое количество синовиальной жидкости. Ее впоследствии используют для микробиологических и цитологических исследований. При реактивных артритах в синовиальной жидкости не обнаруживают возбудителей болезни, так как воспаление вызвано не инфекцией, а воздействием собственного иммунитета организма. В то же время в ней можно найти антитела к соответствующей инфекции (
чаще всего – к хламидиям
). Также будет высоким уровень лейкоцитов, что говорит об интенсивном воспалительном процессе.
Инструментальная диагностика необходима, прежде всего, для уточнения характера поражения суставов. Многие ревматологические заболевания связаны с деформацией суставных поверхностей, которые легко определяются в ходе специальных исследований. При реактивных артритах характерных изменений обычно не наблюдается. Поэтому на первых этапах заболевания, при остром течении, назначать инструментальные исследования бессмысленно. Однако если артрит носит затяжной или хронический характер (
что не слишком характерно для реактивных аутоиммунных процессов
В диагностике реактивных артритов используют следующие методы инструментального обследования:
- рентгенография;
- ультразвуковое исследование (УЗИ);
- артроскопия.
Рентгенография
Рентгенография – это диагностический метод, основанный на получении картинки с помощью рентгеновского излучения. Лучи проходят сквозь толщу тканей и попадают на специальную чувствительную пленку. Впоследствии по получившемуся изображению врачи делают заключения об изменениях в суставе.
При хроническом течении артрита могут отмечаться следующие изменения на рентгенограмме:
- Околосуставной остеопороз. На снимке он проявляется участком размягчения костной ткани возле сустава, под хрящом.
- Сужение суставной щели. В норме между костями на снимке есть определенное расстояние. При интенсивном воспалении из-за отека и набухания хряща оно уменьшается.
- Эрозии суставной поверхности. Данный дефект на снимке выглядит как неровность или шероховатость поверхности хряща в полости сустава.
- Костные шпоры. Костные шпоры – это небольшие наросты, которые обычно локализуются на пяточных костях, но иногда могут появляться и на костях запястья или на позвонках.
- Признаки поражения межпозвонковых суставов.
Несмотря на то, что рентгенография является быстрым, дешевым и безболезненным методом обследования, ее назначают не так часто. Только у 8 – 10% пациентов с реактивным артритом или синдромом Рейтера удастся заметить характерные изменения на снимке. Тем не менее, именно с помощью рентгенографии можно исключить ряд других ревматологических патологий. Дело в том, что многие из них ведут к выраженной деформации суставов, которая не характерна для реактивных артритов.
Рентгенография суставов может проводиться, в том числе и беременным женщинам, если в этом возникает острая необходимость. Современные аппараты позволяют максимально снизить дозу облучения и сфокусировать лучи в пределах сустава. Кроме того, для защиты наиболее чувствительных частей тела будут использованы специальные экраны.
Ультразвуковое исследование
Ультразвуковое исследование заключается в обследовании сустава с помощью звуковых волн. Оно позволяет выявить ряд патологий, которые незаметны на рентгеновском снимке. В частности, речь идет о воспалительных процессах в околосуставных тканях.
На УЗИ можно обнаружить следующие признаки реактивного артрита:
- бурсит;
- тендинит;
- тендовагинит.
Кроме того, УЗИ может дать информацию о поражении почек или перикарда, если воспалительный процесс будет протекать очень интенсивно.
УЗИ также является безболезненным, быстрым и дешевым исследованием, которое практически не имеет противопоказаний. Исследование длится 3 – 5 минут для каждого из пораженных крупных суставов. Применение данного способа исследования при поражении мелких суставов бессмысленно, потому что аппараты не обладают достаточно высоким разрешением. Другими словами, минимальные очаги воспаления и изменения в суставах различить попросту не удастся.
Артроскопия
Артроскопия является сравнительно редким методом исследования при реактивных артритах. Суть метода заключается во введении в полость сустава специальной камеры. С ее помощью врач получает возможность своими глазами оценить состояние тканей в пределах сустава. В подавляющем большинстве случаев под артроскопией понимают исследование коленного сустава. Он является достаточно крупным для данной процедуры. Другие суставы в силу анатомического строения хуже подходят для данного исследования.
При артроскопии врач может оценить состояние следующих структур коленного сустава:
- суставный хрящ;
- синовиальная оболочка;
- крестовидные связки;
- поверхность менисков.
При реактивных артритах во время артроскопии отмечаются очаги воспаления. Нередко в суставе обнаруживается небольшое количество жидкости и отложения фибрина. Синовиальная оболочка может быть гиперемирована (покрасневшая из-за усиленного притока крови).
Данная процедура является болезненной, поэтому выполняется под анестезией. Кроме того, для ее проведения требуется специальная аппаратура, что повышает цену исследования. Из возможных осложнений наиболее опасным является занесение инфекции в полость сустава с развитием септического артрита. Все это ограничивает применение артроскопии во врачебной практике. Ее назначают только в случаях, когда уточнить диагноз или эффективность лечения другими способами невозможно.
Помимо вышеперечисленных признаков реактивного артрита существует ряд показаний для исключения данного диагноза. Обнаружение любого из этих критериев у пациента заставит врача продолжить поиски правильного диагноза, несмотря на наличие антигена HLA-B27, недавно перенесенную инфекцию и другие типичные признаки.
Критериями для исключения реактивного артрита являются следующие диагностические данные:
- обнаружение в крови ревматоидного фактора (характерно для других ревматических поражений суставов);
- обнаружение тофусов – специфических узлов с солями мочевой кислоты (характерно для подагры);
- ревматические и ревматоидные узелки на коже;
- псориаз волосистой части головы;
- повышенный титр антистрептолизина-О.
Лечение реактивного артрита

Лечение реактивных артритов и синдрома Рейтера может проводиться как в стационарных условиях (
в больнице
), так и в домашних условиях. Как правило, на первых порах больного кладут в больницу для проведения надлежащего обследования и постановки точного диагноза. При умеренной интенсивности симптомов госпитализация не обязательна. Тогда ответственность за проведение всех диагностических процедур ложится на самого пациента.
Для безусловной госпитализации пациента на первых этапах существуют следующие показания:
- необходимость индивидуального подбора противовоспалительных препаратов;
- обострение болезни во время лечения базовыми противовоспалительными препаратами;
- появление атипичных форм болезни (перикардит, нефрит, васкулит – воспалительное поражение сосудов);
- подозрение на септический (бактериальный) артрит;
- необходимость проведения артроскопии или других инвазивных исследований;
- высокая температура и тяжелое общее состояние пациента.
Независимо от того, лечится пациент в больнице или дома, основная роль отводится медикаментозному лечению. Только правильно подобранные препараты смогут быстро улучшить состояние пациента и предотвратить развитие болезни. Самолечение или лечение народными средствами при реактивных артритах опасно, так как может вызвать ухудшение состояния больного.
Медикаментозное лечение реактивных артритов можно разделить на несколько основных направлений:
- устранение воспалительного процесса;
- лечение кишечной или дыхательной инфекции;
- лечение хламидиоза;
- лечение конъюнктивита при синдроме Рейтера.
Устранение воспалительного процесса
Основной проблемой при реактивных артритах и синдроме Рейтера является воспаление суставов. Антибиотикотерапия помогает искоренить инфекцию, которая запустила патологический механизм, но она никак не влияет на сам воспалительный процесс. Даже после гибели микроорганизмов в крови еще некоторое время могут циркулировать антитела, продолжающие атаковать соединительную ткань. Для быстрого улучшения состояния пациента назначаются различные противовоспалительные препараты. Их подбор и дозировку делает лечащий врач в зависимости от тяжести течения болезни.
Основные противовоспалительные средства, применяемые при реактивных артритах
| Группа препаратов | Препарат | Рекомендуемая доза | Лечебный эффект |
| Нестероидные противовоспалительные средства (НПВС) | Диклофенак | 100 – 300 мг в сутки в 2 – 3 приема в зависимости от массы тела пациента. | Препараты обладают противовоспалительным и обезболивающим эффектом. Это связано с угнетением медиаторов воспалительного процесса и прерыванием биохимической цепочки воспаления. Побочным эффектом при неправильном употреблении является поражение слизистой оболочки желудка (гастрит, язва). Эффективность конкретного препарата оценивается через 7 – 10 дней после начала его приема. |
| Мелоксикам | 0,3 – 0,5 мг препарата на 1 кг массы тела (мг/кг) 1 раз в сутки. | ||
| Нимесулид | 5 мг/кг 2 – 3 раза в сутки. | ||
| Напроксен | 15 – 20 мг/кг в сутки, дозу разбить на 2 приема. | ||
| Ибупрофен | 35 – 40 мг/кг в течение дня в 2 – 4 приема. | ||
| Иммуносупрессоры | Метотрексат | 7,5 – 15 мг, доза принимается за несколько раз в течение недели по схеме, предписанной врачом. | Данная категория препаратов воздействует не на цепочку воспаления, а непосредственно на иммунную систему. Они вызывают ее угнетение, из-за чего синтез антител нарушается и воспаление стихает. Данные препараты назначаются только в самых тяжелых случаях реактивного артрита. |
| Азатиоприн | 150 мг/сутки | ||
| Сульфасалазин | 2 г/сутки, срок приема определяет лечащий врач в зависимости от переносимости препарата. | ||
| Глюкокортикоиды | Преднизолон, реже его аналоги (в других дозах!) – кортизон, дексаметазон | 30 – 60 мг/сутки, доза снижается постепенно, по мере исчезновения симптомов. | Данные препараты обладают более выраженным, чем НПВС противовоспалительным действием. Побочным эффектом являются гормональные сбои и ослабление иммунитета. |
| Метилпреднизолон | 1000 мг в течение 3 дней, внутривенно в виде капельницы (в рамках пульс-терапии). |
При моноартритах (
поражении одного сустава
гормонального противовоспалительного препарата
. Обычно для достижения выраженного улучшения достаточно одной инъекции. Прогресс, однако, коснется только сустава, в который ввели препарат. Последующее поражение других суставов этот способ лечения не исключает.
Лечение кишечной или дыхательной инфекции
Для лечения кишечной инфекции прибегают к антибиотикотерапии. Нередко на момент развития реактивного артрита возбудители болезни уже погибли. Тогда лечение ограничивается приемом противовоспалительных препаратов. Перед назначением антибиотиков рекомендуется провести микроскопическое исследование кала или ПЦР для обнаружения конкретного возбудителя. В зависимости от результатов этих обследований врач назначит тот или иной антибактериальный препарат. Идеальным вариантом является составление антибиотикограммы.
Дыхательные инфекции, как правило, вызваны вирусами. Специфического лечения против них не существует. На момент развития артрита симптомы дыхательной инфекции уже отсутствуют либо идут на спад. При затяжном течении простуды или при продуктивном кашле (
с мокротой
) берут на посев
мокроту
. При обнаружении в ней возможных возбудителей болезни назначается соответствующий курс лечения.
Лечение хламидиоза
При подтверждении хламидийной инфекции у пациента необходимо провести курс лечения. Именно наличие в организме болезнетворных бактерий провоцирует воспалительный процесс. Существуют различные тактики лечения хламидиоза, но все они, так или иначе, основываются на применении антибиотиков. Выбор препарата и его дозы делается лечащим врачом на основании проведенных диагностических исследований.
Основные антибактериальные препараты, применяемые в лечении хламидиоза
| Фармакологическая группа | Препарат и его аналоги | Рекомендуемая доза |
| Макролиды | Эритромицин (эрмицед) | 0,5 г дважды в сутки или 0,25 г четырежды в сутки в течение недели. |
| Азитромицин (сумамед) | Лечение дробное. В первый день – 1 г препарата раз в сутки за час до еды. Со второго дня до конца лечения — 0,5 г раз в сутки. Курс лечения длится 5 – 10 дней. | |
| Кларитромицин (клацид) | 0,25 г два раза в день в течение 1 – 2 недель. | |
| Рокситромицин (рулид) | По 150 мг утром и вечером перед едой. Курс лечения – 1 – 2 недели. | |
| Мидекамицин (макропен) | 0,4 г три раза в сутки не менее 2 недель. | |
| Джозамицин (вильпрафен) | 0,5 г дважды в сутки в течение 10 – 15 дней. | |
| Тетрациклин | Тетрациклин | 0,5 г 4 раза в сутки в течение 7 – 14 дней. |
| Доксициклин | 0,1 г 2 раза в сутки в течение 7 – 14 дней. | |
| Фторхинолоны | Офлоксацин | 200 мг 2 раза в сутки или 400 мг 1 раз в сутки, курс лечения 7 – 10 дней. |
Каждая группа препаратов имеет свои преимущества и недостатки. Лечение тетрациклинами позволяет быстро достигать высокой концентрации антибиотика в крови, но при сокращении сроков приема до 1 недели возрастает риск рецидивов или появления устойчивых к антибиотикам видов хламидий. Однако прием максимальных доз и продолжительный курс приема антибиотика не гарантирует полного выздоровления. Это приводит в 5 – 15 % к рецидивам или возникновению устойчивых к антибиотикам форм хламидий. В подобных ситуациях рекомендуется повторный курс антибиотиков через 7 – 14 дней при использовании преимущественно других эффективных противохламидийных препаратов. В среднем курс лечения мочеполовой хламидийной инфекции составляет от 7 – 14 дней до 3 недель. В комплексной терапии реактивных артритов тетрациклины используют редко, так как они плохо сочетаются с другими препаратами и обладают рядом побочных эффектов. К ним прибегают, когда хламидии не чувствительны к другим препаратам.
Эритромицин обладает схожей с тетрациклинами эффективностью при лечении различных форм мочеполового хламидиоза. Он успешно очищает организм даже при бессимптомном течении инфекции. Однако следует помнить, что при лечении макролидами в 10 – 15% случаев не достигается выраженного клинического и микробиологического эффекта. Также возможны рецидивы как ранние (
до 1 месяца после завершения лечения
), так и поздние. В этих случаях повышается риск и повторного реактивного воспаления суставов.
Кроме того, при обнаружении реактивного артрита после хламидийной инфекции необходимо воздержаться от незащищенных половых контактов. Повторное попадание хламидий вызовет новое обострение болезни и усложнит лечение. Чтобы этого избежать следует найти постоянных половых партнеров пациента или пациентки и провести профилактическое обследование. Нередко у них будет обнаружения хроническая хламидийная инфекция в бессимптомной форме. Тогда назначается параллельное лечение и половых партнеров.
Сроки лечения, указанные в таблице, являются ориентировочными. В 30 – 40% случаев эти курсы лечения не позволяют полностью искоренить инфекцию. Это связано с особенностями строения и жизненного цикла хламидий. Единственным критерием выздоровления является отрицательный итоговый анализ. Порой для этого приходится повторять курсы антибиотикотерапии в течение 2 – 3 месяцев. Точные сроки и режим приема устанавливает лечащий врач.
Лечение конъюнктивита при синдроме Рейтера
Если конъюнктивит в рамках синдрома Рейтера длится более 2 дней и сопровождается выраженными симптомами со стороны глаз, необходимо пройти отдельный курс лечения данного заболевания. Он включает местное применение противовоспалительных препаратов, которые уменьшат воспалительный процесс. Для уточнения диагноза и полноценного лечения больных с выраженными глазными симптомами обычно помещают в стационар.
Стандартной схемой лечения конъюнктивита и увеита при синдроме Рейтера является:
- Циклопентолат. Применяется в виде 1% раствора, закапывать в глаза по 1 – 2 капли дважды в день. Назначают в первые 5 – 10 суток терапии.
- Дексаметазон. Применяется в виде 0,1% раствора, закапывать по 1 – 2 капли от 3 до 6 раз в сутки (в зависимости от интенсивности воспаления). Применяется 15 – 30 суток.
- Диклофенак. Применяется в виде 0,1% раствора по 1 – 2 капли в сутки в течение 2 – 4 недель.
- Фенилэфрин. Назначается только при сильном воспалительном процессе с угрозой осложнений. Применяется в виде 1% раствора по 0,2 мл в сочетании с дексаметазоном (0,25 мл) 1 раз в сутки. Курс лечения составляет 5 – 10 суток.
При отсутствии клинического эффекта могут быть назначены парабульбарные инъекции (уколы под глаз) с глюкокортикоидными препаратами. Препаратом выбора при этом является дексаметазон в дозе 2 – 3 мг/сут. При угрозе осложнений в клетчатке около глаза можно создать депо из противовоспалительного препарата. Тогда рекомендуется введение 40 мг метилпреднизолона 1 раз в неделю в течение месяца. К данной мере прибегают после окончания основного курса лечения. Все вышеперечисленные препараты могут иметь противопоказания при хронических болезнях глаз. В связи с этим ни один врач не может их назначить без предварительной консультации офтальмолога.
обездвиживание
) с помощью специальной шины или даже гипсовой повязки. После окончания лечения повязку снимают и начинают лечебную физкультуру и массаж. Это необходимо, чтобы предотвратить окостенение суставов, вернуть им подвижность и восстановить тонус мышц.
- Воздержание от незащищенных половых актов.
- Обязательное обращение к врачу при дыхательных или кишечных инфекциях.
- Предупреждение врача перед вакцинацией об эпизодах реактивного артрита в прошлом.
- Соблюдение общих правил личной гигиены (мытье рук, кипячение воды и т. п.).
- Соблюдение диеты. Данный пункт не является полноценным компонентом лечения, поскольку даже самое строгое соблюдение диеты не ослабит симптомы без приема соответствующих медикаментов. Обострение же может спровоцировать обилие жирной пищи и регулярное употребление алкоголя.
Последствия реактивного артрита

Наиболее распространенными являются следующие последствия реактивных артритов:
- хронизация воспалительного процесса;
- ограничение подвижности в суставе;
- хронические боли в суставе;
- хронические болезни внутренних органов;
- снижение остроты зрения.
Хронизация воспалительного процесса
Хронизация воспалительного процесса в суставах встречается в среднем у 20% пациентов с реактивными артритами. Она может считаться самым распространенным последствием данного заболевания, так как накладывает отпечаток на жизнь пациента. Человек вынужден длительное время (более года) принимать противовоспалительные препараты, что отражается на его работоспособности. К тому же многие из препаратов обладают побочными эффектами, и их длительный прием приведет к возникновению других проблем.
Ограничение подвижности в суставе
Ограничение подвижности в суставе возникает после интенсивного воспалительного процесса. Отчасти оно объясняется слабостью мышц, если сустав был обездвижен, отчасти – изменениями в полости самого сустава. Наиболее заметно это осложнение при поражении крупных суставов (
коленный, локтевой, лучезапястный
). При аналогичных проблемах с суставами пальцев ног, например, это не сильно отразится на уровне жизни пациента.
Хронические боли в суставе
Хронические боли в суставе после перенесенного реактивного артрита остаются редко, но могут беспокоить пациента еще долгие годы. Даже после стихания воспалительного процесса и клинического выздоровления боль иногда остается. Это объясняется структурными изменениями в полости сустава (
например, костными наростами на суставных поверхностях или нарушениями выработки суставной жидкости
). В результате этих нарушений при движении кости будут сильно тереться друг о друга, что и проявится болевыми ощущениями. Такие боли плохо поддаются медикаментозному лечению и иногда требуют хирургического вмешательства. Чаще всего пораженными оказываются крупные суставы конечностей, но в редких случаях поражаются и межпозвонковые соединения. При сильных болях человек частично теряет трудоспособность, что становится основанием для получения
инвалидности
.
Хронические болезни внутренних органов
Как уже упоминалось выше, воспалительный процесс при реактивных артритах в редких случаях затрагивает и некоторые внутренние органы. Если пациент поздно обратился к врачу, это может привести к некоторым структурным изменениям и нарушению функции этих органов. В частности, речь идет об утолщении листков плевры и ухудшении фильтрации почек. Наиболее тяжелым осложнением является амилоидоз – отложение патологического белка, которое серьезно нарушает функцию органа.
Снижение остроты зрения
Снижение остроты зрения является довольно редким последствием синдрома Рейтера. Чаще всего оно вызвано не самой болезнью (
которая обычно проходит без последствий самостоятельно
катаракты
| Видео (кликните для воспроизведения). |
. Это и становится причиной снижения остроты зрения. Известны и случаи, когда функцию глаз нарушал и сам воспалительный процесс. Это грозит в основном носителям антигена HLA-B27, которые поздно обратились за медицинской помощью. Своевременная консультация специалиста позволяет предотвратить осложнения со стороны глаз более чем в 99% случаев.
Источники:
- Артроз, артрит. Лечение и профилактика. — М. : Газетный мир, 2014. — 160 c.
- Трухан, Д. И. Клиника, диагностика и лечение основных ревматических болезней. Учебное пособие / Д. И. Трухан, С. Н. Филимонов, И. А. Викторова. — М. : СпецЛит, 2014. — 160 c.
- Рудницкая, Людмила Артрит и артроз. Карманный справочник / Людмила Рудницкая. — М. : Питер, 2015. — 320 c.
- Татьяна, Алексеевна Раскина Проблема остеопороза у мужчин с ревматоидным артритом: моногр. / Татьяна Алексеевна Раскина, Ирина Степановна Дыдыкина und Марина Васильевна Летаева. — М. : LAP Lambert Academic Publishing, 2012. — 112 c.

Приветствую вас! на нашем ресурсе. Я Сергей Кондратов. Я уже более 8 лет работаю травматологом. Я считаю, что являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.