Содержание
- 1 Классификация дегенеративно-дистрофических патологий
- 2 Деформирующие остеоартрозы
- 3 Межпозвонковый остеохондроз
- 4 Деформирующий спондилоартроз
- 5 Остеохондропатии
- 6 Причины
- 7 Виды дегенеративных изменений
- 8 Степени тяжести повреждения МКС
- 9 Лечение
- 10 Профилактические меры дегенеративно-дистрофических изменений мениска
Остеоартроз — распространенная суставная патология
Дегенеративно-дистрофические заболевания суставов, классификация которых будет рассмотрена в статье, являются патологиями, суть патогенеза каких заключается в прогрессирующем нарушении метаболических процессов в хрящевой ткани суставов, изменении структуры костной ткани эпифизов, а также в постепенном вовлечении в процесс дегенерации остальных суставных структур.
Патологический процесс сопровождается деформированием суставов, дисконгруэнтностью (несоответствием суставных поверхностей), болезненностью, снижением функциональности, формированием вторичной воспалительной реакции. В итоге, такие болезни существенно снижают качество жизни человека, а в самых тяжелых случаях приводят к инвалидизации.
Классификация дегенеративно-дистрофических патологий
Дегенеративные заболевания суставов можно разделить на несколько основных групп, а именно:
- Первичные и вторичные деформирующие остеартрозы.
- Межпозвонковый остеохондроз.
- Деформирующий спондилоартроз.
- Остеохондропатии (в их число включены: болезнь Осгуд-Шляттера, Пертеса, Кинбека, Кенига, Келлера).
Перечисленные патологии провоцируют дегенеративные изменения суставов, особенности клиники различных заболеваний будут рассмотрены ниже.
Деформирующие остеоартрозы
Остеоартрозы — группа патологий разной этиологии со сходными морфо-клиническими признаками, основу которых составляет поражение всех суставных структур: хрящевой и костной тканей, синовиальной оболочки, связочного аппарата, капсулы сустава, мышечных волокон. Деформирующий артроз является одним из наиболее распространенных заболеваний опорно-двигательной системы на планете.
Это заболевание может развиваться по многим причинам, поскольку любой процесс, повреждающий суставной хрящ, может спровоцировать прогрессирование артроза.
Первичный артроз развивается как следствие ряда провоцирующих факторов, в число которых входят такие:
- некорректные бытовые условия и режим труда;
- нарушение функциональности симпатического сегмента нервной системы;
- эндокринные заболевания;
- наследственная предрасположенность;
- сосудистые патологии;
- заболевания иммунной системы;
- ферментопатии.
Вторичный деформирующий артроз прогрессирует после некорректной терапии переломов и других травм суставных поверхностей, воспалительного процесса. Также он может развиваться в результате врожденного неполноценного формирования суставов или из-за асептических некротических изменений эпифизов.
Изменения при артрозе
Дегенеративные изменения в суставах при деформирующих остеоартрозах различной природы затрагивают в большей степени хрящевую ткань, но по мере прогрессирования заболевания в патологический процесс постепенно вовлекаются и остальные элементы сочленения.
Развитие заболевания может начаться с неблагоприятного воздействия на область сустава, в результате которого возникает тромбоз или спазмирование сосудистых образований субхондральной зоны костных структур или же синовиальной оболочки (оба вида сосудистых нарушений могут протекать и одновременно).
Нарушается микроциркуляция, развивается гипоксия хрящевой ткани. В результате прогрессируют дегенеративные изменения хряща, он теряет упругость и эластичность.
Если дегенеративные процессы затрагивают синовиальную оболочку, то снижается интенсивность выработки синовиальной жидкости, из-за чего наблюдается явление “сухого сустава”. Частицы, которые образуются при разрушении хрящевой ткани, могут спровоцировать развитие реактивного синовита. При этом в суставную полость поступают лизосомальные ферменты, усугубляющие дегенеративные процессы тканей сустава.
Из-за снижения эластичности и дисконгруэнтности наблюдается травмирование субхондральной пластинки, что провоцирует усиление синтеза костного вещества, или остеосклероз. Избыточное количество костного вещества в пораженной области совместно с привычной нагрузкой на сустав ведет к образованию остеофитов в местах наименьшего давления.
Костные выросты механически раздражают синовиальную оболочку, а также ограничивают объем движений в пораженном суставе. В случае вторичного артроза процесс дегенерации запускает после травмирования хрящевых структур.
На начальных стадиях развития патологии главную роль играют биомеханические факторы, включающие:
- нарушение центрации;
- дисконгруэнтность;
- нестабильность сустава.
Прогрессирование вторичного деформирующего артроза проходит через воспалительные процессы: артрит и синовит. Заболевание развивается по прошествии 4-5 месяцев после травмирования.
Стадии прогрессирования заболевания
Клиническое течение деформирующего артроза предполагает последовательные стадии, рассматриваемые в таблице ниже:
| Стадия | Особенности клиники | Рентгенологическая картина |
| 1. | Дегенеративно-дистрофические изменения коленного сустава и других сочленений проявляются такими симптомами, как быстрая утомляемость пораженной конечности, чувство скованности мышц, некоторое ограничение объема движений в суставе. Болевой синдром присутствует редко. | Сужение суставной щели, субхондральный склероз. |
| 2. | Дегенеративные изменения коленного сустава и других сочленений провоцируют нарастание ограничений в объеме движений в пораженном суставе. При этом любые движения сопровождаются крепитацией. Характерны стартовые боли, которые проявляются при начале ходьбы.
Сустав деформируется, прогрессирует гипотрофия мышечной ткани, возникают контрактуры и хромота. К концу стадии болевой синдром приобретает волнообразный характер. Это объясняется прогрессирующим синовитом, развитие которого говорит уже о начале третьей стадии патологии. |
Выраженное сужение суставной щели (по сравнению с нормальными значениями — в 2-3 раза), также отмечается субхондральный склероз. Кроме того, в местах с наименьшей нагрузкой выявляются остеофиты. |
| 3. | Потеря полноценного объема движений в суставе: сохранено лишь качание (пассивное движение). Проявляется сгибательная контрактура. Болевой синдром наблюдается и в покое, не купируется после отдыха.
Возможно проявление нестабильности сустава. Если патология локализована в суставах ног, то пациенты теряют способность к самостоятельной ходьбе. |
Практически полное отсутствие суставной щели.
Деформация суставных поверхностей. Выявляются краевые костные разрастания. Множественные кисты в субхондральной области. |
Патогенез посттравматических артрозов развивается со второй стадии. При травмировании наблюдается нарушение целостности гиалинового хряща, а если диастаз между внутрисуставными отломками составляет больше 2 миллиметров, то регенеративные процессы в хрящевой ткани невозможны.
В результате дефект будет замещаться костной мозолью, которая покрывается рубцовой тканью. Эти изменения являются морфологическими элементами второй стадии артроза.
Межпозвонковый остеохондроз
Межпозвонковый остеохондроз также носит такие названия, как дискоз или дисцит. Патология обусловлена нарастанием интенсивности дистрофических процессов в межпозвонковых дисках, в результате каких ухудшаются их амортизация и эластические свойства, а также снижается подвижность позвоночника.
Прогрессирование патологического процесса определяется совокупностью эндо- и экзогенных факторов, в число которых входят метаболические и эндокринные расстройства, а также макро- и микротравмы. Развитие межпозвонкового остеохондроза манифестирует изменениями желатинозного ядра: снижается его тургор, диск теряет способность к полноценной амортизации.
Из-за давления тел позвонков уменьшается высота диска, происходит выпячивание фиброзного кольца за межпозвонковый промежуток. В результате оно может давить на структуры спинного мозга.
Патогенез остеохондроза
Иногда фиброзное кольцо покрывается трещинами, сквозь которые фрагменты желатинозного ядра выходят за пределы диска. Таким образом формируется грыжа Шморля, или хрящевая грыжа.
Симптоматика патологического процесса определяется местом расположения грыжи. Если она локализована спереди, то клинических проявлений не наблюдается, но в случае, когда грыжа имеет заднее расположение, она проникает в канал позвоночника и провоцирует симптомы шейного радикулита.
Клиника здесь определяется не давлением грыжи, а воспалительной реакцией в нервных корешках и эпидуральной клетчатке, также симптомы дают о себе знать из-за венозного стаза.[1]
Симптоматика вторичного радикулита объясняется или выпячиванием фиброзного кольца за межпозвонковый промежуток, или истинной грыжей с задним расположением. Выяснение этого обстоятельства важно для выбора метода хирургического лечения в конкретном случае.
Межпозвонковый остеохондроз чаще локализован в пояснице, несколько реже — в шейном отделе позвоночного столба, и еще меньше — в грудном. Выявить патологию возможно только при глубоком ортопедо-неврологическом обследовании пациента.
Ведущим симптомом патологического процесса является локальный болевой синдром. При поясничной локализации очага поражения боль наблюдается в пояснице, иррадиирует в ягодицы и нижнюю конечность.[2]
В ходе обследования определяются:
- сглаженность лордоза поясницы;
- симптом “вожжей”, то есть резкое напряжение паравертебральной мускулатуры поясницы;
- анталгический сколиоз;
- болезненность при пальпации смежных с вовлеченным в патологический процесс диском остистых отростков;
- симптом Осны-Школьникова, то есть резкая болезненность в позвоночнике при пальпации брюшной стенки в проекции 4 позвонка поясничного отдела.
Выявление неврологической симптоматики определяется локализацией и особенностями поражения межпозвоночного диска. При сдавлении нервных корешков пациент жалуется на болезненность в области их иннервации, парестезии, слабость в конечностях, снижение выраженности или полная потеря сухожильных рефлексов. Если симптоматика выражена двусторонне, то это подтверждает массивное выпадение диска.
Деформирующий спондилоартроз
Деформирующий спондилоартроз представляет собой хроническую патологию, которая провоцирует инволюционные изменения в межпозвоночных дисках и срастание тел позвонков. Если говорить проще, болезнь сходна с последней стадией остеохондроза, но при спондилоартрозе, помимо деформации, наблюдается еще и отложение солей кальция в области продольной связки позвоночника.
Деформирующий спондилоартроз развивается в зрелости и пожилом возрасте и по сути является процессом старения сочленений между позвонками. Заболевание поражает чаще шейный отдел позвоночника, чуть реже пояснично-крестцовый, и менее всего — грудной, поскольку он является самым малоподвижным.
Наглядное представление патогенеза спондилоартроза
Причины спондилоартроза
К основным причинам этого заболевания следует отнести:
- врожденные нарушения формирования позвонков;
- врожденная нестабильность позвоночника из-за нарушений структуры связочного и мышечного аппаратов;
- сколиоз;
- травмирование;
- остеохондроз;
- плоскостопие;
- чрезмерные статические нагрузки;
- спондилолиз (соскальзывание вышележащего позвонка и поперечных отростков нижележащего вперед);
- патологии эндокринной системы.
Особенности патогенеза спондилоартроза
Говоря о патогенезе спондилоартроза, необходимо подробнее ознакомиться с анатомией сочленений между позвонками. Позвонки между собой соединены не только при помощи дисков, основной функцией которых служит амортизация. Также они соединяются при помощи фасеточных суставов, которые образуются между боковыми отростками позвонков.
Эти сочленения плоские, образованы боковыми отростками соседних позвонков (направленных под углом вверх или вниз), их покрывают суставные хрящи и капсулы. Плоскость фасеточного сустава локализована под некоторым углом клиновидно — это необходимо для предотвращения смещения соседних позвонков относительно друг друга в стороны и в передне-заднем направлении.
Патологический процесс при спондилоартрозе вовлекает именно фасеточные суставы. В случае, если патология прогрессирует по обе стороны от рядом расположенных позвонков, говорят о двустороннем деформирующем спондилоартрозе.
После полного завершения роста позвоночника постепенно угасают интенсивность метаболических реакций и трофика межпозвонковых дисков. Снижаются их аморзатизационные свойства, увеличивается нагрузка на область фасеточных суставов. Уменьшается количество внутрисуставной жидкости, что ведет к истончению слоя хрящевой ткани на суставных поверхностях.
При резких движениях или чрезмерных нагрузках могут происходить смещения суставных отростков относительно друг друга. Мышечные структуры компенсаторно спазмируются, происходит фиксация позвонков в некорректном положении. Если вовремя не предприняты меры, то постепенно прогрессируют дегенеративные процессы в области суставного хряща.
Клиническая симптоматика спондилоартроза
Клиника заболевания определяется локализацией патологического очага и стадией процесса.
Более подробно симптомы рассмотрены по отделам:
- Шейный. Патология проявляется болью в шее, которая имеет ноющий характер. Болевой синдром проявляется или периодически, или постоянно. Болезненность может иррадиировать в область лопаток, надплечья, руки, затылка. Также характерна скованность движений в шее. По мере прогрессирования патологического процесса нарастает выраженность этих двух симптомов. При ущемлении сосудов и нервных корешков возможны такие проявления, как: головокружения, онемение плеч, нарушение зрения, равновесия, также шум в ушах.
- Пояснично-крестцовый. Характерны такие симптомы: ноющие боли в поясничной области, усиливающиеся при движениях и нагрузке, скованность.
- Грудной. Патология, локализованная в этом отделе, зачастую протекает бессимптомно, особенно на ранних стадиях. Постепенно может проявляться болезненность в области между лопаток, ограничение объема движений при поворотах. В тяжелых случаях появляется ощущение сдавливания в грудной клетке при дыхании.
Степени тяжести патологии
Подробно о степенях тяжести спондилоартроза можно узнать в таблице:
| Степень | Особенности клиники | Рентгенологическая картина |
| 1. | Тянущая боль в пораженном участке в утреннее время. | Остеофиты на краях сустава. |
| 2. | Возрастание интенсивности болевого синдрома, появление скованности. | Остеофиты как бы “окружают” сустав. Иногда отмечается наличие неоартроза — сочленения, которое образуют остеофиты. |
| 3. | Постоянная болезненность в пораженной области, усиливающаяся при нагрузке. Скованность, ограничение объема движений. | Сформированный костный элемент, скрепляющий между собой тела позвонков. |
Остеохондропатии
Остеохондропатия представляет собой дегенеративно-некротическую патологию, которая развивается из-за нарушения трофики и прогрессирования дистрофических процессов в субхондральных отделах эпифизов костей.
Точные причины развития остеохондропатии неизвестны, но врачи склоняются к мнению, что патология развивается при действии одного или нескольких факторов из списка:
- травмирование;
- инфекционный процесс;
- генетическая предрасположенность;
- нарушение метаболических процессов и трофики.
Патогенез остеохондропатий предполагает местное нарушение трофики кости и костного мозга в эпифизах и апофизах.
Дистрофически-некротический процесс проходит последовательно пять стадий:
- Стадия некротических изменений, которая является результатом нарушения кровоснабжения участков апофиза или эпифиза.
- Стадия вторичного перелома импрессионного типа, который возможен при минимальных нагрузках.
- Стадия фрагментации. Предполагает рассасывание некротизированных участков губчатого вещества костной ткани.
- Стадия репарации. В ходе этой стадии разрастается соединительная ткань.
- Стадия консолидации. Предполагает процесс оссификации, при этом образуются деформации эпифиза или же он полностью восстанавливается при корректном лечении.
Разновидности остеохондропатий
Подробнее о разных видах остеохондропатий можно прочитать в таблице ниже:
| Патология | Особенности клинической симптоматики | Рентгенологическая картина |
| Остеохондропатия головки бедренной кости, или патология Легг-Кальве-Пертеса | Самый частый вариант патологии. Чаще болеют мальчики. Распространенный возраст — 5-12 лет.
Односторонний процесс. Клиника выражается в нестойких болях в тазобедренном сочленении после ходьбы. Развиваются контрактура, атрофические изменения в мышечной ткани, хромота, в тяжелых случаях возможно укорочение конечности на 1-2 сантиметра. |
Начиная со второй стадии — равномерность затемнения головки бедренной кости из-за некротических изменений и перелома. Расширение суставной щели, сплющивание головки. Спустя полтора года от начала развития болезни — отдельные фрагменты головки, сильное ее сплющивание. Спустя 3 года — восстановление нормальной структуры при лечении или приобретение головкой бедра грибовидной формы при его отсутствии. |
| Остеохондропатия бугра большеберцовой кости, или патология Осгуд-Шлаттера | Обычно имеет односторонний характер. Часто развивается после травмирования, распространена среди спортсменов. Проявляется болями в области бугристости, усиливающимися при пальпации и движениях.
Также отмечается образование плотного нароста, припухлость пораженной области. |
Отделение бугристости от поверхности кости или ее фрагментирование. |
| Остеохондропатия ладьевидной кости стопы, или патология Келера I типа | Редкая патология, обычно развивается после травмирования. С
имптоматика предполагает припухлость, умеренную болезненность, хромоту. |
Уплощение ладьевидной кости (она приобретает форму чечевицы или серпа) или ее фрагментирование. |
| Остеохондропатия головки II и III плюсневых костей, или патология Келера II типа | Встречается у молодых женщин, предположительно в результате нагрузки при ходьбе на каблуках. Проявляется болями в стопе. | Уплощение головки плюсневой кости, ее фрагментирование. Расширение суставной щели, образование остеофитов. |
| Остеохондропатия полулунной кости запястья, или патология Кинбека | Развивается среди пациентов мужского пола и возраста от 20 до 30 лет, которые подвержены интенсивным физическим нагрузкам. Клинически проявляется болезненностью в области лучезапястного сустава, снижение его функциональности, усилением болевого синдрома при пальпации. | Уплотнение костных структур, вслед за которым может наблюдаться пятнистое просветление. Постепенно полулунная кость становится треугольной формы. |
| Остеохондропатия тела позвонка, или патология Кальве | Патология чаще поражает нижние позвонки грудного и верхние позвонки поясничного отделов. Развивается обычно после травмирования. Клинически проявляется болью в пораженной области, которая усиливается при нагрузках. Также характерно напряжение мышечных структур и выступание остистых отростков пораженных позвонков. | Сплющивание тел позвонков, иногда с образованием клина впереди. Увеличение межпозвоночных дисков. |
| Остеохондропатия апофизов позвонков, или юношеский кифоз, остеохондропатический кифоз, или патология Шейермана-Мау | Патологии подвержены юноши. Чаще поражается грудной отдел позвоночного столба. На хрящевых дисках появляются добавочные точки окостенения, которые также называются краевыми костными каемками.
Кифоз обычно сохраняется в течение жизни. Клинически заболевание проявляется усталостью в области позвоночника при нагрузке, болезненностью, сутулостью. Патология прогрессирует медленно. |
1 стадия (начальная): “пестрые” апофизы из-за их разрыхления.
2 стадия (деструктивная): сдавление тела позвонка, приобретение им формы усеченного клина. 3 стадия (восстановление): соединение апофизов с телами позвонков. |
| Частичные клиновидные остеохондропатии суставных поверхностей, или отсекающий остеохондроз, или патология Кенига | Клинически выражается в отделении костно-хрящевых фрагментов эпифиза, выпадении их в суставную полость. При ущемлении фрагментов возможно блокирование сустава, острый болевой синдром.
Клиника имеет две стадии:
|
На стадии секвестрации отмечается отделение “суставной мыши” и формирование ниши в мыщелке. |
Рентгенологическая картина при болезни Шейермана-Мау
Нет какой-либо панацеи, которая может предупредить или вылечить все дегенеративно-дистрофические патологии, процесс лечения должен быть комплексным. Терапия включает не только прием медикаментов, но также физиолечение, лечебную физкультуру, санаторно-курортное лечение.
Все препараты нужно принимать строго по инструкции, руководствуясь врачебными назначениями. Цена самолечения может быть слишком высока — неверный подбор терапии зачастую приводит к плачевным результатам.
Фото и видео в этой статье призваны сделать изучение материала о дегенеративно-дистрофических патологиях более наглядным. Берегите здоровье опорно-двигательной системы, ведь качество жизни очень тесно с ним связано.[3]
Самые частые заболевания суставов – дегенеративно-дистрофические, происходящие от разных и не всегда ясных причин (травма, перегрузка, нарушение белкового обмена и т.д.). Главные рентгенологические признаки: 1) сужение рентгеновской суставной щели; 2) костные разрастания по краям суставных поверхностей; 3) деформация суставных поверхностей; 4) уплотнение (склероз) подхрящевых слоев костной ткани в обоих суставных концах, особенно в наиболее нагружаемых их участках; 5) кистовидные образования, дающие просветления в суставных концах костей. В отличие от деструктивных очагов, они имеют правильную форму, четкие гладкие контуры и не содержат секвестров.
В некоторых случаях преобладают резкое сужение суставной щели и деформация суставных поверхностей, а кистовидные образования немногочисленны или отсутствуют. Такую форму дегенеративно-дистрофического поражения называют деформирующим артрозом.
При УЗИ также отображаются краевые остеофиты и оссификаты и даже дегенеративные субхондральные кисты, как и более грубые изменения суставного хряща вплоть до его дефектов, особенно в крупных поверхностных суставах (коленный).
Надобность в МРТ возникает редко. В оценке дегенеративных изменений суставных хрящей в ранней стадии поражения нередки ложноположительные результаты, хотя ошибки обычно допускаются в пределах одной степени выраженности артроза. Только начиная с III степени МР-диагностика становится точной.
| Видео (кликните для воспроизведения). |
Однако следует заметить, что за диагнозом артроза, особенно его „обострений», часто скрываются осложнения или другие заболевания, не визуализируемые рентгенологически. С целью их распознавания показаны УЗИ или МРТ.
Дегенеративно-дистрофические заболевания позвоночника.
Возможности рентгенодиагностики этих заболеваний как причины поясничных болей и корешковой симптоматики ограничены, поэтому нельзя целиком полагаться на ее результаты. Между изменениями, выявляемыми рентгенологически, и клинической картиной нет параллелизма. Выраженный межпозвоночный остеохондроз может быть клинически немым, в то же время даже грубые морфологические изменения (например, доказанные на операции грыжи дисков с тяжелой корешковой симптоматикой) совместимы с нормальной рентгенологической картиной. Если имеется грыжа диска, то она не обязательно локализуется на уровне определявшегося рентгенологически остеохондроза.
Значение рентгенографии заключается не столько в выявлении дегенеративно-дистрофического поражения позвоночника, сколько в исключении других заболеваний и прежде всего деструктивных процессов в позвоночнике как причины клинических симптомов. Уже одно это позволяет с наибольшей вероятностью расценить природу боли и корешковой симптоматики как дискогенную.
В то же время рентгенологические данные в ряде случаев важны при выборе тактики консервативного лечения:
-
Подтверждают клинически заподозренное преобладание дегенеративных поражений межпозвоночных дисков (остеохондроз) или межпозвоночных суставов (спондилоартроз).
-
Выявляемый спондилолиз и спондилолистез ограничивает выбор консервативных методов лечения.
-
Относительную ценность имеют обнаружение аномалий развития позвоночника (могут предрасполагать к дегенеративно-дистрофическим изменениям) и косвенные рентгенологические признаки вертеброгенных страданий (выпрямление лордоза, сколиоз).
Для лечения большинства больных достаточно информации, полученной при рентгенографии.
Если предстоит хирургическое вмешательство необходимо применять КТ, МРТ для точного определения уровня, типа грыжи и планирования операции. При этом мало выявить грыжу, необходимо еще выяснить ее клиническое значение, т. е. отношение к ней клинических симптомов.
Преимущества КТ:
-
Позволяют отличить диффузное дегенеративное выпячивание диска от локального (грыжи) и часто распознать секвестрацию.
-
Точнее, чем при МРТ и на рентгенограммах, выявляются остеофиты в позвоночном канале и межпозвоночных отверстиях и обеспечивается дифференцирование их от грыж, что особенно важно в шейном отделе позвоночника.
МРТ высокочувствительна к грыжам независимо от локализации и обладает теми же преимуществами, что и КТ, за исключением визуализации остеофитов. Корреляции КТ и МРТ с результатами операций по поводу грыж поясничных дисков примерно одинаковые (более 80%).
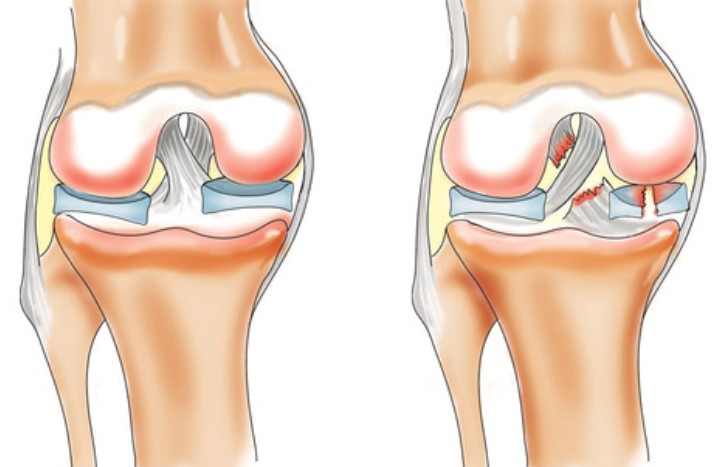
Мениск коленного сустава (МКС) – хрящевая прокладка, роль которой состоит в амортизации и стабилизации сустава с одновременным увеличением конгруэнтности (формы суставных поверхностей сочленяющихся костей полностью соответствуют друг другу) суставной поверхности.
Причины
Наиболее распространенными типами травм коленного сустава (КС) являются генетические патологии (врожденные повреждения в опорно-двигательной системе) и дегенеративные изменения (происходят обычно в пожилом возрасте из-за стирания и изнашивания функциональных элементов КС), проявляющиеся лишь со временем.
Причины развития заболевания:
- человек длительное время работал на химическом производстве;
- больной работал в условиях, предполагающих большие нагрузки (непосредственно на сам сустав);
- у пациента раньше диагностировались инфекционные заболевания или был развит воспалительный процесс;
- у человека наблюдались другие заболевания опорно-двигательной системы хронической формы;
- плохое качество жизни.
К дегенеративным изменениям принадлежат разволокнение тканей, массивное размозжение и многоплоскостной разрыв. Они могут развиться из-за перенесенного ранее ревматизма, подагры или микротравм, а также в результате хронической интоксикации (характерно для людей много работающих в стоячем или постоянно движущемся положении). Если произошел разрыв медиального мениска, скорее всего сустав был блокирован, зафиксировавшись под 150-170 градусным углом.
Виды дегенеративных изменений
Существует несколько типов дегенеративных изменений:
- мениск оторвался от места крепления;
- дистрофические изменения рога и тела медиального мениска;
- чрезмерная подвижность из-за повреждения межменисковых связок;
- киста, образовавшаяся в виде выпуклости, заполненной жидкостью, внутри полости хряща;
- менископатия.
У заднего рога мениска нет собственной системы кровоснабжения, так как питание дает циркуляция суставной жидкости. Дистрофические изменения заднего рога медиального мениска необратимы, так как ткань не способна к регенерации. Диагностировать подобный случай достаточно сложно. Чтобы поставить точный диагноз, врачу приходится назначать магниторезонансную томографию.
Степени тяжести повреждения МКС
Дистрофическое изменение мениска 1 степени характеризуется небольшими (частичными) повреждениями (рога мениска в т.ч.), болевыми ощущениями в области коленного сустава и его припухлостью. Подобные признаки перестают быть заметными через 3 недели после появления.
При тяжелой (2 степени) боль ощущается острей, отек становится заметней. В полости сустава появляется кровь, а рог полностью отрывается от МКС, при этом некоторые его части попадают внутрь сустава, вызывая тем самым блокаду движений. В данном случае необходимо оперативное вмешательство.
Лечение
Существует два вида лечения:
- консервативное;
- хирургическое.
Все зависит от степени тяжести повреждение и от участка, которые был деформирован. Консервативный способ, который также называют терапевтическим, основывается на ряде терапевтических манипуляций, и чаще всего приводит к ожидаемому (положительному) эффекту.
Необходимо оказать помощь пострадавшему сразу после получения травмы. Для этого нужно обеспечить нахождение больного в полном покое, наложить на внутреннюю сторону колена прохладный компресс и сделать обезболивающую инъекцию. Затем необходимо наложить гипсовую повязку и выполнить пункцию жидкости. Этим заниматься может только специалист, самолечение полностью исключается.
Если были повреждены хрящи, в обязательном порядке назначается прием гиалуроновой кислоты и хондропротекторов (препараты, содержащие глюкозу и хондроитин). Устранить болезненную симптоматику и воспалительный процесс помогут нестероидные противовоспалительные средства (к которым принадлежат ибупрофен, также диклофенак и индометацин).
Чтобы устранить отечность, ускорить заживление дистрофического изменения мениска 1 -2 степени, используют наружные мази (чаще всего это вольтарен и долгит, иногда назначается амзан). При этом проводится курс физиотерапии в сопровождении специального комплекса лечебных упражнений.
Наибольшей эффективностью при лечении МКС обладает массаж.
Необходимость хирургического вмешательства появляется лишь при изменении медиального мениска 2 (тяжелой) степени, когда хрящ раздавлен, сильно разорван или смещен МКС, полностью оборван как передний, так и задний рог МКС. Может потребоваться удаление мениска целиком или только отделившегося рога, восстановление, накладывание швов на место разрыва, фиксация оторвавшихся рогов, трансплантация мениска.
Профилактические меры дегенеративно-дистрофических изменений мениска
Статистика утверждает, что человек, выполняющий меры профилактики, избегает травмирования КС в 95% случаев. Для этого следует заниматься спортом в устойчивой и удобной обуви, способной свести к минимуму риск падений, использовать специальные накладки, фиксирующие колено, (наколенники), безопасно распределять нагрузку на коленный сустав. В качестве фиксатора можно использовать эластичный бинт.
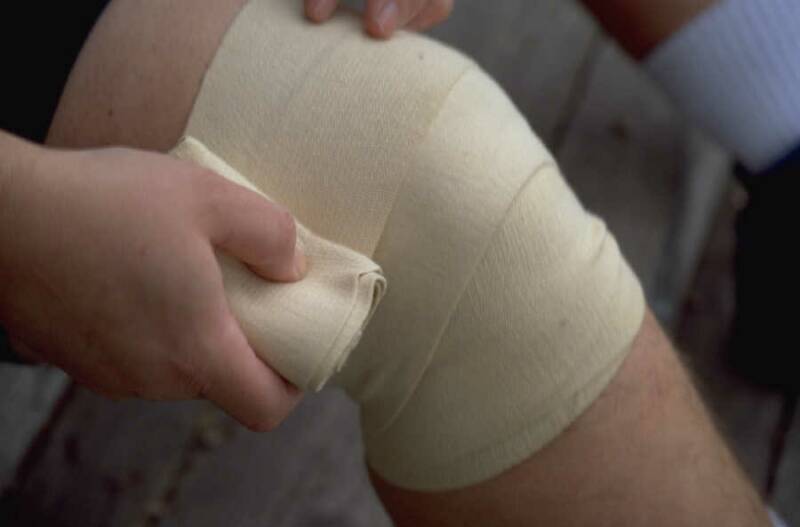
Перед тренировкой или длительной физической нагрузкой следует хорошо разминаться, делать это постепенно и плавно. Также стоит следить за своим весом и не переедать (избегать ожирения), утром делать зарядку, правильно питаться (рацион должен быть богат белками и микроэлементами).
Мениск коленного сустава (МКС) – хрящевая прокладка, роль которой состоит в амортизации и стабилизации сустава с одновременным увеличением конгруэнтности (формы суставных поверхностей сочленяющихся костей полностью соответствуют друг другу) суставной поверхности.
Причины
Наиболее распространенными типами травм коленного сустава (КС) являются генетические патологии (врожденные повреждения в опорно-двигательной системе) и дегенеративные изменения (происходят обычно в пожилом возрасте из-за стирания и изнашивания функциональных элементов КС), проявляющиеся лишь со временем.
Причины развития заболевания:
- человек длительное время работал на химическом производстве;
- больной работал в условиях, предполагающих большие нагрузки (непосредственно на сам сустав);
- у пациента раньше диагностировались инфекционные заболевания или был развит воспалительный процесс;
- у человека наблюдались другие заболевания опорно-двигательной системы хронической формы;
- плохое качество жизни.
К дегенеративным изменениям принадлежат разволокнение тканей, массивное размозжение и многоплоскостной разрыв. Они могут развиться из-за перенесенного ранее ревматизма, подагры или микротравм, а также в результате хронической интоксикации (характерно для людей много работающих в стоячем или постоянно движущемся положении). Если произошел разрыв медиального мениска, скорее всего сустав был блокирован, зафиксировавшись под 150-170 градусным углом.
Виды дегенеративных изменений
Существует несколько типов дегенеративных изменений:
- мениск оторвался от места крепления;
- дистрофические изменения рога и тела медиального мениска;
- чрезмерная подвижность из-за повреждения межменисковых связок;
- киста, образовавшаяся в виде выпуклости, заполненной жидкостью, внутри полости хряща;
- менископатия.
У заднего рога мениска нет собственной системы кровоснабжения, так как питание дает циркуляция суставной жидкости. Дистрофические изменения заднего рога медиального мениска необратимы, так как ткань не способна к регенерации. Диагностировать подобный случай достаточно сложно. Чтобы поставить точный диагноз, врачу приходится назначать магниторезонансную томографию.
Степени тяжести повреждения МКС
Дистрофическое изменение мениска 1 степени характеризуется небольшими (частичными) повреждениями (рога мениска в т.ч.), болевыми ощущениями в области коленного сустава и его припухлостью. Подобные признаки перестают быть заметными через 3 недели после появления.
При тяжелой (2 степени) боль ощущается острей, отек становится заметней. В полости сустава появляется кровь, а рог полностью отрывается от МКС, при этом некоторые его части попадают внутрь сустава, вызывая тем самым блокаду движений. В данном случае необходимо оперативное вмешательство.

Лечение
Существует два вида лечения:
- консервативное;
- хирургическое.
Все зависит от степени тяжести повреждение и от участка, которые был деформирован. Консервативный способ, который также называют терапевтическим, основывается на ряде терапевтических манипуляций, и чаще всего приводит к ожидаемому (положительному) эффекту.
Необходимо оказать помощь пострадавшему сразу после получения травмы. Для этого нужно обеспечить нахождение больного в полном покое, наложить на внутреннюю сторону колена прохладный компресс и сделать обезболивающую инъекцию. Затем необходимо наложить гипсовую повязку и выполнить пункцию жидкости. Этим заниматься может только специалист, самолечение полностью исключается.
Если были повреждены хрящи, в обязательном порядке назначается прием гиалуроновой кислоты и хондропротекторов (препараты, содержащие глюкозу и хондроитин). Устранить болезненную симптоматику и воспалительный процесс помогут нестероидные противовоспалительные средства (к которым принадлежат ибупрофен, также диклофенак и индометацин).
Чтобы устранить отечность, ускорить заживление дистрофического изменения мениска 1 -2 степени, используют наружные мази (чаще всего это вольтарен и долгит, иногда назначается амзан). При этом проводится курс физиотерапии в сопровождении специального комплекса лечебных упражнений.
Наибольшей эффективностью при лечении МКС обладает массаж.
Необходимость хирургического вмешательства появляется лишь при изменении медиального мениска 2 (тяжелой) степени, когда хрящ раздавлен, сильно разорван или смещен МКС, полностью оборван как передний, так и задний рог МКС. Может потребоваться удаление мениска целиком или только отделившегося рога, восстановление, накладывание швов на место разрыва, фиксация оторвавшихся рогов, трансплантация мениска.
Профилактические меры дегенеративно-дистрофических изменений мениска
Статистика утверждает, что человек, выполняющий меры профилактики, избегает травмирования КС в 95% случаев. Для этого следует заниматься спортом в устойчивой и удобной обуви, способной свести к минимуму риск падений, использовать специальные накладки, фиксирующие колено, (наколенники), безопасно распределять нагрузку на коленный сустав. В качестве фиксатора можно использовать эластичный бинт.

Перед тренировкой или длительной физической нагрузкой следует хорошо разминаться, делать это постепенно и плавно. Также стоит следить за своим весом и не переедать (избегать ожирения), утром делать зарядку, правильно питаться (рацион должен быть богат белками и микроэлементами).
Ранняя и точная диагностика дегенеративно-дистрофических заболеваний крупных суставов нижних конечностей и вертеброгенных периартрозов имеет решающее значение для своевременного применения адекватных лечебных мероприятий. Хотя, на первый взгляд, клиническая картина их весьма сходна и имеются общие закономерности течения, методики лечения этих заболеваний совершенно различны. Иммобилизация поясничных ПДС, эффективно применяемая в комплексе лечения неврологических проявлений поясничного остеохондроза, приводит к ухудшению у больных с первичным поражением тазобедренного сустава, т.к. увеличивается функциональная нагрузка на сустав. Артродезирующие операции на тазобедренном суставе резко ухудшают состояние пациентов с первично вертебральной патологией.
Клинические исследования показали, что в 18,8% наблюдений больным с перикоксальгией и поясничным остеохондрозом ставится ошибочный диагноз. Высокий процент ошибок топической диагностики и причины поражения околосуставных мягких тканей и самого тазобедренного сустава объясняются рядом анатомо-физиологических особенностей, патобиомеханическими взаимоотношениями поясничного отдела позвоночника и тазобедренного сустава. Этому способствуют недостаточное освещение клинической картины вертеброгенного коксопериартроза, отсутствие четких дифференциапьно-диагностических критериев.
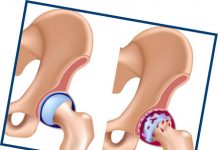
Деформирующий коксартроз — заболевание тазобедренного сустава, характеризующееся разрушением суставных поверхностей головки бедренной кости и вертлужной впадины, приводящее к нарушению двигательной и опорной функций нижней конечности.
Начальным признаком заболевания является боль, локализующаяся непосредственно в тазобедренном суставе. Как правило, это проекция передней суставной щели (пах). Боль возникает при ходьбе, при опоре на больную ногу. По мере прогрессирования процесса ее продолжительность и интенсивность нарастают, она становится постоянной, ноющей, мучительной, усиливается в ночное время, особенно в сырую, холодную погоду. Характерна «стартовая боль», т.е. возникающая в начале движения после длительного покоя. Боль может иррадиировать в нижнюю треть бедра, коленный сустав. Она никогда не локализуется дистальнее. Последовательно присоединяются хруст в суставе, его тугоподвижность, быстрая утомляемость мышц.
Уже на ранних этапах заболевания значительно ограничивается внутренняя ротация бедра. Затем развивается сгибательно-приводящая контрактура. Дегенеративно-дистрофические изменения сустава приводят к анатомическому укорочению нижней конечности. Выявляется болезненность в суставе при поколачивании по пятке при вытянутой нижней конечности (нагрузка по оси). Ограничение функции тазобедренного сустава приводит к перекосу таза. Быстро прогрессируют гипотония и гипотрофия ягодичных и бедренных мышц. Вследствие порочной установки нижней конечности и слабости мышц ягодичной области и бедра появляется хромота (походка Тренделенбурга). Больные при ходьбе вынуждены пользоваться дополнительной опорой (тростью, костылями). Ограничение движений и сгибательная контрактура тазобедренного сустава компенсируются увеличением подвижности поясничного отдела позвоночника. Переразгибание в поясничных ПДС приводит к увеличению нагрузки прямого сдвига вперед L4-L5, существенной перегрузке дугоотростчатых суставов. Это, в свою очередь, вызывает формирование антелистеза (чаще L4) и спондилоартроза. Вследствие деформации позвоночных сегментов, гиперплазии суставных отростков, появления остеофитов значительно сужаются позвоночный канал и каналы спинномозговых нервов. И вот тогда уже (как правило, через несколько лет) к клинической картине поражения тазобедренных суставов присоединяется клиника спондилоартроза, дегенеративного спондилолистеза, затем — компрессионные неврологические синдромы. В такой ситуации дифференциальная диагностика становится особенно сложна. Эффективны блокады запирательного нерва и внутрисуставные инъекции анестетиков с кортикостероидами.
Значительное место в диагностике деформирующего артроза занимает рентгенография. Деформирующий коксартроз — полиэтиологическое заболевание. Лишь в 26% он является первичным, в остальных случаях он сопровождает различную патологию сустава, соответственно, рентгенологическая картина будет иметь определенные нюансы.
Различают коксартроз:
1) идиопатический;
2) диспластический;
3) постишемический (асептический некроз головки бедренной кости);
4) посттравматический (исход переломов вертлужной впадины, головки и шейки бедренной кости, эпифизеолиз);
5) постангиотрофический (исход болезни Пертеса, юношеского эпифизеолиза, остеохондропатии головки);
6) постинфекционный (исход гнойного, гнойно-аллергического и туберкулезного кокситов, ревматоидного артрита, болезни Бехтерева);
7) дисгормональный (после длительного приема кортикостероидов и антидепрессантов).
В зависимости от выраженности клинико-рентгенологической картины различают 4 стадии наиболее часто встречающихся дегенеративно-дистрофических изменений тазобедренного сустава (идиопатический, диспластический коксартроз и асептический некроз головки бедренной кости).
I стадия. При рентгенологическом обследовании у больных с идиопатическим коксартрозом выявляются костные разрастания по краю крыши вертлужной впадины и незначительное сужение суставной щели с заметным уплотнением субхондральной пластинки головки бедренной кости. При диспластическом коксартрозе суставная щель асимметрична, серповидной формы. Сужение в области свода сменяется равномерным расширением к центру вертлужной впадины и книзу в результате вальгусной деформации проксимального конца бедренной кости, децентрации головки бедренной кости или ее подвывиха.
II стадия. Рентгенологическая картина характеризуется значительным неравномерным сужением суставной щели: максимальное сужение, вплоть до ее исчезновения, в области верхнего полюса головки бедренной кости и крыши вертлужной впадины. Вальгусная деформация проксимального конца бедренной кости сочетается с увеличением вертикального размера головки за счет краевых костных разрастаний в области нижнего полюса. Отмечается уменьшение глубины вертлужной впадины в результате утолщения ее дна и прогрессирующей скошенности крыши. В области наибольшей нагрузки головки и соответствующего участка крыши вертлужной впадины возникает значительный склероз. При асептическом некрозе на передне-задней рентгенограмме конгруэнтность сустава сохранена. Суставной контур головки и профиль ее не изменены. Суставная щель равномерно, но незначительно расширена. В области верхнего или передне-верхнего квадранта головки под субхондральной пластинкой прослеживается нежная полоса пониженной плотности, дублирующая контур головки с подлежащим неравномерным склерозом и полной утратой трабекулярного рисунка. Отмечаются единичные очаги кистозных просветлений с четкими контурами. На рентгенограммах в боковых проекциях определяется явное отграничение очага субхондрального склероза зоной остеолиза.
Ill стадия. При рентгенологическом исследовании отмечается резкое сужение суставной щели или ее отсутствие на отдельных участках, обширные краевые костные разрастания по краям вертлужной впадины, которые зачастую перекрывают суставную щель и могут ошибочно трактоваться как анкилозирование.
При диспластическом коксартрозе в области нижнего полюса головки бедренной кости отмечаются массивные краевые костные разрастания, которые увеличивают ее вертикальный размер, выталкивают из вертлужной впадины и фиксируют в положении подвывиха. Определяется кистозное перерождение участков головки бедренной кости, находящихся вне зоны нагрузки. При асептическом некрозе рентгенологически развивается картина импрессионного перелома суставной поверхности головки, фрагментации подлежащей костной ткани, нарушения профиля головки с развитием инконгруэнтности сустава.
IV стадия. При рентгенологическом исследовании суставной контур головки и ее профиль утрачены. Отмечаются наличие костных разрастаний на головке и ее деформация, свидетельствующие о полной дегенерации хряща. При диспластическом коксартрозе выявляется седловидная деформация верхнего полюса головки в результате раздавливания ее краем крыши вертлужной впадины.
Головка принимает грибовидную или граненую форму, При асептическом некрозе определяется картина вторичного артроза, характеризующаяся
Коксопериартроз
Коксопериартроз — дегенеративно-дистрофический процесс в периартикулярных тканях тазобедренной области. Он может сопровождать различную выраженной деформацией и уплощением верхнего полюса головки, ее фрагментацией и выпадением некротических масс в полость сустава.
патологию самого сустава. Но одной из причин является вертеброгенный процесс — так называемый вертеброгенный коксопериартроз.
Вертеброгенный коксопериартроз
В большинстве случаев (60%) развивается на фоне остаточных явлений компрессионно-корешкового синдрома L4, L5, S1, чаще при бирадикулярном поражении. Является следствием постуральных и викарных перегрузок околосуставных мышц в условиях их недостаточного трофического обеспечения (вегетативно-сосудистой дизрегуляции на сегментарно-периферическом уровне, а также, возможно, нарушения нейротрофического обеспечения околосуставных мышц). Реже (40%) вертеброгенный коксопериартроз возникает по типу рефлекторной люмбоишиальгии при поражении верхних и средних поясничных ПДС, иннервационно связанных с тазобедренным суставом, особенно в сочетании с висцеральной патологией с хроническим альгическим компонентом (мочекаменная, желчнокаменная болезни), заболеваниями органов малого таза. КТ- и МРТ- исследования показали, что и в этих случаях имеются протрузии верхне- и среднепоясничных дисков. Задняя продольная связка на этом уровне шире и толще, чем на нижнепоясничном, и корешковый синдром развивается не сразу. Однако, длительный период ирритации создает предпосылки к развитию не только мышечных, но и сухожильно-связочных гипертонусов, и клинически проявляется ноющими, глубинными, без четкой локализации, склеротомными болями в бедре и голени, слагаемыми нижнего квадрантного вегетативно-сосудистого синдрома с преобладанием симпатических реакций.
Динамика развития синдромологии (вертебральный экстравертебральный -> осложнения миоадаптивных процессов) позволяет уже по анамнезу предположить вертеброгенную основу коксопериартроза.
В зависимости от преимущественного поражения той или иной периартикулярной структуры, имеются нюансы болевого синдрома и различная степень нарушения движений в тазобедренном суставе, которая имеет функциональный характер, в отличие от органического при коксартрозе. Поражение мышечного аппарата сопровождается ограничением амплитуды лишь активных движений, а сухожильно-связочного — в том числе пассивных, которые практически полностью восстанавливаются при мануальной терапии. Вертеброгенный коксопериартроз с преимущественно мышечными поражениями характеризуется умеренно выраженной болью в глубине центра и латерального отдела ягодицы, усиливающейся при ходьбе, особенно в положении сидя, может иррадиировать в задний отдел бедра. Сопровождается напряжением средней и малой ягодичных мышц, в меньшей степени — задней группы мышц бедра. Альгические феномены приурочены к мышцам и местам их прикрепления к большому вертелу бедренной кости, бугристости седалищной. Соответственно, ограничены активное разгибание, наружная ротация бедра. Положительны тесты натяжения указанных мышц. При вовлечении в процесс сухожильно-связочного аппарата тазобедренного сустава появляется боль в паху, в проекции большого вертела бедренной кости с иррадиацией по переднему и наружному отделам бедра. Усиливается при ходьбе, особенно при широких шагах, при этом появляется ощущение «напряжения» в паху. Боль интенсивная и более локальная, чем при мышечном варианте: пациент указывает на ограниченные болевые зоны, описывая их характер «болит, как нарыв». Определяется болезненность как в области большого вертела, так и в проекции передней суставной щели. Объективное исследование выявляет повышение тонуса четырехглавой, подвздошно-поясничной мышц (иногда с формированием парестетической меральгии Бернгардта-Рота), гребешковой, аддукторов, напрягающей широкую фасцию бедра. Ограничены пассивное разгибание, внутренняя ротация. Определяются снижение или отсутствие коленного, ахиллового рефлексов в зависимости от уровня поражения, чувствительные нарушения по корешковому типу. Может выявляться туннельный невральный синдром. Т.е. определяются симптомы актуального вертеброгенного процесса.
Рентгенологически при клинически выявляемом высоком тонусе околосуставных мышц, особенно подвздошно-поясничной, аддукторов, грушевидной возможно выявление иногда (в 30%) умеренного сужения суставной щели без каких-либо структурных изменений сочленяющихся поверхностей. П ри вовлечении сухожильно-связочных структур самого сустава этот симптом выявляется чаще (79%). При длительном течении заболевания появляются начальные признаки вторичных артротических изменений: субхондральный склероз вертлужной впадины, краевые остеофиты. Однако, рентгенологические изменения даже при яркой выраженности клинической картины коксопериартроза не достигают той степени, которая характерна для истинного коксартроза. Отсутствуют кистевидная перестройка костной структуры, деформация и подвывих головки бедра. У трети больных — обызвествление или окостенение мягких тканей в области большого и малого вертелов, шейки бедренной кости (в месте прикрепления фиброзной оболочки и связок сустава).
При вертеброгенном коксопериартрозе эффективны блокады анестетиками и кортикостероидами задних ветвей спинномозговых нервов или интраартикулярное введение в дугоотростчатые суставы, обкалывание зон миофиброза и нейроостеофиороза, «разбивание» триггерных точек, миофасциотомия, мануальная терапия, включающая воздействие на вертебральный (постизометрическая релаксация паравертебральной мускулатуры, мобилизация межпозвонковых суставов, тракция) и экстравертебральный (постизометрическая релаксация околосуставной мускулатуры и мобилизация тазобедренного сустава) очаги.
Таким образом, для дифференциальной диагностики вертеброгенного коксопериартроза имеют значение:
1. Последовательность и динамика развития синдромов: вертебральный экстравертебральный осложнения миоадаптивных реакций.
2. Актуальный вертебральный синдром с выраженной миофиксацией поясничного отдела позвоночника.
3. Наличие локальных болевых точек в периартикулярных тканях (мышцах, сухожильно-связочных структурах) тазобедренной области.
4. Отсутствие перкуторной болезненности самого сустава.
5. Отсутствие анатомического укорочения нижней конечности.
6. Антальгическая походка.
7. Функциональная блокада сустава.
8. Эффективность комплексной терапии вертебрального синдрома, вертеброгенных проявлений, локального воздействия.
9. Рентгенологические изменения поясничного отдела позвоночника предшествуют рентгенологическим изменениям тазобедренного сустава.
10. Отсутствие грубых рентгенологических изменений тазобедренного сустава.
Чем ближе периферический сустав нижней конечности к позвоночнику, тем больше выражена их патобиомеханическая связь, и чем дальше, тем значительно большую роль играют местные факторы (особенно при поражении голеностопного сустава, суставов стопы). Тазобедренный сустав является опорным, связанным с прямохождением человека. Это обусловливает быстрое развитие артроза, с чем наиболее часто приходится дифференцировать вертеброгенную перикоксальгию.
Коленный сустав является не только опорным, но и рычаговым. Особенность анатомического строения такова, что, в отличие от тазобедренного, он имеет менее выраженное мышечное окружение и часто подвергается травматизации. При болях в области коленного сустава прежде всего нужно исключить травматический синовит и гемартроз, повреждения менисков, боковых и крестообразных связок, а также деформируюиулй артроз. Именно эти патологические процессы в клинической картине во многом схожи с вертеброгенной гониальгией. Трудность диагностики возникает в случае хронической микротравматизации или в «хронический» период, когда сам факт травмы больным забывается или игнорируется.
Травматический синовит и гемартроз
После ушиба, неловкого движения, резкого поворота голени в коленном суставе появляется боль. Вследствие синовита с наличием выпота сглаживаются контуры сустава, он как бы увеличивается в объеме. Движения болезненны, конечность принимает полусогнутое положение. Диагностике помогает пункция сустава с исследованием синовиальной жидкости.
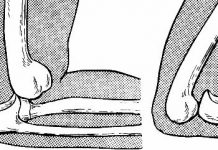
Повреждения менисков
В 80% случаев повреждается внутренний мениск, в 20% — наружный. Чаще всего мениски повреждаются вследствие ротационных движений при согнутом колене. Отсутствие кровоснабжения хрящей менисков является причиной их плохого срастания. Поэтому наибольшие дифференциально-диагностические трудности возникают в «хроническом» периоде.
Симптомы поражения менисков следующие.
1. Симптом «блокады» сустава. В посттравматическом периоде часто после незначительной травмы, особенно связанной с ротацией голени, коленный сустав остается в положении фиксированного сгибания под углом около 130°. При попытке больного согнуть или разогнуть ногу появляются резкие боли. Состояние «блокады» зависит от ущемления оторванной части мениска между суставными поверхностями бедренной и большеберцовой костей. Блокада иногда сопровождается характерным щелчком.
2. Симптом Байкова (симптом «разгибания»). Суставную щель с внутренней и наружной сторон сдавливают между I и II пальцами при согнутой на 90° голени. После этого пассивно разгибают голень. Во время разгибания при наличии разорванного мениска боли или появляются, если их не было, или усиливаются.
3. Прием приведения — создание врачом варусного положения колена — вызывает усиление боли в области внутреннего мениска при его повреждении; прием отведения — создание вапьгусного положения — усиливает боль при разрыве наружного мениска.
4. Симптом «щелчка» Чаклина. При движениях в коленном суставе с наружной стороны голень как будто перекатывается через препятствие в области наружного мениска, при этом ощущается щелчок.
Повреждения боковых и крестообразных связок коленного сустава
Дифференциально-диагностический интерес представляет частичный разрыв боковых связок. При исследовании выявляются болезненность в области боковых связок, незначительная припухлость по боковой поверхности сустава. Некоторое значение для диагностики имеет попытка установки вальгусного (при повреждении внутренней связки) и варусного (при повреждении наружной связки) положения голени. При попытке придать голени такое положение, в зависимости от разрыва наружной или внутренней связки, возникает резкая болезненность, однако, голень не отклоняется. Частичные разрывы чаще всего идут по типу надрывов связки от места ее прикрепления к мениску.
Полный разрыв боковых связок характеризуется местная болезненностью, припухлостью и экхимозами, увеличением объема боковых движений в суставе.
Повреждения крестообразных связок. Чаще повреждается передняя крестообразная связка. Основным в диагностике повреждения крестообразных связок коленного сустава является симптом «выдвижного ящика». Если голень смещается кпереди по отношению к бедру, это указывает на разрыв передней крестообразной связки (положительный симптом «переднего выдвижного ящика»). Если голень по отношению к бедру под действием руки врача, смещающей ее назад, легко движется назад (положительный симптом «заднего выдвижного ящика»), то это свидетельствует о разрыве задней крестообразной связки. При частичных разрывах крестообразных связок эти симптомы могут отсутствовать или быть слабо положительными.
Деформирующий артроз
Наиболее типично начало заболевания после 40-50 лет. Заболевание развивается постепенно, без острого начала. Первыми симптомами являются хруст при движении, «стартовые» боли в суставе после сна, быстро проходящие во время движения. Исподволь появляются боли в суставе. Вначале боль быстро проходит, беспокоит лишь при попытке движений после состояния покоя. Затем боль возникает и после продолжительной или усиленной нагрузки. В дальнейшем суточная динамика болей принимает типичный характер. Утром при начале движения боль усиливается. По мере того, как больной «расходится», интенсивность болей уменьшается, к вечеру, по мере увеличения нагрузки, — усиливается, а ночью в состоянии покоя — постепенно стихает и возобновляется при движении. Прогрессирует деформация сустава. Объем движений уменьшается. Характерно ступенеобразное развитие, т.е. при общем прогрессировании процесса периоды обострения чередуются с более или менее продолжительной ремиссией. Во время обострения заболевания возможны вторичные воспалительные изменения суставов. Рентгенологические изменения типичны для деформирующих артрозов.
Вертеброгенная гониальгия
Периартикулярные изменения при вертеброгенной гониальгии формируются в условиях поясничного остеохондроза с грыжами межпозвонковых дисков . Основными реализующими факторами их развития являются постуральные перегрузки коленного сустава, обусловленные изменением конфигурации позвоночника со снижением подвижности в поясничном отделе, и викарные перегрузки мышечного аппарата сустава, обусловленные компрессионно-радикулярными синдромами.
Так же, как при вертеброгенном тазобедренном периартрозе, возможно преимущественное поражение мышечной системы или сухожильно-связочно-капсулярных структур. Клиническими особенностями мышечного варианта является развитие его на фоне гиперлордоза, гомолатерального сколиоза поясничного отдела позвоночника в условиях корешкового синдрома Sr Однако, возможно его развитие вследствие рефлекторных механизмов при поражении ПДС L3-L4, L4-L5. На фоне затухания поясничных, корешковых болей (примерно через 7-8 лет от дебюта вертебрального синдрома) появляются ноющие, тянущие боли с преимущественной локализацией в дистальном отделе задней группы мышц бедра и подколенной ямке. Боль усиливается при ходьбе (при сокращении пораженной мышцы). Объективно выявляются участки миофиброза в двуглавой , полусухожильной, медиальной широкой мышцах, особенно в проксимальных отделах «гусиной лапки» (место перехода полусухожильной, портняжной, нежной мышц в сухожилия).
Вовлечение сухожильно-связочно-капсулярных структур, определяемое на более поздних этапах (примерно через 9 лет от дебюта вертебрального синдрома), сопровождается болью стягивающего характера вокруг коленного сустава с субъективной тугоподвижностью. Боль усиливается при ходьбе, опоре на больную ногу, например, при спуске по лестнице. Усилению гониальгии способствует разгибание коленного сустава, длительное стояние, ротация голени кнаружи. Болевой синдром сопровождается вегетативно-сосудистыми проявлениями в виде зябкости больной ноги. Выражена метеозависимость. Чаще этот вариант развивается при радикулопатии L4 или Ц на фоне кифосколиоза поясничного отдела позвоночника. Объективно выявляются функциональная блокада сустава, отсутствие «игры сустава».
При бирадикулярных процессах (L5 и S1) в сочетании с кифосколиотической или гиперлордосколиотической деформацией позвоночника не остается мышц, которые бы не поражались либо вследствие радикулопатии, либо вследствие постуральных и викарных влияний. Дисфункция мышечного аппарата обычно быстро приводит к изменению нормального функционирования связочно-капсулярных структур. Клинически отмечается выраженный мышечный синдром, ограничение всех видов движений, вплоть до формирования миодесмогенной контрактуры, чаще сгибательной. Имеет место функциональная блокада сустава, болезненны боковые связки сустава с обеих сторон, отмечаются болезненные мышечные уплотнения в мышцах бедра и голени. У трети больных — болезненные судорожные сокращения икроножной, реже — двуглавой мышц, туннельные синдромы (подколенной артерии, малоберцового, большеберцового нервов).
Рентгенологически при вертеброгенном гонопериартрозе в тех случаях, если в процесс вовлекается преимущественно мышечная система, интраартикулярные структуры, как правило, не изменены. Однако, иногда может выявляться сужение суставной щели с медиальной стороны. При дальнейшем усугублении процесса, значительном поражении сухожильно-с вязочно-капсул я рных структур возможно умеренное сужение суставной щели, иногда сопровождающееся субхондральным склерозом суставных поверхностей (т.е. появляются начальные признаки вторичного артроза). Это объясняется тем, что коленный сустав является не только опорным, но и в большей степени рычаговым. Снижение стабилизирующей функции мышечного, в особенности, сухожильно-связочного околосуставного аппарата, ведет к перегрузкам суставных поверхностей, а также к микротравматизации капсулы сустава. Повреждение фиброзного слоя капсулы приводит к изменениям и в синовиальной оболочке, следовательно, к изменению количества и состава синовиальной жидкости, от чего зависит питание и «дыхание» суставного хряща. Таким механизмом объясняются интраартикулярные изменения при вертеброгенном гонопериартрозе. У 25% больных обычно выявляется обызвествление или окостенение мягких тканей в области медиального мыщелка большеберцовой кости в связи с трофическими нарушениями.
Главным диагностическим критерием того, что периартикулярные изменения с синдромом гониальгии развились вследствие спондилогенных причин, является так же, как и при вертеброгенном коксопериартрозе, наличие в анамнезе длительно текущего вертеброгенного процесса. Чаще — это компрессионно-радикулярный синдром с прогредиентным хронически-рецидивирующим типом течения заболевания в условиях изменений физиологических изгибов позвоночника, нижнеквадрантного вегетативно-сосудистого синдрома, поражения сухожильно-связочно-капсулярных тканей при интактности интраартикулярных структур (их поражение возникает вторично на поздних этапах заболевания), функциональная (а не органическая) блокада сустава.
Хорошим диагностическим подспорьем в дифференциальной диагностике деформирующего артроза и вертеброгенного периартроза нижних конечностей является тепловизионное исследование. Т.к. обострение деформирующего артроза сопровождается воспалительными явлениями, то при тепловизионном исследовании в проекции суставной щели выявляется участок гипертермии.
Для вертеброгенного периартроза характерны гипертермия на уровне пораженных ПДС, гипотермия в дерматоме пораженного спинномозгового корешка, гипотермия околосуставных тканей с локальными очагами свечения, соответствующими участкам нейромиофиброза, нейроостеофиброза при отсутствии гипертермии в проекции суставной щели.
| Видео (кликните для воспроизведения). |
Источники:
- Севастьянов, В. И. Биосовместимые материалы. Учебное пособие. Гриф УМО по классическому университетскому образованию / В. И. Севастьянов. — М. : Медицинское Информационное Агентство (МИА), 2011. — 943 c.
- Рудницкая, Людмила Артрит и артроз. Карманный справочник / Людмила Рудницкая. — М. : Питер, 2015. — 320 c.
- Гринев, М. В. Остеомиелит / М. В. Гринев. — М. : Медицина, 2011. — 152 c.
- Болезни суставов. — М. : СпецЛит, 2011. — 408 c.

Приветствую вас! на нашем ресурсе. Я Сергей Кондратов. Я уже более 8 лет работаю травматологом. Я считаю, что являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.