Содержание
- 1 Информация: реконструкция крестообразной связки
- 2 Принцип пластики крестообразной связки
- 3 Реконструкция крестообразной связки по методу ACL
- 4 Откуда берется трансплантат крестообразной связки?
- 5 Подготовка трансплантата для реконструкции крестообразной связки
- 6 Подготовка коленного сустава для пластики крестообразной связки
- 7 Лечение сопутствующих травм колена
- 8 Фиксация имплантата крестообразной связки
- 9 Побочные эффекты и боль после извлечения трансплантата (Entnahmepathologie)
- 10 Возможные осложнения после реконструкции крестообразных связок
Товарищи по “цеху”, коллеги по увлечению, друзья по работе – данная публикация касается нашего здоровья. Автор статьи – док. Игорь Фролов, надежда и опора наших поврежденных коленей.. Прочитайте внимательно и полностью, слов много, но они очень полезные……
Реабилитация после реконструкции передней крестообразной связки.
Одной из самых частых пластических операций на коленном суставе у горнолыжников является артроскопическая реконструкция передней крестообразной связки (anterior cruciate ligament). Вариантов выполнения данной операции несколько. Вот наиболее часто встречающиеся:
1. Вид трансплантата: собственные ткани (аутопластика) из сухожилия подколенных мышц, связки надколенника или сухожилия четырехглавой мышцы бедра; донорские ткани (аллопластика); синтетические материалы.
2. Вид фиксаторов: металлические фиксаторы (сплав титана), рассасывающиеся (полимер).
В данной статье мы не будем рассматривать преимущества или недостатки той или иной методики, об этом написано много специальной литературы. Каждый хирург сам принимает решение в каждом конкретном случае, какой метод наиболее эффективен, основываясь на своем опыте и знаниях. Для нас главное осветить общие принципы восстановления и дать практические рекомендации. Целью данной статьи так же не является дать точную программу восстановления после хирургической реконструкции передней крестообразной связки, а только дополнить и поделиться опытом. В любом случае, заключительное слово всегда за лечащим врачом.
Итак. Это случилось. Лыжа не отстегнулась, гора оказалась своенравной, а скорость стала неконтролируемой. Вам повезло, склон, где это произошло, находился под контролем специализированной службы лыжного патруля, и Вас адекватно транспортировали и доставили. После консультации и исследования МРТ стало понятно, что надо делать операцию, а ощущение нестабильности коленного сустава унесло остатки сомнения прочь. Вы – в ортопедической клинике. Операция прошла хорошо, и наступил период реабилитации.
Этап первый
Первый этап потребует от вас терпения и сноровки.
1 -2 неделя.
Задачи: уменьшить боль и отек.
Первые сутки прикладывают лед вокруг коленного сустава и на область послеоперационных ран. Ближайшие несколько дней после операции назначают постельный режим, так что «нужду» придется справлять в утку или судно. Положение ноги –полное разгибание, ходить только на костылях, а опираться на ногу нельзя или нежелательно. С целью фиксации нижней конечности используют гипс, «тутор» или «ортез», зафиксированный в положении полного разгибания. На ночь разрешают немного ослабить фиксацию с целью уменьшения неприятных ощущений. В области коленного сустава, как правило, отек (это жидкость, которая скапливается в сумках сустава и околосуставных тканях). Она не опасна. Основной объем работы выполняется медиками: перевязки ран с антисептиками, пункция сустава (часто, но не всегда). Если до снятия швов Вы находитесь в стационаре, то первые дни вводят профилактически антибиотики в ягодичную мышцу (туда же и вводят обезболивающие препараты). Если Вы находитесь в амбулаторном режиме, то все препараты назначают, как правило, в таблетках. Иногда, на усмотрение лечащего врача, назначают противовоспалительную и противоотечную физиотерапию «на месте» (магнит, УВЧ). Со вторых – третьих суток нога болит меньше, и можно начать выполнять изометрические сокращения четырехглавой мышцы бедра в положении полного разгибания, сгибание-разгибание в голеностопном суставе, поднимание и удержание ноги. Продолжительность упражнений по несколько минут в течение всего дня, по мере болевых ощущений. На 10-14 сутки, как правило, снимают швы. И помните – послеоперационные раны до снятия швов мочить водой нельзя. Так что, душ придется принимать в позе «Z» или герметично заматывать ногу подручными средствами. ! Частые проблемы на этом этапе – неловкость и, как следствие, падения на костылях. Например, когда после долго лежания, Вы решили пойти в туалет, где мокрый пол еще не высох (ну, или просто закружилась голова). Поэтому, прежде чем встать и пойти, немного посидите на краю кровати и придите в себя. А используя костыли, старайтесь не торопиться и отрегулировать их по высоте так, что бы Вам было удобно.
Этап второй
3-4 неделя
Задачи: борьба со слабостью мышц, контроль над мышцами бедра и плавный переход от ходьбы на костылях к ходьбе без дополнительной опоры. С этой целью жесткую фиксацию заменяют ортезом (полужестким или, предпочтительно «каркасного типа») с небольшим углом сгибания. От костылей отказываются по мере своих сил путем постепенной нагрузки на прооперированную конечность. Возможен вариант постепенного перехода: костыли – трость – ходьба без опоры. Главное, чтобы Вы чувствовали себя уверенно. На этом этапе так же начинают постепенные сгибанияразгибания в коленном суставе. Упражнения на мышцы бедра выполняются уже в большем объеме в положении лежа или сидя. Возможно применение электромиостимуляции мышц бедра, массаж. Проводятся обязательно общеукрепляющие ежедневные упражнения в домашних условиях или гимнастического зала.
! Частые проблемы на этом этапе – чрезмерная нагрузка на ногу после отказа от костылей и, как следствие, появление отека и болевых ощущений. Необходимо снизить нагрузку и проконсультироваться у лечащего врача. Допускается местное применение мазей на основе гепарина и диклофенака. Этап II Этот этап характеризуется началом нормальной жизни. Нога уже не болит, костыли не нужны, все неприятные атрибуты лечения уже позади. Но есть нюанс… 5- 8 неделя Задачи: восстановление полной амплитуды движений в коленном суставе, увеличение силы мышц бедра. Восстановление правильной походки. Занятие проводит инструктор – методист. Это не всегда обязательно, но желательно. Очень важно на этом этапе добиться полной амплитуды движений. Это ключевая задача всего восстановительного процесса и требует силы воли. Достигается это путем постоянного сгибания и разгибания в коленном суставе и, при необходимости, проведением физиопроцедур (тепловые процедуры, массаж, гидромассаж, электромиостимуляция, электронейростимуляция). Умеренные силовые нагрузки проводят ежедневно на все группы мышц бедра и голени (в положении сидя или лежа, используя утяжелители).
! Частые проблемы на этом этапе: многие обращают внимание на все еще слабую четырехглавую мышцу бедра и переключают свое внимание на ее восстановление. Однако, это не верно. Эта мышца имеет свойство быстро атрофироваться, но полное ее восстановление (с формированием соответствующего «рельефа» и объема) происходит не за один месяц.
9-12 неделя
Задачи: улучшить проприорецепцию (глубокая чувствительность, ощущение положения конечности в пространстве), восстановление точных движений и статической силы мышц. На этом этапе лучшим место для восстановления служит спортивный зал, с его многочисленными силовыми тренажерами на все группы мышц бедра, а так же залы со спортивными снарядами. Все упражнения выполняются в положении лежа или сидя. Занятия проводятся минимум 3 раза в неделю. Ортез, какправило, заменяется на «мягкий» эластичный наколенник.
! Частые проблемы на этом этапе: Желание начать бегать и прыгать. Берегитесь этих неправильных желаний.
Этап третий
Этот этап характеризуется как «праздник для мышц».
13-16 неделя
Задачи: совершенствование силы и выносливости мышц. На этом этапе возможны длительные занятия на велотренажере, тренажере «гребля». Применяются сложные координированные упражнения и упражнения «баланс», «выпады», приседания. Увеличивается общефизическая подготовка, проводятся занятия в бассейне. Занятия проводятся 3 -4 раза в неделю по 2 часа.
! Частые проблемы на этом этапе: Все бросить и ждать, когда само все восстановиться.
Этап четвертый
Расширение и усложнение физических нагрузок.
17 – 24 неделя
Основная задача – подготовка мышц к длительной статической и динамической нагрузке. Нагрузка проводится на силу, выносливость и координацию в вертикальном положении с постепенным усложнением локомоторных реакций: ходьбы задом наперёд, в полуприседе, бег с ускорением и замедлением по ровной поверхности, прыжки со скакалкой, езда на велосипеде.
! Частые проблемы на данном этапе – мышечные и внесуставные болевые ощущения. Они часто возникаю из-за несбалансированного подхода к тренировкам. Важно уделять должное внимание разминке и упражнениям на растяжениерасслабление в конце каждого занятия.
Этап V
You are simply the Best!
До 36 недели
Профессиональная подготовка к конкретной физической и спортивной нагрузке. Этот этап предполагает восстановление специальных двигательных рефлексов и навыков в соответствии со спортивным направлением. Программа составляется индивидуально и ограничивается только спортивными врачами, тренерами. Для оценкиэффективности проводится электрофизиологическое и биомеханическое исследование. На всех этапах восстановления необходимо консультироваться с доктором и методистом, не забывать про профилактику травматизма (иметь хорошую и удобную обувь, одежду), хорошо разогреваться.
В заключение можно дать несколько ценных советов и сообщить
несколько фактов по вышесказанному:
1. В начале восстановления главное не упасть духом и не упасть по пути в ванну.
2. Никогда не торопитесь. Лучше больше лениться, чем проявлять чрезмерную активность.
3. Носите «ортез» каждый раз, когда встаете с кровати, особенно первые два месяца.
4. Ключевой момент – полностью восстановить объем движений и силу четырехглавой мышцы бедра. Это очень важно.
5. В заключительном периоде найдите в себе силы ходить в спортивный зал. Не останавливайтесь на пол пути.
7. Фиксаторы связки удалять потом не нужно, и в аэропорту они не звенят.
Информация: реконструкция крестообразной связки
- Длительность пребывания в клинике: 3 дня
- Амбулаторная реабилитация: в течение 4 недель
- Самое раннее время отлета домой: 10 дней после операции
- Рекомендуемое время отлета домой: 14 дней после операции
- Принятие душа возможно: через 7 дней
- Продолжительность нетрудоспособности: 6 недель (в зависимости от рода деятельности)
- Удаление швов: 7-12 дней
- Езда за рулем автомобиля возможна: через 6 недель
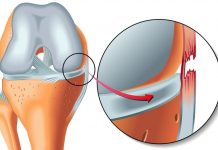
Передняя и задняя крестообразные связки являются центральными опорами колена и его основными стабилизаторами. Хорошо видно повреждение передней крестообразной связки. При разрыве ПКС могут быть повреждены и боковые связки коленного сустава. © Istockphoto.com/MedicalArtInc Разрыв связки приводит к нестабильности сустава, что в будущем ведет к значительному износу и повреждению коленного сустава. В Германии каждый год происходит 350.000 травм колена с разрывом крестообразной связки. В 80% случаев проводится лечение с помощью пластики крестообразной связки (реконструкции ACL). Клинические и экспериментальные исследования показывают, что спонтанного заживления разрыва крестообразной связки не бывает. Наоборот, существующая нестабильность влечет за собой развитие вторичных повреждений таких как разрыв мениска и развитие артроза колена.
При разрыве крестообразной связки не обязательно сразу проведения трансплантации крестообразной связки. Часто удается сшить (реконструировать) частично надорванную крестообразную связку. Так крестообразные связки, оторванные от кости в местах крепления в бедренной кости или голени, могут быть заново зафиксированы.
Для нас очень важно, в зависимости от механизма повреждения, предложить пациенту подходящий метод лечения разрыва крестообразной связки.
Принцип пластики крестообразной связки
Многочисленные исследования показали, что наилучшие результаты по пластике крестообразной связки достигаются при трансплантации собственных аутологичных имплантатов.
Реконструкция крестообразной связки по методу ACL
В настоящее время этот метод применяется как стандартная процедура лечения, если разрыв передней крестообразной связки составляет свыше 50% её диаметра.
Есть несколько вариантов этого метода. Но принцип везде один и тот же: при пластике как задней так и передней крестообразной связки собственное сухожилие пациента является аутологичным трансплантатом, заменяющим разорванную крестообразную связку.
Сухожилие протягивается через туннель, просверленный в бедре и голени. После этого трансплантат крестообразной связки фиксируется в туннеле.
Различие вариантов состоит в следующем:
1. Выбор трансплантата- сухожилие полусухожильной мышцы/ Gracilis сухожилие, или сухожилия связки надколенника (Patelladrittelsehne)
2. Выбор материала для закрепления имплантата (нити, винты, полиэтиленовые штифты).
Какой метод будет использоваться- решается индивидуально, до начала операции.
Откуда берется трансплантат крестообразной связки?
Если используется сухожилие полусухожильной мышцы/ Gracilis сухожилие, то оно изымаются длиной около 25 см через короткий разрез на внутренней стороне голени. Во время послеоперационного периода оставшиеся части сухожилия заживают, так что не наблюдается существенной потери прочности.
Пластика крестообразной связки: на подготовительном этапе изымается часть полусухожильной полусухожильного сухожилия. Затем трансплантат обрабатывается и растягивается для достижения максимальной прочности на растяжение. Место забора в каждом случае выбирается индивидуально. Но мы предпочитаем забор сухожилия надколенника или полусухожильного сухожилия © FH Orthopedics
Если используется одна треть сухожилия надколенника, то через короткий разрез на передней части колена ниже коленной чашечки изымается треть средней части сухожилия надколенника на краях с небольшими фрагментами кости из надколенника и большеберцовой костей.
Для проведения пластики крестообразной связки малоинвазивным методом мы обычно используем треть сухожилия из передней части коленного сустава, т.к по сравнению с другими методами (например, пластики с Hamstring сухожилием), пациент испытывает меньшую боль.
Особенно использование трети сухожилия надколенника имеет явные преимущества. Трансплантат изымается с небольшим фрагментом кости из коленной чашечки, который значительно облегчает закрепление трансплантата в колене. Эти фрагменты кости вростают в местах крепления трансплантата и стабилизируют трансплантат крестообразной связки. Трансплантат из трети сухожилия надколенника выдерживает нагрузки до 1800-2000 кг, что ненамного ниже максимально возможной нагрузки 2400 кг у природной крестообразной связки. поэтому это сухожилие очень приближается по своим свойствам к естественной крестообразной связке.
При использовании подколенного сухожилия для реконструкции крестообразной связки наблюдаются меньшие послеоперационные боли. Но для заживления требуется больше времени, так как подколенное сухожилие не может быть изъято с фрагментами кости. Длина подколенного сухожилия позволяет сложить его вчетверо, что значительно увеличивает его прочность. Трансплантат выдерживает 2400 кг нагрузки, и таким образом соответствует прочности и жесткости естественной крестообразной связки.
Подготовка трансплантата для реконструкции крестообразной связки
После забора сухожилие подготавливается к трансплантации в соответствии с нормами и требованиями к трансплантатам. После забора подколенное сухожилие складывается в 4 слоя, очищается и предварительно растягивается © FH Orthopedics. Перед имплантацией сухожилие складывается, очищается и предварительно растягивается. Если изымается треть сухожилия надколенника, то угловатые края кости заглаживаются, им придается форма, обеспечивающая оптимальное положение трансплантата в туннеле, проходящем в бедренной и большеберцовой кости.
Подготовка коленного сустава для пластики крестообразной связки
Одновременно к трансплантации подготавливается и колено. Имплантат крестообразной связки должен быть, как и естественная крестообразная связка, прочно закреплен в бедре и голени. С этой целью в обеих костях просверливаются анатомически соответствующие каналы. В этих каналах концы трансплантата надежно закрепляются. В местах крепления в течение нескольких месяцев происходит врастание имплатата в кость.
Снимок во время артроскопии коленного сустава: пересадка имплантата крестообразной связки. © Gelenk-Klinik.de
Лечение сопутствующих травм колена
Успешное проведения операции по пластике крестообразной связки включает в себя лечение сопутствующих повреждений в повреждений. При повороте (кручении) коленного сустава могут быть повреждены другие структуры в колене. Опытный хирург-ортопед во время операции на крестообразной связке всегда проверяет колено на разрыв мениска и повреждение хряща. После того, как лечение завершено, имплантат крестообразной связки вводится через артроскопически (минимально-инвазивно) подготовленный канал в колено. Закрепление имплантата крестообразной связки, его положение, а также функции проверяются несколько раз в прямой видимости.
Фиксация имплантата крестообразной связки
Для стабильного закрепления связки трансплантат закрепляется в канале минимально-инвазивным методом с помощью рассасывающихся (т.е. биоразлагаемых) винтов. В случае плохого качества костной ткани (Osteoprose) используются титановые винты. © FH Orthopedics.
Для стабильности трансплантат фиксируется в туннеле специальными винтами. Эти винты изготовлены из саморассасывающегося материала и растворяются примерно через 2 года. Только в случаях плохого качества кости используются винты из титана. При других методах реконструкции крестообразной связки для фиксации используются петли, которые с одной стороны крепятся в туннеле, а с другой к трансплантату.
В голени ноги, где удаление фиксационного материала легкодоступно, можно также альтернативно использовать титановые винты или титановые скобки.
Благодаря артроскопической технике операции травмирование колена, по сравнению с открытой операцией, является незначительным, что влияет положительно как на послеоперационное восстановление так и на косметический результат.
Преимущества ACL пластики.
- Разрешена частичная нагрузка на ногу сразу после операции.
- Почти безболезненное изъятие сухожилий.
- Отсутствие осложнений
- Высокая прочность трансплантата
- Маленькие, косметически незаметные разрезы.
- Быстрое заживление костного канала
- Благодаря быстрому заживлению ран спортсмены могут быстро начинать тренировки
- Благодаря предварительной растяжке имплантата крестообразной связки достигается оптимальная стабильность коленного сустава
Побочные эффекты и боль после извлечения трансплантата (Entnahmepathologie)
При использовании имплантата из сухожилия надколенника в течение первых нескольких месяцев может наблюдаться в месте забора боль. В это время невозможно обычно ставать на колени.
При выборе полусухожильного сухожилия может трансплантат растянуться, так что, несмотря на реконструкцию крестообразной связки, возможна небольшая неустойчивость сустава. Стабильность трансплантата из надколенного сухожилия выше.
Возможные осложнения после реконструкции крестообразных связок
Расширение туннеля после пластики крестообразной связки
Большой диаметр туннеля является фактором риска, особенно во время ревизионной операции, например, после повторного разрыва крестообразной связки. Точная причина чрезмерного расширения туннеля не установлена. Расширение туннеля может происходить независимо от типа имплантата и метода крепления трансплантата крестообразной связки.
Ограничения подвижности и жесткость коленного сустава
Причиной ограничения подвижности как правило является артрофиброзис (arthrofibrosis). Это ограничение подвижности сустава из-за образования рубцовой ткани, что приводит к дефициту при разгибе коленного сустава. Часто инфекционные заболевания являются причиной образования этого типа рубцов после пластики крестообразных связок, но точная причина остается спорной. Есть основания предполагать, что слишком раннее начало наращивания мускулатуры после пластики крестообразной связки способствует началу arthrofibrosis.
Инфекции после пластики крестообразной связки
После операции по пластике крестообразных связки послеоперационная инфекция наблюдается редко. Если она возникает, то может иметь катастрофические последствия, вплоть до развития остеоартрита у молодых пациентов. Особенно длительность операции способствует возникновению инфекции, поэтому трансплантат должен быть обработан стерильно и как можно быстро.
После пластики крестообразной связки: восстановление и нагрузки
Когда возможна нагрузка на ногу?
При нормальном течении процесса заживления полная нагрузка на ногу возможна уже через два дня после операции. По сравнению с другими методами операций по реконструкции крестообразной связки, метод ACL имеет большое преимущество, т.к. обеспечивает быстрое восстановление подвижности. Например, при полной иммобилизации в течение 7-10 дней теряется 50% мышечной массы в оперированного колена. Восстановление мышц в таком масштабе может занять до 1,5 лет. Часто, сбалансированное восстановление мышц после односторонней деградации мышц так и не достигается.
В период после операции основное внимание уделяется снятию отека коленного сустава.
Впоследствии много внимания уделяется сохранению и увеличению диапазона подвижности сустава. На третьем этапе, который начинается примерно через 3-4 недели после операции, начинается более интенсивное наращивания мускулатуры. На этой стадии реабилитации необходимо активное участие пациента и аккуратное выполнение им дома необходимых упражнений.
Когда возможно занятие спортом
Так как после операции трансплантат вначале теряет прочность, возобновление занятий спортом разрешено не ранее чем через 6 месяцев. До этого времени трансплантату надо время, чтобы стабильно врости в сустав. После того, как врач дает разрешение на нагрузки коленного сустава, можно возобновить занятие всеми видами. После 1 года мы исходим из того, что прочность имплантата крестообразной связки достигает прочности естественной связки. Тем не менее, следует отметить, что коленный сустав в будущем обычно более подвержен травмам из-за немного более низкой способности координации сустава. Это особенно видно в контактных видах спорта на высоких скоростях (футбол, гандбол).
Когда возможно возобновить работу?
Сидячими видами деятельности можно начинать заниматься, как правило, через 10-14 дней. Работой на ногах или с нагрузками на колено примерно через 4-6 недели. Хотя нагрузки на ногу разрешены практически сразу, в повседневной жизни следует аккуратно нагружать ногу до полного заживления раны.
Артроскопическая пластика задней крестообразной связки коленного сустава
от 150 000 рублей
В «Центре Спортивной Травмы» выполняются самые сложные вмешательства. Опытные специалисты выполнят пластику задней крестообразной связки при ее травмировании. Хирургические манипуляции на колене проводятся современным методом эндоскопии. Процедура редко приводит к осложнениям и характеризуется быстрым восстановлением.
Задняя крестообразная связка (ЗКС) относится к связочному аппарату коленного сустава. Она обеспечивает его стабильность и не дает голени смещаться назад. Анатомическое образование крепится к выступу на бедренной кости сверху и к углублению на большеберцовой кости снизу. ЗКС состоит из коллагеновых волокон и практически не растягивается.
Анатомия повреждения задней крестообразной связки
Бедренную, большеберцовую кость и наколенник удерживают друг возле друга прочные, практически нерастяжимые связки:
- центральные — передняя и задняя крестообразные;
- боковые — большеберцовая и малоберцовая коллатеральные.
Именно от их состояния зависят функции коленного сустава. Повреждение любой из этих связок вызывает ряд проблем. В частности, это выражается в подкашивании коленного сустава при ходьбе.
Задняя крестообразная связка (ЗКС) натянута между большеберцовой и бедренной костью. Она состоит из двух толстых пучков коллагеновых волокон — передненаружного и задневнутреннего. Пучок Хамфри крепит ЗКС к наружному мениску. При разгибании колена передний пучок расслабляется, а задний натягивается. При сгибании натягиваются оба, передний — больше.
ЗКС ограничивает заднее смещение голени относительно бедра. При ее разрыве большеберцовая кость делает вывих назад при ходьбе и беге относительно бедренной. Это проявляется ощущением неустойчивости и болью в колене. Особенный дискомфорт возникает при ходьбе по наклонной поверхности.
Когда нужна операция на задней крестообразной связке?
Чтобы травмировать связку, требуется очень сильное воздействие. Наиболее часто к повреждению ЗКС приводит участие в контактных и высокоскоростных видах спорта (горные лыжи, сноуборд). Травма возникает, когда в область коленного сустава или передней поверхности голени нанесен прямой удар, а также при падении на согнутое колено, когда стопа согнута в сторону подошвы. Еще одна причина повреждения — автомобильная авария. Пешеход получает эту травму при сильном ударе бампером машины в верхнюю часть голени, водитель — при ударе о приборную панель авто.
Повреждение ЗКС требует обязательного посещения травматолога. Неправильное лечение и несвоевременное обращение грозят развитием артроза и нестабильности сустава. Частичный разрыв лечится консервативным путем. Сустав на время фиксируют в разогнутом положении при помощи специальных ортопедических приспособлений. При полном разрыве рекомендуется хирургическое лечение. Пластика задней крестообразной связки — современная операция. Она позволяет восстановить подвижность щадящим методом.
Успех оперативного лечения
Успех оперативного лечения складывается из следующих составляющих:
- академичный осмотр квалифицированным врачом-хирургом, основанный на многолетнем опыте работы со спортсменами в команде со специалистами реабилитологами, врачами спортивной медицины, физиотерапевтами с построением всего плана лечения до полного выздоровления пациента;
- тщательное предоперационное планирование с использованием новейшего навигационного оборудования. Центр оснащен комплексом навигационного роботизированного оборудования для точного интраоперационного выполнения поставленных задач;
- подробное предоперационное обследование для выставления четких показаний для конкретного оперативного вмешательства;
- малоинвазивность хирургического вмешательства. Чем меньше разрез, тем скорее происходит реабилитация. Это правило работает всегда! Операционные оснащены всем необходимым оборудованием, включающим роботизированные системы навигации, видео комплексы для проведения артроскопии с возможностью получения высококачественного потокового видео в 4K формате, что заметно облегчает хирургу его работу;
- слаженная работа анестезиологической и хирургической команд;
- комплекс реабилитации с первых часов после операции/травмы.
Причины разрывов задней крестообразной связки и их классификация
Среди наиболее распространенных причин такой травмы — удар по верхней части голени спереди ниже колена во время занятий спортом или в результате ДТП. По степени выраженности повреждений различают три степени травмирования ЗКС:
- 1 степень — микроразрывы, резкая боль в колене, умеренная отечность и ограничение движения в суставе. Стабильность сохранена.
- 2 степень — частичный разрыв ЗКС. При движении происходит повторная травматизация. Симптоматика нарастает. Множественные микротравмы становятся единым разрывом до 50 % ширины поперечного сечения ЗКС.
- 3 степень — полный разрыв связки с интенсивной болью и выраженной нестабильностью колена. Это сопровождается треском сустава и кровоизлиянием в его полость. При таком повреждении наблюдается максимальное ограничение движений конечности.
По сроку травмирования различают:
- свежий разрыв — 1–20 дней после травмы, выраженная клиническая симптоматика;
- несвежий разрыв — 3–5 недель после травмы, затухающая симптоматика;
- застарелый разрыв — хроническая стадия с постоянной нестабильностью колена.
Признаки, указывающие на необходимость операции
Сразу после травмы задней крестообразной связки человек нередко чувствует хруст и очень сильную боль. В области повреждения развивается отечность, движение затрудняется, сустав становится нестабильным. Из-за интенсивной болезненности это не ощущается: человек с травмой старается щадить ногу. Причина отека — скопление крови в суставной полости.
Методы диагностики повреждений задней крестообразной связки
- Рентгенография. Это наиболее достоверный метод диагностирования таких повреждений. Остеофиты и обызвествления на ней указывают на застарелый разрыв и являются противопоказанием к хирургическому лечению. Для выявления смещений делают функциональные рентгенограммы с нагрузкой.
- Магниторезонансная томография. Этот метод диагностики является одним из наиболее информативных (среди неинвазивных). Оно позволяет визуализировать связки, костные структуры и мягкие ткани. Зоны кровотечения и отека увеличивают интенсивность магниторезонансного сигнала в области коленного сустава. Точность такого метода при частичных разрывах ЗКС составляет около 80 %, при полных — до 100 %.
- УЗИ. Этот метод диагностирования позволяет оценивать состояние ЗКС по эхогенности ее структур. Гипоэхогенность отмечается при отеке тканей, скоплении жидкости в суставе и околосуставных образованиях. При полном разрыве возможна аэхогенность в месте крепления большеберцовой и бедренной костей. Этот метод также подразумевает обязательное сравнение полученных данных с УЗИ ЗКС второй конечности.
Обследование перед операцией
| Видео (кликните для воспроизведения). |
Повреждение задней крестообразной связки врач-травматолог предполагает по характеру и тяжести травмы. Косвенно на это указывают ссадины и кровоизлияния на передней поверхности голени и в подколенной ямке. Диагностику затрудняет выраженная болезненность и отечность. К тщательному обследованию врач приступает после уменьшения болевого синдрома у пациентов (холод, медикаменты) и устранения отека (удаление крови из суставной полости методом пункции). Точно поставить диагноз помогают специальные физикальные пробы. Специалист сгибает колено пациента в определенных положениях и оценивает происходящие анатомические изменения.
Точно установить травму ЗКС и другие нарушения позволяют аппаратные методы исследования: рентгенография и магнитно-резонансная томография. Ультразвуковое исследование в этом случае будет неэффективным. Самым информативным методом обследования перед операцией на задней крестообразной связке является МРТ. В отличие от рентгеновских снимков, здесь видны все мягкие ткани (хрящи, мениски, связочный аппарат). Специалист получает прямые подтверждения о травме ЗКС, а не косвенные, как в случае лучевой диагностики.
Как проводится операция на задней крестообразной связке?
Поврежденную связку, в том числе заднюю крестообразную, невозможно сшить. Артроскопическая пластика — самое современное направление ортопедической медицины. В ходе хирургического вмешательства специалист удаляет травмированный пучок. На его место устанавливается трансплантат, взятый у пациента. В замещающих целях используются сухожилия полусухожильной мышцы бедра. По прочности они не уступают веществу ЗКС. Анатомическое образование протягивают в костных туннелях, которые просверливают в бедренной и большеберцовой костях. Для закрепления трансплантата используются специальные самозатягивающиеся фиксаторы.
Преимущества пластики задней крестообразной связки для пациента
Такое хирургическое вмешательство — щадящий и в то же время эффективный метод лечения. Основные достоинства пластики задней крестообразной связки:
- малоинвазивность и малотравматичность. Все манипуляции проводятся через микропроколы при помощи высокотехнологичного оборудования;
- безболезненность процедуры. Операция на задней крестообразной связке проводится под анестезией;
- короткий реабилитационный период с менее выраженным болевым синдромом (по сравнению с другими вмешательствами).
Реабилитация после операции на задней крестообразной связки
Период восстановления длится несколько месяцев. Его продолжительность зависит от возраста и образа жизни пациента. Реабилитация включает в себя несколько этапов. На каждом из них специалист выполняет оценку функции мышц и стабильности коленного сустава.
Этапы реабилитации после операции на задней крестообразной связке:
- Проведение процедур и прием медицинских препаратов, направленных на снижение болезненности и отечности. Пациент выполняет специальные упражнения для восстановления контроля над мышцами бедра.
- Полное устранение отечности и возвращение полного объема движений. Пациент выполняет упражнения для балансировки сустава и повышения силы мышц бедра. В результате этого человек возвращается к полноценной ходьбе.
- Закрепление достигнутых результатов. В ходе третьего этапа осуществляются упражнения для увеличения силы и выносливости. После его окончания к пациенту возвращается возможность бегать.
- Четвертый этап направлен на дальнейшее увеличение силы и выносливости после операции на задней крестообразной связке.
- Пациент прибегает к упражнениям на проприоцепцию, возвращается способность к спортивно-специфичным движениям высокой сложности.
Общий прогноз после пластики задней крестообразной связки благоприятный. Физическая активность восстанавливается в полной мере. После реабилитации человек возвращается в большой спорт.
Профилактика дальнейших травм ЗКС — укрепление мышц бедра и голени.
Узнать стоимость операции на задней крестообразной связке и записаться на прием к специалисту в «Центр Спортивной Травмы» вы можете по телефону в Москве: +7 (495) 762-08-20.
Отзывы
-
Казаринова Марина
Хочу выразить искреннюю благодарность команде врачей отделения Травматология-2 ФНКЦ ФМБА России и лично оперирующему хирургу Муханову В.В. Благодаря успешно проведенной операции на колене, я смогла спустя пару месяцев вернуться к привычному ритму жизни. Долго не решалась на операцию. Но оказалось, что мои сомнения и предоперационные волнения были напрасными. Было даже увлекательно наблюдать за слаженной работой профессионалов во время операции, смотреть на экране, как Виктор Викторович выполняет уверенные манипуляции внутри колена, поясняя каждый свой шаг. Пребывание в стационаре также оставило самые приятные впечатления, больница оснащена современным оборудованием, медсёстры внимательные и доброжелательные. Отдельное СПАСИБО лечащему врачу Карпашевичу А.А. за отзывчивость и квалифицированную помощь! Спасибо за то, что помогаете людям справляться с их большими и маленькими недугами! Спасибо за то, что хорошо делаете свою работу! И еще, внутрисуставные инъекции – это не больно, если вы в надежных руках Виктора Викторовича:)
-
Шулятьева Варвара
актриса театра и кино
О профессионалах и хороших людях. Зная Виктора Викторовича и Александра Александровича уже несколько лет, с уверенностью говорю о доверии к этим Врачам. Сочетание знания и практики, а также внимательности и индивидуального подхода к каждому пациенту – главное волшебство этих докторов. Трансцендентны, обладают интуицией и удивительной способностью логически соединять абсолютно несопоставимую семиотику в теле человека, что важно для постановки диагноза. Врачи одарены силой желания и положительной энергией, что способствует быстрой реабилитации пациента. Подбор команды соответствует уровню, врачи аккуратные и подробные.
-
Павловский Александр
Заместитель начальника Центра подготовки космонавтов имени Ю.А.Гагарина, генерал-лейтенант запаса
Хочу выразить слова благодарности врачу травматологу Муханову Виктору Викторовичу! К хирургам пациенты попадают в критические для здоровья и жизни моменты. Именно в такой ситуации профессионализм доктора, правильно поставленный диагноз, чуткое и внимательное отношение к больному вселяет уверенность в благополучном исходе лечения. Виктор Викторович делал мне операцию с диагнозом – субакромиальная декомпрессия левого плечевого сустава, релиз левого плечевого сустава. Он спас мою руку, вернул к нормальной жизни, избавил от проблем со здоровьем, которые мучали меня на протяжении многих месяцев. Хочу еще раз выразить ему свою признательность за умелые руки, внимание и поддержку во время лечения! Зная, что есть такие специалисты, у меня есть уверенность на возрождение благородной профессии врача и будущее нашей медицины. Отдельное спасибо руководству федерального научно-клинического центра специализированных видов медицинской помощи и медицинских технологий ФМБА России за то, что формирует свой коллектив из таких высококлассных специалистов, как Муханов В.В., которые, в свою очередь, формируют положительный имидж данному медицинскому учреждению.
-
Гарибов Эмин
российский гимнаст, капитан сборной России по спортивной гимнастике
Я капитан сборной России по спортивной гимнастике. В течение 2 лет восстанавливался после многочисленных операций проведенных в Мюнхене на оба плечевых сустава, из-за полученных во время тренировок травм. Но продолжать лечение за границей не было возможности, и мне посоветовали Виктора Викторовича Муханова в ФНКЦ кб83, который также успешно прооперировал практически всех ведущих спортсменов России. Имея большой опыт общения и лечения с различными врачами, я сразу отметил большой профессионализм и компетентность, после того как просмотрев только фотографии с операции, он поставил точный диагноз и, учитывая специфику моего вида спорта, а также план подготовки к ОИ Рио-2016, максимально понятно объяснил все детали проблемы, что и внушило доверие к врачу. Затем был назначен и очень эффективно проведен курс prp-терапии. Я остался очень доволен проделанной работой, так как спортсменам бывает очень тяжело найти по-настоящему квалифицированного травматолога. Теперь, если что, только к нему!
-
Карпович Олеся
сборная России по водному поло
Хочу выразить огромную благодарность врачам 83 больницы ФМБА, травмотологического отделения – Муханову В.В., Советникову Н.Н., Карпашевичу А.А. а также Будашкиной М. В. за высокий профессионализм, чуткое отношение и помощь в реабилитации! Спасибо всему персоналу за отзывчивость и за доброту! Спасибо за возможность продолжения моей спортивной карьеры!!!!!
-
Хутиев Петр
капитан ЛРК «Московские Драконы»
Будучи игроком в регби с 35-летним стажем, мне приходилось неоднократно получать травмы и проходить через процесс лечения и реабилитации, и должен сказать, что продолжение моей спортивной карьеры в последние три года стало возможно только благодаря отлично переведенной операции на коленном суставе Мухановым Виктором Викторовичем, врачом отделения травматологии и ортопедии ФНКЦ ФМБА России. Прекрасный персонал комфортные условия пребывания и, конечно же, хирургическая операция и последующее восстановление под контролем Виктора Викторовича позволили через 2 месяца возобновить тренировки, через три – кататься на горных лыжах, а через четыре – выйти на регбийное поле и стать чемпионом Москвы в сезоне 2015 года.
-
Чуракова Татьяна
сборная России, водные лыжи
Уважаемый Виктор Викторович, хочу поблагодарить Вас за проведение операции на ахилловом сухожилие и весь мед. персонал травматологии ФМБА России N-83. Спасибо Вам за Ваш профессионализм, за поддержку, с Вами было совсем не страшно. Несмотря на сложность Вашей работы, Вы заряжаете позитивным настроем и нет никаких сомнений, что что-то не так. Я благодарю Бога, что эту операцию делали именно Вы. Я полностью восстановилась и приступила к тренировкам в полном объёме. Спасибо.
-
Соловьев Денис
МСМК по спортивной аэробике, чемпион Европы, призер VII Всемирных Игр, призер первых европейских Олимпийских игр
Добрый день, хочу поблагодарить от лица спортсменов сборной РФ по спортивной аэробике, команду докторов и врачей, своевременно оказавших медицинскую поддержку нам на VII Всемирных играх, проходивших в городе Кали (Колумбия). А также за проведение срочной операции Полянских Полине Сергеевне. Лично хочу поблагодарить Муханова Виктора Викторовича за оказанную помощь. С благодарностью и наилучшими пожеланиями – Соловьев Денис Олегович (МСМК по спортивной аэробике, чемпион Европы, призер VII Всемирных Игр, призер первых европейских Олимпийских игр).
-
Злывко Алиса
сборная России по баскетболу
Сталкивалась со многими врачами, был опыт неудачных операций по восстановлению ПКС. Поэтому с уверенностью могу сказать, что Виктор Муханов – единственный врач, которому я доверяю свое колено! Спасибо за помощь!
-
Шиманов Андрей
молодежная сборная России по футболу
Выражаю свою сердечную благодарность и всей душой благодарю врача В.В. Муханова за высокий профессионализм, отзывчивость, душевную теплоту. Примите самые добрые пожелания здоровья и успехов в Вашем благородном деле.
-
Глигор Виталий
Руководителю ФМБА России Уйба Владимиру Викторовичу от Старшего тренера сборной команды России по дзюдо – спорта слепых
Выражаем искреннюю благодарность всему коллективу Отделения Спортивной Травмы и, лично Заведующему отделением, доктору медицинских наук Архипову Сергею Васильевичу и врачу-травматологу Советникову Николаю Николаевичу за проведение операции и последующей реабилитации членов сборной команды России по дзюдо, Чемпиона Паралимпийских игр, 4-кратного Чемпиона мира и многократного Чемпиона Европы Крецула Олега Васильевича и серебряного призёра Чемпионата мира Ванькина Андрея Викторовича. Хотим отметить высокий профессионализм, внимание и заботу к спортсменам со стороны всего персонала отделения, что создаёт домашнюю атмосферу и способствует скорейшему выздоровлению атлетов.
-
Ванькин Андрей
Старший тренер мужской сборной команды России по дзюдо-спорт слепых России Ванькин Андрей, мастер спорта. Член паралимпийской сборной России по дзюдо (спорт слепых)От всей души выражаю огромную благодарность всему коллективу отделения травматологии больницы №83. Откровенно говоря, поражен таким уровнем медицинского обслуживания, который имеет место быть в вашем отделении, за теплое доброжелательное отношение к пациентам.
Особую благодарность – Муханову В. В. -
Файззулина Айгуль
мастер спорта России
Больница замечательная! Обслуживание больных отделения травматологии и поддерживаемая чистота в нем выше всяких похвал. Грамотно подобран коллектив высокообразованных врачей-специалистов, таких как Муханов В. В. и Будашкина М. В., обслуживающие больных бригады мед. сестер, уборщиц помещений и др. Большое Вам спасибо за то, что Вы есть и так беззаветно и успешно лечите больных людей.
-
Забродская Ольга
член паралимпийской сборной команды России по дзюдо, мастер спорта международного класса
Хотелось бы выразить благодарность врачам и младшему медицинскому персоналу отделения травматологии 83-ей больницы. Вежливое обращение с пациентами, высокий профессионализм врачей, хорошо оборудованные палаты и оснащение тренажёрного зала позволяет спортсменам в кратчайшие сроки восстановиться после травм. Особенно хотелось поблагодарить за профессионализм и внимательное отношение к пациентам хирурга-травматолога Муханова В.В., врача-реабилитолога Будашкину Марию Владимировну.
-
Кострыкин Ярослав
Некоторое время назад я получил травму колена и мне была необходима операция. Операцию проводил хирург Муханов Виктор Викторович. Во время всего восстановительного периода Виктор Викторович меня консультировал и благодаря его профессионализму мое колено полностью восстановлено и я избежал возможных осложнений. Хочу выразить свою благодарность Виктору Викторовичу за его профессионализм, умение решать проблемы любой сложности и доброе отношение к своим пациентам. Успехов Вам Виктор Викторович! Благодарный пациент.
Ярослав Кострыкин
Фаготы
Контрфагот, регулятор, фагот 2
Родился в Вильнюсе (Литва).
Окончил Московскую государственную консерваторию им.П.И.Чайковского в 1998 г.
В БСО им.Чайковского работает с 1998 г.
Во время активных занятий спортом, при бытовых и производственных травмах часто возникают повреждения внутрисуставных структур коленного сочленения – менисков и крестообразных связок.
При нарушении работы этих элементов сустава нарушается плавность движений, возникают болевые ощущения, значительно снижается работоспособность человека.
Лучших результатов в лечении волокнистых структур коленного сустава можно добиться с помощью оперативного вмешательства – пластики крестообразных связок.
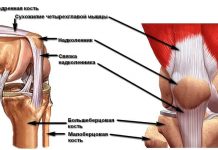
Анатомия
Коленный сустав образован большеберцовой, бедренной костями и надколенником. Суставные поверхности этих костей недостаточно хорошо сопоставимы между собой. Дополняют костные структуры и делают движения плавными внутрисуставные элементы: мениски и связки.
В колене имеются два мениска: наружный и внутренний. Они представляют собой хрящевые прослойки серповидной формы, расположенные в проекции суставной щели. Мениски служат в качестве амортизаторов и обеспечивают дополнительную амплитуду подвижности.
Стабилизирующими структурами являются крестообразные связки колена – передняя и задняя. Волокна этих элементов прочно фиксируют отделы сустава между собой:
- Передняя крестообразная связка (ПКС) препятствует переразгибанию сустава.
- Задняя крестообразная связка (ЗКС) предотвращает смещение бедра кзади.
Разрывы связок
Способствуют патологии женский пол, пожилой возраст, остеопороз, нарушение минерального обмена (например, низкое содержание кальция в крови), расстройства белкового метаболизма, системные заболевания – коллагенозы.
- Причины нарушения целостности связок:
- Прямой удар по коленному суставу.
- Резкая остановка после бега при фиксированной стопе.
- Разворот корпуса вокруг фиксированной конечности с силой, превышающей эластические способности связки.
- Падения при фиксированной стопе, например, при занятиях на лыжах, сноуборде.
Симптомы разрыва связок
При возникновении травмы в области коленного сочленения необходимо убедиться в целостности внутрисуставных структур. Полноценную диагностику может провести только специалист – врач травматолог. Однако первые признаки может оценить каждый. К симптомам разрыва связки коленного сустава относятся:
- Интенсивная боль в колене, препятствующая движению, опоре на ногу.
- Отек подкожной клетчатки, возникающий через несколько минут после травмы.
- Ощущение треска, щелчка во время получения повреждения.
- Нестабильность голени относительно бедра.
- Скопление крови в полости сустава.
Диагностика
После обращения в травмпункт пациенту будет проведен ряд диагностических процедур. Начальным этапом диагностики является клиническое исследование, подразумевающее осмотр конечности врачом, проведение тестов, подтверждающих разрыв связки (переднего и заднего выдвижного ящика, Пивот-шифт и Лахман-тест).
Подтверждают клинические данные рентгенографией коленного сустава. К сожалению, рентген не всегда может дать полную картину заболевания, в этом случае прибегают к магнитно-резонансной томографии (МРТ). Эта методика позволяет визуализировать связки колена и обнаружить повреждение.
Консервативное лечение
Если произошло повреждение связок, которое привело только к растяжению или надрыву волокон, возможно проведение терапии без хирургического вмешательства.[1]
После обезболивания сочленения, из него эвакуируют кровь с помощью укола, после чего конечность обездвиживают гипсом или прочной бандажной конструкцией на срок не менее шести недель. За ходом заживления наблюдают при помощи периодических ренген-снимков.
Когда повязка будет снята, необходимо вернуть подвижность суставу с помощью методов массажа и лечебной физкультуры.
Пластика
Наиболее надежным и эффективным методом терапии является оперативное вмешательство – пластика крестообразной связки. Эта процедура подразумевает замену разорвавшихся волокон на трансплантат из собственных или искусственных тканей, который не уступает по прочности своей связке.
В современных условиях травматичность и объем разрезов сведены к минимуму благодаря методу артроскопии.
Этот способ проведения операции на коленном суставе включает введение в полость сочленения камеры и хирургических инструментов. Несколько проколов по периферии сустава быстро заживают и не оставляют косметических дефектов.
Показания
Пластика передней крестообразной связки методом артроскопии имеет определенные показания, на которые будет ориентироваться травматолог при выборе метода лечения. К ним относятся:
- Полные отрывы ПКС от места её прикрепления к костям.
- Разрывы через всю ширину волокон связки.
- Частичные повреждения при неэффективности консервативной терапии.
- Застарелые травмы с повторяющимися эпизодами дискомфорта и болей в суставе.
- Неэффективность других методов хирургического лечения, ранее проведенных операций, рецидивы после лечения.
- Лигаментоз коленного сустава.
Эти состояния требуют проведения пластики. Операция чаще всего проводится с применением трансплантата из сухожилия собственной четырехглавой мышцы бедра.
Противопоказания
При ряде состояний организма пластика передней крестообразной связки колена может быть противопоказана. Врач должен комплексно обследовать пациента и выявлять все сопутствующие заболевания, чтобы не допустить возникновение осложнений. К противопоказаниям относятся:
- Стойкая контрактура коленного сустава. Сращение между собой элементов сочленения не позволит в должной мере провести вмешательство на связке.
- Тяжелое общее состояние больного: хронические заболевания сердечно-сосудистой, дыхательной, мочевыделительной системы, которые препятствуют проведению обезболивания и собственно операции.
- Аллергические реакции на компоненты наркоза – проблема устраняется врачом-анестезиологом с помощью подбора другого метода обезболивания.
- Гипотрофия сухожилия четырехглавой мышцы бедра – в этом случае применяется пластика с помощью другого трансплантата, включая аллотрансплантаты ПКС (полученные от донора посмертно).
- Гнойные заболевания кожи в области операции, трофические нарушения – вмешательство возможно только после лечения сопутствующей патологии.
Большинство противопоказаний устраняются совместной работой травматолога и врачей других специальностей, состояние пациента компенсируется и начинается подготовка к пластике ПКС.
Ход операции
Внутренние структуры осматриваются с помощью камеры, этот этап называется ревизией капсулы сустава. После определения локализации повреждения производится удаление поврежденных тканей передней крестообразной связки, устранение сопутствующей патологии менисков.
Следующим этапом операции производится фиксация заранее подготовленного трансплантата. Вариантами новой структуры являются:
- Связка надколенника – для трансплантации забирается средняя порция волокон, направляющихся вниз к большеберцовой кости. Эта связка является продолжением мощного сухожилия четырехглавой мышцы бедра, её использование никак не сказывается на функции мышечного элемента.
- Подколенные сухожилия задней группы мышц бедра. Забираются ткани с помощью специального инструмента стриппера через небольшой разрез в 3 см на задней поверхности колена.
- При невозможности использования собственных тканей используются аллотрансплантаты – ткани, полученные от мертвого донора. Операции выполняются редко из-за риска отторжения пересаженных тканей.
Выделенная связка складывается пополам и фиксируется на кости в местах прикрепления собственной ПКС с помощью специальных швов.
Осложнения
- Контрактура коленного сустава – нарушения объема движений, связанное с заменой элементов сочленения, длительным обездвиживанием колена. Для профилактики патологии существует ряд реабилитационных мероприятий, направленных на восстановление подвижности.
- Артроз сустава – дегенеративное заболевание, которое сопровождается болью в передней части колена. Возникновение болезни связывают с забором сухожилия четырехглавой мышцы бедра.
- Отрыв трансплантата от места прикрепления – возникает при нарушении режима реабилитации, сильных нагрузках на новую связку. Устраняется путем повторной операции на суставе.
- Аллергические реакции на средства наркоза. Вероятность осложнения сводится к минимуму тщательным сбором анамнеза врачом-анестезиологом. При возникновении признаков аллергии медицинские работники в кратчайшие сроки устраняют патологическую реакцию.
- Отторжение трансплантата – возможно при применении чужеродных тканей донора. В нашей стране в подавляющем большинстве случаев применяют собственные ткани организма, отторжение которых невозможно.
Реабилитация
После проведенной операции всегда назначается комплекс реабилитационных мероприятий, принцип которых – ранняя бережная активизация движений в коленном суставе.
В раннем послеоперационном периоде нагрузка на новую связку должна быть минимальной – конечность обездвиживается на время фиксации трансплантата к кости. Для этих целей в современных условиях часто применяют ортезы и бандажи на коленный сустав. Устройства фиксируют колено, снижают объем движений, способствуют восстановлению утраченной функции.
После вмешательства на крестообразной связке рекомендуется передвигаться с помощью костылей. Спустя 1–2 недели назначается использование трости или других вспомогательных средств для ходьбы.
Постепенно увеличиваются нагрузки на сустав при помощи различных комплексов лечебной физкультуры. Выбор вида упражнений, кратности исполнения лежит на лечащем враче и физиотерапевте. Восстановление происходит более эффективно при сочетании гимнастики с электрофорезом противовоспалительных средств, магнитотерапией, иглорефлексотерапией и другими процедурами.
В позднем послеоперационном периоде отлично себя проявляют упражнения на беговой дорожке и велотренажере. Физиологический объем нагрузок обеспечивает правильное анатомическое формирование элементов сустава.[4]
Прогноз
Спортивные упражнения рекомендуются к выполнению в полном объеме спустя 6 месяцев после вмешательства.
Во время активных занятий спортом, при бытовых и производственных травмах часто возникают повреждения внутрисуставных структур коленного сочленения – менисков и крестообразных связок.
При нарушении работы этих элементов сустава нарушается плавность движений, возникают болевые ощущения, значительно снижается работоспособность человека.
Лучших результатов в лечении волокнистых структур коленного сустава можно добиться с помощью оперативного вмешательства – пластики крестообразных связок.
Анатомия
Коленный сустав образован большеберцовой, бедренной костями и надколенником. Суставные поверхности этих костей недостаточно хорошо сопоставимы между собой. Дополняют костные структуры и делают движения плавными внутрисуставные элементы: мениски и связки.
В колене имеются два мениска: наружный и внутренний. Они представляют собой хрящевые прослойки серповидной формы, расположенные в проекции суставной щели. Мениски служат в качестве амортизаторов и обеспечивают дополнительную амплитуду подвижности.
Стабилизирующими структурами являются крестообразные связки колена – передняя и задняя. Волокна этих элементов прочно фиксируют отделы сустава между собой:
- Передняя крестообразная связка (ПКС) препятствует переразгибанию сустава.
- Задняя крестообразная связка (ЗКС) предотвращает смещение бедра кзади.
Разрывы связок
Способствуют патологии женский пол, пожилой возраст, остеопороз, нарушение минерального обмена (например, низкое содержание кальция в крови), расстройства белкового метаболизма, системные заболевания – коллагенозы.
- Причины нарушения целостности связок:
- Прямой удар по коленному суставу.
- Резкая остановка после бега при фиксированной стопе.
- Разворот корпуса вокруг фиксированной конечности с силой, превышающей эластические способности связки.
- Падения при фиксированной стопе, например, при занятиях на лыжах, сноуборде.
Симптомы разрыва связок
При возникновении травмы в области коленного сочленения необходимо убедиться в целостности внутрисуставных структур. Полноценную диагностику может провести только специалист – врач травматолог. Однако первые признаки может оценить каждый. К симптомам разрыва связки коленного сустава относятся:
- Интенсивная боль в колене, препятствующая движению, опоре на ногу.
- Отек подкожной клетчатки, возникающий через несколько минут после травмы.
- Ощущение треска, щелчка во время получения повреждения.
- Нестабильность голени относительно бедра.
- Скопление крови в полости сустава.
Диагностика
После обращения в травмпункт пациенту будет проведен ряд диагностических процедур. Начальным этапом диагностики является клиническое исследование, подразумевающее осмотр конечности врачом, проведение тестов, подтверждающих разрыв связки (переднего и заднего выдвижного ящика, Пивот-шифт и Лахман-тест).
Подтверждают клинические данные рентгенографией коленного сустава. К сожалению, рентген не всегда может дать полную картину заболевания, в этом случае прибегают к магнитно-резонансной томографии (МРТ). Эта методика позволяет визуализировать связки колена и обнаружить повреждение.
Консервативное лечение
Если произошло повреждение связок, которое привело только к растяжению или надрыву волокон, возможно проведение терапии без хирургического вмешательства.[1]
После обезболивания сочленения, из него эвакуируют кровь с помощью укола, после чего конечность обездвиживают гипсом или прочной бандажной конструкцией на срок не менее шести недель. За ходом заживления наблюдают при помощи периодических ренген-снимков.
Когда повязка будет снята, необходимо вернуть подвижность суставу с помощью методов массажа и лечебной физкультуры.
Пластика
Наиболее надежным и эффективным методом терапии является оперативное вмешательство – пластика крестообразной связки. Эта процедура подразумевает замену разорвавшихся волокон на трансплантат из собственных или искусственных тканей, который не уступает по прочности своей связке.
В современных условиях травматичность и объем разрезов сведены к минимуму благодаря методу артроскопии.
Этот способ проведения операции на коленном суставе включает введение в полость сочленения камеры и хирургических инструментов. Несколько проколов по периферии сустава быстро заживают и не оставляют косметических дефектов.
Показания
Пластика передней крестообразной связки методом артроскопии имеет определенные показания, на которые будет ориентироваться травматолог при выборе метода лечения. К ним относятся:
- Полные отрывы ПКС от места её прикрепления к костям.
- Разрывы через всю ширину волокон связки.
- Частичные повреждения при неэффективности консервативной терапии.
- Застарелые травмы с повторяющимися эпизодами дискомфорта и болей в суставе.
- Неэффективность других методов хирургического лечения, ранее проведенных операций, рецидивы после лечения.
- Лигаментоз коленного сустава.
Эти состояния требуют проведения пластики. Операция чаще всего проводится с применением трансплантата из сухожилия собственной четырехглавой мышцы бедра.
Противопоказания
При ряде состояний организма пластика передней крестообразной связки колена может быть противопоказана. Врач должен комплексно обследовать пациента и выявлять все сопутствующие заболевания, чтобы не допустить возникновение осложнений. К противопоказаниям относятся:
- Стойкая контрактура коленного сустава. Сращение между собой элементов сочленения не позволит в должной мере провести вмешательство на связке.
- Тяжелое общее состояние больного: хронические заболевания сердечно-сосудистой, дыхательной, мочевыделительной системы, которые препятствуют проведению обезболивания и собственно операции.
- Аллергические реакции на компоненты наркоза – проблема устраняется врачом-анестезиологом с помощью подбора другого метода обезболивания.
- Гипотрофия сухожилия четырехглавой мышцы бедра – в этом случае применяется пластика с помощью другого трансплантата, включая аллотрансплантаты ПКС (полученные от донора посмертно).
- Гнойные заболевания кожи в области операции, трофические нарушения – вмешательство возможно только после лечения сопутствующей патологии.
Большинство противопоказаний устраняются совместной работой травматолога и врачей других специальностей, состояние пациента компенсируется и начинается подготовка к пластике ПКС.
Ход операции
Внутренние структуры осматриваются с помощью камеры, этот этап называется ревизией капсулы сустава. После определения локализации повреждения производится удаление поврежденных тканей передней крестообразной связки, устранение сопутствующей патологии менисков.
Следующим этапом операции производится фиксация заранее подготовленного трансплантата. Вариантами новой структуры являются:
- Связка надколенника – для трансплантации забирается средняя порция волокон, направляющихся вниз к большеберцовой кости. Эта связка является продолжением мощного сухожилия четырехглавой мышцы бедра, её использование никак не сказывается на функции мышечного элемента.
- Подколенные сухожилия задней группы мышц бедра. Забираются ткани с помощью специального инструмента стриппера через небольшой разрез в 3 см на задней поверхности колена.
- При невозможности использования собственных тканей используются аллотрансплантаты – ткани, полученные от мертвого донора. Операции выполняются редко из-за риска отторжения пересаженных тканей.
Выделенная связка складывается пополам и фиксируется на кости в местах прикрепления собственной ПКС с помощью специальных швов.
Осложнения
- Контрактура коленного сустава – нарушения объема движений, связанное с заменой элементов сочленения, длительным обездвиживанием колена. Для профилактики патологии существует ряд реабилитационных мероприятий, направленных на восстановление подвижности.
- Артроз сустава – дегенеративное заболевание, которое сопровождается болью в передней части колена. Возникновение болезни связывают с забором сухожилия четырехглавой мышцы бедра.
- Отрыв трансплантата от места прикрепления – возникает при нарушении режима реабилитации, сильных нагрузках на новую связку. Устраняется путем повторной операции на суставе.
- Аллергические реакции на средства наркоза. Вероятность осложнения сводится к минимуму тщательным сбором анамнеза врачом-анестезиологом. При возникновении признаков аллергии медицинские работники в кратчайшие сроки устраняют патологическую реакцию.
- Отторжение трансплантата – возможно при применении чужеродных тканей донора. В нашей стране в подавляющем большинстве случаев применяют собственные ткани организма, отторжение которых невозможно.
Реабилитация
После проведенной операции всегда назначается комплекс реабилитационных мероприятий, принцип которых – ранняя бережная активизация движений в коленном суставе.
В раннем послеоперационном периоде нагрузка на новую связку должна быть минимальной – конечность обездвиживается на время фиксации трансплантата к кости. Для этих целей в современных условиях часто применяют ортезы и бандажи на коленный сустав. Устройства фиксируют колено, снижают объем движений, способствуют восстановлению утраченной функции.
После вмешательства на крестообразной связке рекомендуется передвигаться с помощью костылей. Спустя 1–2 недели назначается использование трости или других вспомогательных средств для ходьбы.
Постепенно увеличиваются нагрузки на сустав при помощи различных комплексов лечебной физкультуры. Выбор вида упражнений, кратности исполнения лежит на лечащем враче и физиотерапевте. Восстановление происходит более эффективно при сочетании гимнастики с электрофорезом противовоспалительных средств, магнитотерапией, иглорефлексотерапией и другими процедурами.
В позднем послеоперационном периоде отлично себя проявляют упражнения на беговой дорожке и велотренажере. Физиологический объем нагрузок обеспечивает правильное анатомическое формирование элементов сустава.[4]
Прогноз
Спортивные упражнения рекомендуются к выполнению в полном объеме спустя 6 месяцев после вмешательства.
| Видео (кликните для воспроизведения). |
Источники:
- Ревматология. Национальное руководство (+ СD-ROM). — М. : ГЭОТАР-Медиа, 2010. — 728 c.
- Отсутствует Питание при подагре / Отсутствует. — Москва: РГГУ, 1994. — 154 c.
- Давид, М. Рэйд Справочник по остеопорозу / Давид М. Рэйд. — М. : Практическая медицина, 2015. — 128 c.
- Рассел, Джесси Артрит / Джесси Рассел. — М. : VSD, 2012. — 250 c.
- Руденко, Н. Б. Cправочник ревматолога: моногр. / Н. Б. Руденко, А. Ф. Лещинский, Н. А. Остапчук. — М. : Здоров’я, 2014. — 176 c.
- Дисплазия локтевых суставов у собак. Рентгено-артроскопическая диагностика / И. Б. Самошкин и др. — М. : Лань, 2006. — 725 c.
- Ревматология. Национальное руководство (+ СD-ROM). — М. : ГЭОТАР-Медиа, 2010. — 728 c.
- Леонардо Анатомия записи и рисунки / Леонардо, Винчи Да. — Москва: Высшая школа, 2006. — 586 c.
Здравствуйте! Представляюсь на нашем сайте. Меня зовут Иван Жаров. Я уже более 11 лет работаю ортопедом. В настоящее время являюсь специалистом в этом направлении, хочу помочь всем посетителям сайта решать разнообразные задачи.
Все данные для сайта собраны и тщательно переработаны с целью донести в доступном виде всю нужную информацию. Перед применением описанного на сайте всегда необходима обязательная консультация у специалистов.